Thiếu ngủ ở trẻ em và thanh thiếu niên (Insufficient Sleep in Children and Adolescents)
Liz Lezama Oropeza MD, Elisa Basora Rovira MD và Tanya Martinez-Fernandez MD
Cập nhật ngày 23 tháng 9 năm 2024. Bản quyền Elsevier BV. Bảo lưu mọi quyền.
Dịch và chú giải: Bs Lê Đình Sáng
I. Tóm tắt
Các điểm chính
- Thiếu ngủ được định nghĩa là số lượng hoặc chất lượng giấc ngủ dưới mức cần thiết để duy trì sự tỉnh táo và tỉnh thức ban ngày
- ISS là chẩn đoán lâm sàng về tình trạng thiếu ngủ mãn tính dựa trên sự hiện diện của các triệu chứng ban ngày thứ phát do thiếu ngủ hầu hết các ngày trong ít nhất 3 tháng
- Ở bệnh nhân ISS, việc hạn chế giấc ngủ là do bệnh nhân không có cơ hội ngủ đủ hoặc bệnh nhân có ý thức chọn tránh ngủ
- Khác với bệnh nhân mất ngủ, bệnh nhân thiếu ngủ không gặp khó khăn khi ngủ nếu có đủ cơ hội ngủ
- Thời lượng ngủ bình thường theo độ tuổi ở trẻ em được thiết lập bởi AASM
- Các nguyên nhân và yếu tố nguy cơ cơ bản rất nhiều và đa yếu tố. Đáng chú ý, tiếp xúc với ánh sáng mạnh và tăng thời gian sử dụng màn hình có thể liên quan đến giảm thời gian ngủ và chất lượng giấc ngủ
- Nhật ký giấc ngủ có hoặc không kèm theo theo dõi hoạt động có thể giúp làm rõ và định lượng các mô hình giấc ngủ. Bảng câu hỏi giấc ngủ BEARS dành cho trẻ em đã được xác thực có thể hỗ trợ trong quá trình chẩn đoán
- Chẩn đoán ISS được thiết lập bằng các tiêu chí chẩn đoán lâm sàng
- Vệ sinh giấc ngủ và các can thiệp không dùng thuốc là chiến lược điều trị chính cho tình trạng thiếu ngủ
- Sức khỏe giấc ngủ là một yếu tố quan trọng trong việc tối ưu hóa thành tích thể thao, phục hồi tâm lý và sinh lý, và phòng ngừa chấn thương
II. TỔNG QUAN LÂM SÀNG
Hình 1. Thời lượng ngủ khỏe mạnh.

Khuyến nghị của Viện Hàn lâm Y học Giấc ngủ Hoa Kỳ về tổng số giờ ngủ ở các nhóm tuổi nhi khoa khác nhau để tối ưu hóa sức khỏe. Đối với mỗi nhóm tuổi, thời lượng ngủ tối thiểu được khuyến nghị được thể hiện bằng các thanh sáng trong khi thời lượng ngủ tối đa được khuyến nghị được thể hiện bằng các thanh đậm. Giấc ngủ ngắn được bao gồm trong khuyến nghị cho độ tuổi từ 4 tháng đến 5 tuổi.
Các dấu hiệu và triệu chứng cảnh báo
Biểu hiện có thể gợi ý một rối loạn giấc ngủ thay thế khác ngoài ISS hoặc rối loạn giấc ngủ đồng mắc ngoài ISS có thể bao gồm:
- Thiếu tăng thời gian ngủ (ngủ bù) vào những ngày không đi làm và không đi học
- Sự khác biệt giữa thiếu thời gian ngủ vào các ngày trong tuần so với thời gian ngủ quá nhiều vào cuối tuần, ngày lễ và kỳ nghỉ là đặc trưng của ISS đơn thuần
- Giấc ngủ chất lượng kém (ví dụ: thức giấc thường xuyên, không thể ngủ khi có đủ cơ hội)
- Bệnh nhân ISS đơn thuần không gặp khó khăn khi ngủ khi có đủ cơ hội và không bị thức giấc thường xuyên
III. Thông tin cơ bản
Thuật ngữ
- Thiếu ngủ
a) Số lượng hoặc chất lượng giấc ngủ dưới mức cần thiết để duy trì sự tỉnh táo và tỉnh thức ban ngày
b) Số lượng giấc ngủ được khuyến nghị (tức là thời lượng) phụ thuộc vào độ tuổi của bệnh nhân; trẻ sơ sinh và trẻ nhỏ cần lượng giấc ngủ nhiều hơn so với trẻ lớn, thanh thiếu niên và người lớn
c) Chất lượng giấc ngủ phụ thuộc vào nhiều yếu tố bao gồm tần suất thức giấc và chất lượng các giai đoạn ngủ
d) Thường dẫn đến tăng buồn ngủ ban ngày, mức năng lượng thấp hơn, suy giảm khả năng tập trung và hiệu suất thần kinh nhận thức không tối ưu
e) Trẻ em thiếu ngủ có nhiều khả năng biểu hiện các vấn đề về thần kinh hành vi, thiếu tập trung và các vấn đề học đường hơn là buồn ngủ ban ngày - ISS (hội chứng thiếu ngủ)
a) Chẩn đoán lâm sàng về tình trạng thiếu ngủ mãn tính được định nghĩa bởi phân loại quốc tế về rối loạn giấc ngủ, phiên bản thứ 3 sửa đổi
b) Chẩn đoán dựa trên sự hiện diện của các triệu chứng ban ngày thứ phát do thiếu ngủ hầu hết các ngày trong ít nhất 3 tháng
c) Ở bệnh nhân ISS, việc hạn chế giấc ngủ là do bệnh nhân không có cơ hội ngủ đủ hoặc bệnh nhân có ý thức chọn tránh ngủ
d) Khác với bệnh nhân mất ngủ, bệnh nhân thiếu ngủ không gặp khó khăn khi ngủ nếu có đủ cơ hội ngủ - Thiếu ngủ cấp tính
a) Ở người lớn, được định nghĩa là hạn chế giấc ngủ xuống 6 giờ hoặc ít hơn mỗi đêm trong thời gian 2 tuần
b) Thời lượng ngủ ngắn ban đêm được định nghĩa trong các nhóm tuổi khác nhau như sau:- Trẻ sơ sinh (4 đến 12 tháng tuổi): ít hơn 12 giờ ngủ/ngày
- Trẻ em:
- 1 đến 2 tuổi: ít hơn 11 giờ ngủ/ngày
- 3 đến 5 tuổi: ít hơn 10 giờ ngủ/ngày
- 6 đến 12 tuổi: ít hơn 9 giờ ngủ/ngày
- 13 đến 18 tuổi: ít hơn 8 giờ ngủ/ngày
- Thanh thiếu niên trên 18 tuổi và người trưởng thành trẻ: ít hơn 7 giờ ngủ/ngày
- Lượng ngủ bình thường cho trẻ em khỏe mạnh bao gồm:
a) Trẻ sơ sinh (4 đến 12 tháng): 12 đến 16 giờ/24 giờ (bao gồm cả giấc ngủ ngắn)
b) Trẻ em (1 đến 2 tuổi): 11 đến 14 giờ/24 giờ (bao gồm cả giấc ngủ ngắn)
c) Trẻ em (3 đến 5 tuổi): 10 đến 13 giờ/24 giờ (bao gồm cả giấc ngủ ngắn)
d) Trẻ em (6 đến 12 tuổi): 9 đến 12 giờ/24 giờ
e) Trẻ em từ 6 tuổi trở lên không cần giấc ngủ ngắn thường xuyên; nhu cầu ngủ ngắn ở trẻ từ 6 tuổi trở lên gợi ý khả năng thiếu ngủ hoặc giấc ngủ ban đêm bị gián đoạn
f) Thanh thiếu niên (13 đến 18 tuổi): 8 đến 10 giờ/24 giờ
g) Người trưởng thành trẻ (18 đến 21 tuổi): 7 đến 9 giờ/24 giờ
Thuật ngữ y học giấc ngủ
- Giấc ngủ liên tục
- Giấc ngủ không bị gián đoạn, liên tục và không bị gián đoạn bởi tình trạng thức giấc
- Độ trễ giấc ngủ
a) Thời gian cần thiết để ngủ sau khi nằm xuống giường với đèn tắt với ý định ngủ
b) Thời gian trễ lý tưởng thường được mô tả trong tài liệu là không quá 26 phút và không thay đổi từ thời thơ ấu đến tuổi vị thành niên
c) Tuy nhiên, độ trễ giấc ngủ là một phép đo khó có được chính xác
d) Khoảng thời gian này chiếm tỷ lệ phần trăm tổng thể ngắn trong ngày 24 giờ
e) Đòi hỏi các biện pháp khách quan để phân biệt thời điểm chính xác khi đi ngủ và thời điểm chính xác bắt đầu ngủ
f) Báo cáo của phụ huynh có xu hướng ước tính quá cao độ trễ giấc ngủ thực sự so với các biện pháp khách quan trong đa ký giấc ngủ - Hiệu quả giấc ngủ
a) Tỷ lệ phần trăm thời gian ngủ so với thời gian thức khi ở trên giường với ý định/mong muốn ngủ
b) Hiệu quả giấc ngủ (%) = tổng thời gian ngủ chia cho thời gian trên giường (cố gắng ngủ và đang ngủ) nhân với 100
c) Hiệu quả giấc ngủ bình thường là 85% trở lên - Cấu trúc giấc ngủ
a) Tổ chức cấu trúc cơ bản của giấc ngủ bình thường
b) Một chu kỳ ngủ được chia thành giấc ngủ NREM (không chuyển động mắt nhanh) và REM (chuyển động mắt nhanh)
c) 3 giai đoạn của NREM được xác định là một chuỗi liên tục với giai đoạn 1 là giai đoạn nhẹ nhất của giấc ngủ NREM và giai đoạn 3 đại diện cho giai đoạn sâu nhất của giấc ngủ NREM
d) Lưu ý rằng một số nguồn có thể đề cập đến 4 giai đoạn của NREM; tuy nhiên, theo định nghĩa của sổ tay AASM 2007 về phương pháp luận và thuật ngữ của các sự kiện giấc ngủ, giai đoạn N3 của giấc ngủ NREM được sử dụng để chỉ tổng của giai đoạn 3 và 4, thường được gọi là giấc ngủ sóng chậm
e) Các biến thể đặc trưng trong mô hình EEG, chuyển động mắt và trương lực cơ xuất hiện ở các giai đoạn ngủ khác nhau
IV. Thông tin nền tảng
Thông tin chung
- Giấc ngủ là một quá trình dẫn đến giảm vận động và đáp ứng với môi trường
- Giấc ngủ đầy đủ phụ thuộc vào cả chất lượng (ví dụ: độ sâu của giấc ngủ) và số lượng (tức là thời lượng ngủ)
- Giấc ngủ là một quá trình chu kỳ dao động giữa 3 giai đoạn của NREM và một giai đoạn REM
Chu kỳ giấc ngủ
- Ở người lớn
a) Trong một thời gian ngủ đầy đủ điển hình, người lớn trải qua khoảng 4 đến 5 chu kỳ ngủ hoàn chỉnh
b) Mỗi chu kỳ bao gồm tất cả 3 giai đoạn của NREM và 1 pha REM
c) Các chu kỳ ngủ kéo dài khoảng 90 phút mỗi chu kỳ - Ở trẻ em
a) Trong một thời gian ngủ đầy đủ điển hình, trẻ em trải qua 10 đến 12 chu kỳ ngủ hoàn chỉnh
b) Mỗi chu kỳ bao gồm tất cả ba giai đoạn của NREM và một pha REM
c) Các chu kỳ ngủ kéo dài khoảng 60 phút mỗi chu kỳ
Cấu trúc giấc ngủ
- Các giai đoạn NREM
a) N1- Chiếm khoảng 5% tổng thời gian ngủ
- Đặc trưng bởi giấc ngủ nhẹ và dễ bị đánh thức
- EEG cho thấy chuyển tiếp từ trạng thái thức sang sóng điện thế thấp, tần số hỗn hợp
b) N2 - Chiếm khoảng 50% tổng thời gian ngủ
- Giai đoạn sâu hơn N1, mắt ngừng chuyển động, nhịp tim và nhiệt độ cơ thể giảm
- EEG cho thấy hoạt động điện thế tương đối thấp, tần số hỗn hợp với các cơn trục tinh và phức hợp K
c) N3 - Thường chiếm 20% đến 25% tổng thời gian ngủ
- Được công nhận là giấc ngủ NREM sâu (hoặc giấc ngủ sóng chậm) và chiếm ưu thế trong tổng chu kỳ ngủ ban đêm trong nửa đầu của đêm so với REM
- Liên quan đến tư thế cơ thể thư giãn sâu, nhịp thở chậm và đều đặn, và nhịp tim giảm
- EEG cho thấy hoạt động sóng chậm, điện thế cao
- Giấc ngủ REM
a) Người lớn trải qua khoảng 20% đến 25% REM trong tổng thời gian ngủ và trẻ em khoảng 30%
b) REM chiếm ưu thế hơn giấc ngủ NREM trong nửa sau của đêm (tức là nửa đầu của tổng chu kỳ ngủ ban đêm chủ yếu là NREM và nửa sau là REM)
c) Đặc trưng bởi chuyển động mắt nhanh và mất trương lực cơ xương (tức là trương lực cơ xương thấp nhất)
d) Nhịp tim và nhịp thở tăng với xu hướng không đều hơn; huyết áp tăng so với ban đầu
e) Mơ và củng cố trí nhớ (tức là bộ nhớ mới mã hóa được lưu trữ dưới dạng bộ nhớ dài hạn) xảy ra trong giai đoạn chu kỳ ngủ này
f) EEG cho thấy hoạt động điện thế thấp, tần số hỗn hợp với hoạt động alpha chậm đặc trưng và hoạt động theta
Hình 2 mô tả cấu trúc giấc ngủ điển hình
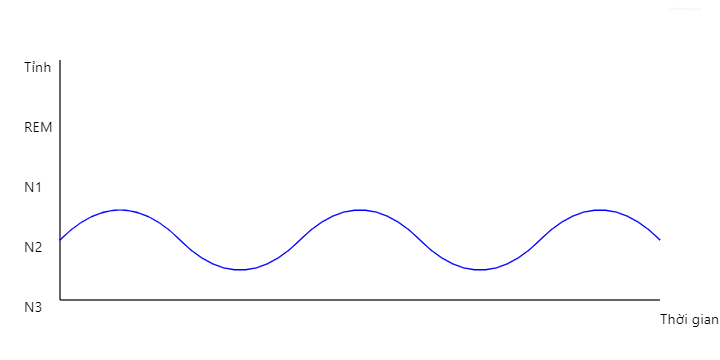
Chú thích: Giấc ngủ ở người gồm 4 giai đoạn ngủ riêng biệt: giai đoạn ngủ N1, N2, giấc ngủ sóng chậm (SWS; còn gọi là N3) và giấc ngủ chuyển động mắt nhanh (REM). Giấc ngủ ban đêm bao gồm 4 đến 6 chu kỳ ngủ. Trong những giờ đầu sau khi bắt đầu ngủ, SWS thường chiếm ưu thế, trong khi giấc ngủ REM phổ biến hơn ở những phần sau của giấc ngủ.
Sự khác biệt đáng chú ý về giấc ngủ theo độ tuổi
- Khởi phát giấc ngủ thay đổi theo độ tuổi của trẻ
a) Khởi phát giấc ngủ ở trẻ em khỏe mạnh đến tuổi trưởng thành trẻ xảy ra thông qua giấc ngủ NREM
b) Khởi phát giấc ngủ ở trẻ sơ sinh và trẻ nhỏ xảy ra thông qua giấc ngủ REM, trái ngược với người lớn bắt đầu NREM trong giờ đầu tiên, tiếp theo là sự luân phiên chu kỳ giữa NREM và REM xảy ra cứ sau 90 phút
c) Các mô hình giấc ngủ khác được công nhận ở trẻ sơ sinh và trẻ mới sinh bao gồm giấc ngủ hoạt động (tương đương với giấc ngủ REM), giấc ngủ yên tĩnh (tương đương với giấc ngủ NREM) và giấc ngủ không xác định (tức là trạng thái chuyển tiếp nhỏ giữa giấc ngủ hoạt động và yên tĩnh) - Hành vi giấc ngủ chung có thể thay đổi dựa trên độ tuổi của trẻ
a) Trẻ sơ sinh dành hơn 70% thời gian để ngủ
b) Trẻ mẫu giáo trải qua quá trình củng cố dần dần giấc ngủ ban đêm (tức là giấc ngủ liên tục với ít gián đoạn hơn) khoảng 10 giờ
c) Trẻ em độ tuổi đi học thể hiện cấu trúc giấc ngủ phát triển hơn (tức là 4 giai đoạn ngủ được xác định rõ ràng) với sự chuyển đổi ổn định hơn giữa trạng thái thức và ngủ so với trẻ sơ sinh
d) Trong thời kỳ thanh thiếu niên, có sự trì hoãn pha giấc ngủ tự nhiên (tức là sự thay đổi tự nhiên của nhịp sinh học trong đó nhu cầu ngủ bị trì hoãn) khoảng 2 giờ - Cấu trúc giấc ngủ
a) Các chu kỳ ngủ điển hình ngắn hơn ở trẻ em (khoảng 60 phút) so với người lớn (thường khoảng 90 phút)
b) Trẻ em trải qua tỷ lệ phần trăm giấc ngủ REM cao hơn (khoảng 30%) so với người lớn (khoảng 20% đến 25%)
c) Trẻ em có thời gian giấc ngủ sóng chậm (tức là N3 hoặc giấc ngủ NREM sâu) dài hơn so với người lớn
V. Sinh học của giấc ngủ
- Chu kỳ ngủ-thức được tạo ra bởi một mạng lưới thần kinh và được điều chỉnh bởi hai quá trình chính: áp lực ngủ và nhịp sinh học
- Hình 3 minh họa hai yếu tố chính trong việc điều chỉnh giấc ngủ

Chú thích: Có hai yếu tố chính trong việc điều chỉnh giấc ngủ. Áp lực ngủ đồng nhất (mũi tên trắng) tăng lên càng lâu một người thức. Yếu tố thứ hai là thông tin thời gian từ SCN (nhân trên giao thoa) (mũi tên vàng) thúc đẩy tỉnh táo bằng cách kích thích các mạng lưới thức tỉnh và tăng tín hiệu tỉnh táo bởi SCN trong ngày. Điều này đối lập với áp lực ngủ đồng nhất, giữ cho người ta tỉnh táo. Vào giờ đi ngủ, cả hai hệ thống đều ở mức cao nhất (mũi tên giữa). Sau đó, tác động của melatonin lên thụ thể melatonin 1 của SCN làm giảm tín hiệu tỉnh táo từ SCN dẫn đến khởi phát giấc ngủ. Áp lực ngủ đồng nhất giảm dần sau một đêm ngủ đủ, và chu kỳ sẽ tiếp tục.
Áp lực ngủ
- Áp lực đồng nhất tích lũy dần trong quá trình thức và giảm dần khi ngủ
- Adenosine tích tụ trong pha thức và đóng vai trò quan trọng trong việc tăng áp lực ngủ
Nhịp sinh học
- Nhịp sinh học đề cập đến các chu kỳ sinh lý và hành vi hàng ngày; nhịp sinh học điều chỉnh các hệ thống sinh lý cơ thể bao gồm nhiệt độ, giấc ngủ và thời gian sản xuất hormone
- Nhịp sinh học điều chỉnh giấc ngủ thúc đẩy sự tỉnh táo trong ngày và cho phép cơ thể chuyển sang trạng thái ngủ vào ban đêm
- Các yếu tố nội sinh và ngoại sinh có thể ảnh hưởng đến nhịp sinh học bao gồm tiếp xúc ánh sáng, melatonin và caffeine
- Caffeine, chất kích thích sự tỉnh táo được sử dụng nhiều nhất, hoạt động như một chất đối kháng thụ thể adenosine
Điều chỉnh nhịp sinh học ngủ-thức nội sinh
- Melatonin
a) Thời gian tiết melatonin được kiểm soát bởi một bộ điều hòa trung tâm nằm trong SCN (nhân trên giao thoa) trong vùng dưới đồi
b) Tiếp xúc ánh sáng dẫn đến các tín hiệu quang từ võng mạc đến SCN cho biết đó là ban ngày với sự ức chế tiết melatonin tiếp theo
c) Do đó, ở bệnh nhân có lịch ngủ ban đêm điển hình, nồng độ melatonin thấp hoặc không phát hiện được trong ngày
d) Môi trường ánh sáng yếu kích thích tiết hormone melatonin từ tuyến tùng
e) Do đó, nồng độ melatonin bắt đầu tăng vào buổi tối và đạt đỉnh vào đêm tối - Cortisol
a) Sự tiết cortisol liên quan đến chu kỳ ngủ và thức
b) Mức độ đạt đỉnh vào sáng sớm và thấp nhất khoảng nửa đêm đến 4 giờ sáng
c) Cortisol tăng cường trao đổi chất và đường huyết nên cao hơn vào ban ngày do nhu cầu năng lượng lớn hơn
Hình 4 minh họa các đường dẫn thần kinh của hệ thống ngủ và thức

Chú thích: SCN, nhân trên giao thoa. SCN, nằm trong vùng dưới đồi, được coi là bộ điều hòa trung tâm và kiểm soát thời gian tiết melatonin. Mặt cắt dọc của não minh họa các vùng riêng biệt và các chất dẫn truyền thần kinh tương ứng chịu trách nhiệm cho sự chuyển tiếp và duy trì trạng thái ngủ (màu xanh) và thức (màu đỏ).
Hệ thống lưới thượng thăng
- Mạng lưới thần kinh kéo dài từ thân não đến vỏ não phối hợp tỉnh táo và thức tỉnh trong chu kỳ ngủ-thức
- Các chất dẫn truyền thần kinh quan trọng trong trạng thái thức và đáp ứng thức tỉnh bao gồm histamine, orexin, serotonin, acetylcholine, dopamine và các chất dẫn truyền thần kinh noradrenergic
Hệ thống thúc đẩy giấc ngủ
- Các nhóm tế bào thần kinh vùng trước bên và nhân trước giữa hoạt hóa trong khi ngủ tạo ra GABA (acid gamma-aminobutyric)
- GABA ức chế các mạng kích thích thức tỉnh và thức dậy
VI. Dịch tễ học
Tỷ lệ mắc
- Theo Khảo sát Quốc gia về Sức khỏe Trẻ em từ 2016 đến 2018:
a) 35% phụ huynh báo cáo rằng con họ từ 4 tháng đến 17 tuổi ngủ ít hơn thời gian được khuyến nghị cho độ tuổi của chúng
b) Trẻ sơ sinh (4 đến 11 tháng tuổi) và thanh thiếu niên (13 đến 17 tuổi) có tỷ lệ cao nhất về thời lượng ngủ ngắn được báo cáo bởi phụ huynh, lần lượt là 40,3% và 31,2%
VII. Nguyên nhân và Yếu tố nguy cơ
Nguyên nhân
- Các yếu tố hành vi
a) Có thể bao gồm các yếu tố như:- Hạn chế thời gian ngủ tự nguyện
- Thói quen vệ sinh giấc ngủ kém, bao gồm thời gian sử dụng màn hình quá mức
- Rối loạn giấc ngủ nội tại
a) Có thể bao gồm các tình trạng như:- Rối loạn nhịp sinh học
- Rối loạn pha ngủ-thức chậm
- Bệnh nhân thường được gọi là “cú đêm”
- Tình trạng này phổ biến nhất ở tuổi vị thành niên; trong thời kỳ dậy thì, sự trì hoãn pha sinh học sinh lý và sự tích tụ áp lực ngủ chậm lại dẫn đến những thay đổi trong mô hình giấc ngủ (tức là áp lực ngủ đồng nhất)
b) Rối loạn giấc ngủ
- Mất ngủ
- Dẫn đến thiếu ngủ do khó ngủ, khó duy trì giấc ngủ và/hoặc thức dậy sớm
- Chứng ngủ rũ
- Biểu hiện với kiểm soát chu kỳ ngủ-thức không phù hợp dẫn đến buồn ngủ quá mức ban ngày, ảo giác khi ngủ gật (tức là ảo giác có thể xảy ra khi ngủ gật), liệt khi ngủ, gián đoạn giấc ngủ có hoặc không có chứng mất trương lực cơ đột ngột (tức là các cơn yếu đột ngột và giảm trương lực cơ do kích thích cảm xúc gây ra)
- Rối loạn hô hấp liên quan đến giấc ngủ
- Ngưng thở khi ngủ do tắc nghẽn
- Biểu hiện với tắc nghẽn đường thở trong khi ngủ
- Ngưng thở khi ngủ trung ương
- Do không đủ khả năng thở trong khi ngủ
- Ngưng thở khi ngủ do tắc nghẽn
- Yếu tố môi trường
a) Các yếu tố phổ biến khiến trẻ em và thanh thiếu niên không ngủ đủ có thể bao gồm:- Tăng sự độc lập về giờ đi ngủ
- Tương tác xã hội bằng cách sử dụng công nghệ và mạng xã hội hạn chế thời gian ngủ
b) Dữ liệu thực nghiệm đang xuất hiện về các phơi nhiễm môi trường khác ảnh hưởng đến thời lượng giấc ngủ bao gồm: - Ô nhiễm ánh sáng và tiếng ồn
- Sự gia tăng ô nhiễm ánh sáng và tiếng ồn liên quan đến sức khỏe giấc ngủ giảm với tỷ lệ phần trăm cao hơn của giai đoạn ngủ 1, độ trễ ngủ REM cao hơn và nhận thức rằng giấc ngủ không đủ
- Kim loại nặng
- Tiếp xúc với kim loại nặng (ví dụ: chì, asen, thủy ngân, cadmium) được báo cáo có mối liên hệ tích cực với rối loạn giấc ngủ do độc tính thần kinh và viêm toàn thân
- Trẻ em đặc biệt nhạy cảm với phơi nhiễm môi trường với kim loại nặng và các vấn đề về giấc ngủ
- Hút thuốc thụ động
- Liên quan đến tăng nguy cơ rối loạn hô hấp khi ngủ
- Chất gây ô nhiễm không khí
- Liên quan đến khó duy trì giấc ngủ, thức giấc ban đêm và tăng rối loạn hô hấp khi ngủ
c) Các mối liên hệ khác với tỷ lệ cao các khó khăn về giấc ngủ và các rối loạn liên quan bao gồm trẻ em bị:
- Liên quan đến khó duy trì giấc ngủ, thức giấc ban đêm và tăng rối loạn hô hấp khi ngủ
- ADHD (rối loạn tăng động giảm chú ý)
- Rối loạn phổ tự kỷ
- Rối loạn trầm cảm
- Rối loạn lo âu
- Sợ bóng tối
- Từ chối đi ngủ
- Ác mộng và hoảng sợ ban đêm
- Giấc ngủ bồn chồn
Yếu tố nguy cơ
- Các yếu tố nguy cơ liên quan đến nguy cơ cao hơn về thiếu ngủ ở trẻ em và thanh thiếu niên có thể bao gồm:
a) Sống trong gia đình có thu nhập thấp
b) Các nhóm dân tộc thiểu số
c) Trẻ em có nhu cầu chăm sóc đặc biệt
d) Rối loạn giấc ngủ nội tại đồng mắc (ví dụ: rối loạn pha ngủ-thức chậm, mất ngủ, ngưng thở khi ngủ)
e) Rối loạn tâm thần thần kinh đồng mắc (ví dụ: ADHD, rối loạn phổ tự kỷ, rối loạn trầm cảm và lo âu)
f) Cư dân của khu vực đông nam Hoa Kỳ
g) Thời gian bắt đầu học sớm
h) Áp lực xã hội và học tập để thức khuya
i) Tăng thời gian sử dụng màn hình- Các liên hệ tiêu cực với giấc ngủ bao gồm thời gian đi ngủ muộn, thời gian ngủ ngắn hơn và chất lượng giấc ngủ kém
- Thời gian sử dụng màn hình sáng lâu hơn làm tăng sự tỉnh táo trước khi ngủ
- Viện Hàn lâm Nhi khoa Hoa Kỳ khuyến nghị không cho phép các thiết bị dựa trên màn hình trong phòng ngủ của trẻ em và ngừng sử dụng 30 đến 60 phút trước khi đi ngủ
j) Tiêu thụ đồ uống có caffeine - Nguồn caffeine phổ biến nhất ở trẻ em là nước ngọt, trà và cà phê; tiêu thụ đồ uống năng lượng tăng ở tuổi vị thành niên
- Mức tiêu thụ caffeine trung bình ở trẻ em dao động từ 25 mg/ngày ở trẻ 6 đến 12 tuổi, và 50 mg/ngày ở thanh thiếu niên 12 đến 17 tuổi
- 3 đến 9 mg/kg/ngày trọng lượng cơ thể được coi là liều caffeine cao (nhiều đồ uống năng lượng chứa ít nhất 150 mg/12 oz)
k) Tiêu thụ rượu và nicotine - Dữ liệu cho thấy và hầu hết các chuyên gia đồng ý rằng việc sử dụng nicotine và tiêu thụ rượu ảnh hưởng đến giấc ngủ
- Viện Hàn lâm Nhi khoa Hoa Kỳ khuyến nghị mạnh mẽ tránh hút thuốc ở trẻ em và thanh thiếu niên
l) Nền tảng văn hóa - Phong tục và chuẩn mực văn hóa (ví dụ: giấc ngủ trưa) có thể tăng cường sự tỉnh táo vào buổi tối và trì hoãn pha ngủ
VIII. Chẩn đoán
Cách tiếp cận chẩn đoán
- Nghi ngờ chẩn đoán dựa trên biểu hiện lâm sàng
- Bảng câu hỏi giấc ngủ nhi khoa đã được xác thực
a) Có thể hỗ trợ trong quá trình chẩn đoán
b) Bảng câu hỏi BEARS (Vấn đề giờ đi ngủ, Buồn ngủ quá mức ban ngày, Thức giấc ban đêm, Tính thường xuyên và thời lượng của giấc ngủ, và Ngáy) có thể giúp đánh giá các vấn đề về giấc ngủ ở bệnh nhân nhi khoa trong môi trường chăm sóc ban đầu
c) Bảng 1 bao gồm các ví dụ về câu hỏi kích hoạt phù hợp với sự phát triển - Nhật ký giấc ngủ hoặc sổ ghi chép giấc ngủ có hoặc không kèm theo theo dõi hoạt động đồng thời (tức là theo dõi các chuyển động và tiếp xúc ánh sáng trong khi ngủ bằng thiết bị gia tốc kế điện tử đeo được)
a) Có thể giúp làm rõ và định lượng các mô hình giấc ngủ - Thiết lập chẩn đoán ISS dựa trên các tiêu chí chẩn đoán lâm sàng
- Nghiên cứu giấc ngủ
a) PSG (đa ký giấc ngủ) có thể được thực hiện tại thời điểm đánh giá ban đầu khi chẩn đoán còn nghi ngờ để đánh giá các rối loạn giấc ngủ thay thế hoặc đồng mắc
b) MSLT (xét nghiệm độ trễ giấc ngủ nhiều lần) có thể được xem xét khi các biểu hiện không cải thiện mặc dù có cơ hội ngủ đầy đủ - Đo DLMO (khởi phát melatonin trong ánh sáng yếu)
a) Có thể được sử dụng để giúp tối ưu hóa một số chiến lược điều trị nhất định (tức là thời gian dùng melatonin và liệu pháp ánh sáng) trong các môi trường nghiên cứu chọn lọc cho bệnh nhân bị rối loạn giấc ngủ theo nhịp sinh học đồng mắc (ví dụ: rối loạn pha ngủ-thức)
Bảng 1. Công cụ sàng lọc giấc ngủ BEARS. Ví dụ về các câu hỏi kích hoạt phù hợp với sự phát triển.
| Lĩnh vực | Trẻ mẫu giáo (2-5 tuổi) | Trẻ đi học (6-12 tuổi) | Thanh thiếu niên (13-18 tuổi) |
|---|---|---|---|
| Vấn đề giờ đi ngủ | Con bạn có gặp vấn đề gì khi đi ngủ hoặc khi cố gắng ngủ không? | Con bạn có gặp vấn đề gì khi đi ngủ không? (P) Con có gặp vấn đề gì khi đi ngủ không? (C) | Con có gặp vấn đề gì khi cố gắng ngủ vào giờ đi ngủ không? (C) |
| Buồn ngủ quá mức ban ngày | Con bạn có vẻ quá mệt mỏi hoặc buồn ngủ nhiều trong ngày không? Con có còn ngủ trưa không? | Con bạn có khó thức dậy vào buổi sáng, có vẻ buồn ngủ trong ngày hoặc ngủ trưa không? (P) Con có cảm thấy mệt mỏi nhiều không? (C) | Con có cảm thấy buồn ngủ nhiều trong ngày không? Ở trường? Khi lái xe? (C) |
| Thức giấc ban đêm | Con bạn có thức dậy nhiều vào ban đêm không? | Con bạn có vẻ thức dậy nhiều vào ban đêm không? Có đi ngủ trong khi đi bộ hoặc gặp ác mộng không? (P) Con có thức dậy nhiều vào ban đêm không? Có khó ngủ lại không? (C) | Con có thức dậy nhiều vào ban đêm không? Có khó ngủ lại không? (C) |
| Tính thường xuyên và thời lượng của giấc ngủ | Con bạn có giờ đi ngủ và thức dậy đều đặn không? Chúng là gì? | Con bạn đi ngủ và thức dậy vào mấy giờ trong những ngày đi học? Cuối tuần? (P) Bạn có nghĩ con mình ngủ đủ không? (P) | Con thường đi ngủ mấy giờ vào các đêm đi học? Cuối tuần? (C) Con thường ngủ bao nhiêu? (C) |
| Ngáy | Con bạn có ngáy nhiều hoặc khó thở vào ban đêm không? | Con bạn có ngáy to hoặc hàng đêm, hoặc có khó thở vào ban đêm không? (P) | Con trai/gái của bạn có ngáy to hoặc hàng đêm không? (P) |
Chú thích: B, vấn đề giờ đi ngủ; E, buồn ngủ quá mức ban ngày; A, thức giấc ban đêm; R, tính thường xuyên và thời lượng của giấc ngủ; S, rối loạn hô hấp khi ngủ; P, Phụ huynh; C, Trẻ em.
Tiêu chí chẩn đoán
Phân loại Quốc tế về Rối loạn Giấc ngủ – Phiên bản thứ ba định nghĩa các tiêu chí chẩn đoán cho ISS như được nêu trong Bảng 2.
Bảng 2. Phân loại Quốc tế về Rối loạn Giấc ngủ – Phiên bản thứ ba: tiêu chí chẩn đoán cho ISS.
Tất cả các tiêu chí (A đến F) phải được đáp ứng:
A. Bệnh nhân có những giai đoạn hàng ngày cần ngủ không thể cưỡng lại được hoặc buồn ngủ ban ngày hoặc ngủ gật, hoặc trong trường hợp trẻ em trước tuổi dậy thì, có biểu hiện các bất thường hành vi do buồn ngủ
B. Thời gian ngủ của bệnh nhân, được xác định bằng tiền sử cá nhân hoặc từ người khác, nhật ký giấc ngủ hoặc theo dõi hoạt động*, thường ngắn hơn so với dự kiến theo độ tuổi†
C. Mô hình giấc ngủ bị cắt ngắn xuất hiện hầu hết các ngày trong ít nhất 3 tháng
D. Bệnh nhân cắt ngắn thời gian ngủ bằng các biện pháp như đồng hồ báo thức hoặc được đánh thức bởi người khác và thường ngủ lâu hơn khi không sử dụng các biện pháp đó (ví dụ: vào cuối tuần hoặc kỳ nghỉ)
E. Kéo dài tổng thời gian ngủ dẫn đến giải quyết các triệu chứng buồn ngủ
F. Các triệu chứng không được giải thích tốt hơn bởi rối loạn nhịp sinh học, rối loạn giấc ngủ-thức, hoặc rối loạn giấc ngủ hiện tại khác, rối loạn y tế, rối loạn tâm thần, hoặc sử dụng/cai thuốc hoặc chất gây nghiện
Chú thích:
- Nếu có nghi ngờ về độ chính xác của tiền sử cá nhân hoặc nhật ký giấc ngủ, nên thực hiện theo dõi hoạt động, tốt nhất là trong ít nhất 2 tuần.
† Trong trường hợp người ngủ nhiều, thời lượng ngủ thường xuyên được báo cáo có thể bình thường dựa trên độ tuổi. Tuy nhiên, thời lượng ngủ này có thể không đủ cho những bệnh nhân này.
IX. Đánh giá
Tiền sử
- Trẻ em và thanh thiếu niên có thể biểu hiện các triệu chứng thiếu ngủ khác nhau, tùy thuộc vào độ tuổi, tính chất mãn tính và mức độ mất ngủ
- Thời gian ngủ kéo dài đáng kể vào cuối tuần, so với các ngày trong tuần, có thể được ghi nhận ở thanh thiếu niên bị thiếu ngủ mãn tính do trách nhiệm tăng cao vào ngày trong tuần (ví dụ: trường học, công việc, xã hội) so với cuối tuần
- Các triệu chứng tăng buồn ngủ có thể bao gồm:
a) Khó thức dậy vào buổi sáng
b) Ngủ gật trong các chuyến đi xe ngắn
c) Ngủ gật trong những thời điểm không thích hợp (ví dụ: ở trường)
d) Ngủ trưa ngoài thời kỳ phát triển bình thường để ngủ trưa thường xuyên (tức là lớn hơn khoảng 6 tuổi) - Các triệu chứng phổ biến khác có thể bao gồm:
a) Thiếu tập trung và dễ bị phân tâm
b) Khả năng tập trung kém
c) Tăng động và bốc đồng
d) Mất phối hợp
e) Bồn chồn
f) Cáu kỉnh và điều hòa cảm xúc kém
g) Giảm động lực
h) Kỹ năng xã hội kém
i) Vắng mặt thường xuyên ở trường - Các triệu chứng ít phổ biến hơn bao gồm:
a) Liệt khi ngủ (tức là cảm giác không thể di chuyển hoặc nói khi thức dậy hoặc khi đi ngủ)
b) Ảo giác khi ngủ gật (tức là ảo giác có thể xảy ra khi đi ngủ) - Thiếu ngủ ở thanh thiếu niên có thể liên quan đến các vấn đề liên quan đến chất gây nghiện và tăng nguy cơ ý định tự tử
a) Tác động bất lợi của thiếu ngủ đối với chức năng điều hành và quá trình ức chế có thể làm tăng khả năng tham gia vào các hành vi rủi ro - Thiếu ngủ ở trẻ em và thanh thiếu niên có thể liên quan đến:
a) Đau đầu tái phát
b) Mệt mỏi và khó chịu - Thiếu ngủ mãn tính có thể liên quan đến bất kỳ điều nào sau đây:
a) Béo phì
b) Đái tháo đường týp 2
c) Bệnh cấp tính tái phát
d) Chấn thương thể thao
e) Phát triển các bệnh mãn tính
Khám thực thể
- Khám thực thể có thể bình thường
- Các phát hiện khám tổng quát có thể bao gồm sự hiện diện của:
a) Vẻ ngoài buồn ngủ và ngáp thường xuyên
b) Tăng động, bồn chồn và cáu kỉnh với sự chú ý giảm
c) Thời gian trả lời câu hỏi kéo dài - Các phát hiện khám khác có thể tương quan với các rối loạn giấc ngủ đồng mắc (ví dụ: rối loạn hô hấp khi ngủ, thở bằng miệng, phì đại amidan vòm miệng)
Xét nghiệm
- DLMO
a) Khởi phát tiết melatonin trong điều kiện ánh sáng yếu (tức là DLMO) đóng vai trò như một dấu hiệu của pha nhịp sinh học
b) DMLO được đo bằng cách lấy các mẫu melatonin theo chuỗi trong máu hoặc nước bọt trong điều kiện ánh sáng yếu
c) DMLO là ngưỡng mà nồng độ melatonin tăng vượt quá mức cơ bản trong điều kiện ánh sáng yếu
d) DLMO có thể được sử dụng để thời gian dùng melatonin, liệu pháp ánh sáng hoặc cả hai một cách thích hợp để thay đổi pha nhịp sinh học
e) Melatonin được dùng trước DLMO dẫn đến thời gian đi ngủ sớm hơn/pha tiến
f) Biết DLMO có thể giúp lên lịch liệu pháp ánh sáng để thay đổi nhịp ngủ-thức sớm hơn hoặc muộn hơn
g) Mặc dù là một dấu hiệu phổ biến trong nghiên cứu rối loạn nhịp sinh học, phép đo này không được sử dụng rộng rãi trong các môi trường thực hành lâm sàng
Thủ thuật chẩn đoán
- Theo dõi hoạt động
a) Theo dõi hoạt động là một phương pháp được xác thực, khi so sánh với tiêu chuẩn vàng PSG, để ước tính các thông số giấc ngủ bằng máy đo gia tốc, thường được đeo ở cổ tay
b) Actiwatch là một thiết bị y tế được đeo ở cổ tay và đo chuyển động và ánh sáng
c) Thời gian theo dõi hoạt động 1-2 tuần, kết hợp với nhật ký hoặc sổ ghi chép giấc ngủ, có thể hỗ trợ trong việc đánh giá các mô hình giấc ngủ
d) Xét nghiệm đo lường khách quan số lượng giấc ngủ bằng cách ước tính tổng thời gian trên giường, độ trễ giấc ngủ, tổng thời gian ngủ và hiệu quả giấc ngủ (tức là tỷ lệ phần trăm thời gian ngủ so với thức trong một đêm)
e) Chất lượng giấc ngủ có thể được xác định bằng theo dõi hoạt động bằng cách đo độ trễ giấc ngủ và hiệu quả giấc ngủ
f) Độ nhạy để phát hiện giấc ngủ được xác định là tốt (89% đến 97%), độ đặc hiệu để phát hiện trạng thái thức trung bình (54% đến 77%) và độ chính xác tổng thể được báo cáo là tốt (87% đến 90%)
g) Hạn chế của theo dõi hoạt động có thể bao gồm:- Độ tin cậy giữa các thiết bị không tối ưu
- Độ đặc hiệu thấp để ước tính các giai đoạn thức sau khi bắt đầu ngủ
- Không được khuyến nghị để đo các chuyển động chi định kỳ vì có thể đánh giá thấp hoặc đánh giá quá mức dẫn đến các điều trị không cần thiết hoặc bỏ sót các trường hợp
- Công nghệ đeo
a) Các thiết bị tiêu dùng cung cấp thông tin tự theo dõi về chu kỳ ngủ-thức
b) Hầu hết sử dụng công nghệ gia tốc kế để đánh giá hoạt động thể chất và cung cấp dữ liệu tương tự như dữ liệu thu được bằng theo dõi hoạt động
c) Các biện pháp bổ sung về nhịp tim và biến thiên nhịp tim có thể cải thiện độ chính xác của đặc tính hóa cấu trúc giấc ngủ và có thể được đo bằng kỹ thuật quang học đo sự thay đổi thể tích máu, được gọi là quang thể tích đồ
d) Các thiết bị đeo có thể hữu ích nhưng có những hạn chế vì công nghệ và thuật toán được sử dụng bởi các thiết bị khác nhau không được chuẩn hóa; do đó, có sự biến đổi rộng của các kết quả đặc tính hiệu suất thử nghiệm và độ chính xác được báo cáo trên các thiết bị khác nhau
e) Nói chung, các đặc điểm kết quả thử nghiệm tổng thể tương đương (ví dụ: độ nhạy, độ đặc hiệu) được ghi nhận bởi một số nghiên cứu so sánh các thiết bị thương mại với các kỹ thuật nghiên cứu giấc ngủ truyền thống (tức là PSG, theo dõi hoạt động)
f) AASM khuyến nghị rằng các thiết bị tiêu dùng cần được xác thực, so sánh với tiêu chuẩn vàng PSG, cùng với sự chấp thuận của FDA để ra quyết định y tế trước khi sử dụng cho các cân nhắc chẩn đoán và điều trị chính thức - Nghiên cứu giấc ngủ
a) Các nghiên cứu giấc ngủ (ví dụ: PSG, xét nghiệm độ trễ giấc ngủ nhiều lần [MSLT]) không được yêu cầu bởi Phân loại Quốc tế về Rối loạn Giấc ngủ – Phiên bản thứ ba để thiết lập chẩn đoán thiếu ngủ
b) Các nghiên cứu giấc ngủ có thể được thực hiện nếu có nghi ngờ lâm sàng về một rối loạn giấc ngủ thay thế hoặc đồng mắc
c) PSG theo dõi và đo lường các chức năng cơ thể khác nhau của giấc ngủ (ví dụ: hoạt động não, chuyển động mắt, nhịp tim, mô hình hô hấp)
d) MSLT là một nghiên cứu ban ngày đo lường tốc độ ngủ gật của bệnh nhân và liệu bệnh nhân có vào giấc ngủ REM trong thời gian ngủ ngắn hay không
e) Các phát hiện PSG đặc trưng của bệnh nhân thiếu ngủ bao gồm:- Giảm độ trễ khởi phát giấc ngủ, hiệu quả giấc ngủ cao, tăng thời gian ở giấc ngủ sóng chậm (N3) với độ trễ khởi phát REM kéo dài
- Thiếu các phát hiện về rối loạn hô hấp hoặc chuyển động chân có thể là nguyên nhân chính của giấc ngủ bị gián đoạn
f) Các phát hiện MSLT đặc trưng của bệnh nhân thiếu ngủ bao gồm: - Buồn ngủ quá mức ban ngày với giảm trung bình độ trễ giấc ngủ mà không có các giai đoạn REM
Công cụ chẩn đoán
- Công cụ sàng lọc giấc ngủ BEARS
a) Công cụ được xác thực giúp xác định mối quan tâm của phụ huynh về các vấn đề giấc ngủ trong môi trường chăm sóc ban đầu
b) Các câu hỏi phù hợp với sự phát triển được đặt ra để giải quyết các lĩnh vực sau:- B: Vấn đề giờ đi ngủ
- E: Buồn ngủ quá mức ban ngày
- A: Thức giấc ban đêm
- R: Tính thường xuyên và thời lượng của giấc ngủ
- S: Rối loạn hô hấp liên quan đến giấc ngủ (hoặc Ngáy)
c) Bảng 1 chứa các ví dụ về câu hỏi kích hoạt phù hợp với sự phát triển
d) Giải thích kết quả - Phản hồi “Có” cho bất kỳ câu hỏi nào thúc đẩy nhà cung cấp dịch vụ y tế hỏi thêm về các vấn đề và rối loạn liên quan đến giấc ngủ có thể xảy ra
- Nhật ký hoặc sổ ghi chép giấc ngủ
a) Thường được sử dụng để theo dõi và hiểu các mô hình giấc ngủ cũng như các hoạt động ảnh hưởng đến giấc ngủ
b) Yêu cầu giải thích cẩn thận vì sự không chính xác là phổ biến
c) Mô hình phổ biến ở trẻ em và thanh thiếu niên thiếu ngủ bao gồm phát hiện thời gian ngủ kéo dài vào các đêm cuối tuần và/hoặc trong kỳ nghỉ so với các đêm trong tuần
d) Hình 5 cung cấp một ví dụ về nhật ký giấc ngủ trống
e) Hướng dẫn sổ ghi chép giấc ngủ- Bệnh nhân hoặc người chăm sóc ghi lại:
- Ngày, ngày trong tuần và loại ngày (ví dụ: làm việc, đi học, ngày nghỉ, kỳ nghỉ)
- Tiêu thụ caffeine, thuốc, rượu và khi tập thể dục diễn ra
- Thời gian lên giường, cùng với nhận thức về khởi phát giấc ngủ và thời lượng ngủ (vào ban đêm và ngủ trưa)
- Bệnh nhân hoặc người chăm sóc ghi lại:

Hình 5. Nhật ký giấc ngủ trống. Chú thích: AASM, Viện Hàn lâm Y học Giấc ngủ Hoa Kỳ.
X. Chẩn đoán phân biệt
Bảng 3. Chẩn đoán phân biệt: Thiếu ngủ ở trẻ em và thanh thiếu niên.
| Tình trạng | Mô tả | Phân biệt bởi |
|---|---|---|
| Rối loạn hô hấp khi ngủ | Nhóm các tình trạng y tế ảnh hưởng đến hô hấp khi ngủ như ngưng thở khi ngủ do tắc nghẽn, ngưng thở khi ngủ trung ương, giảm thông khí liên quan đến giấc ngủ, giảm oxy máu liên quan đến giấc ngủ | Sự hiện diện của ngưng thở, tăng CO2 máu, hoặc giảm oxy máu được xác định trong PSG |
| Rối loạn pha ngủ-thức chậm | Thời gian ngủ và thức dậy bị trì hoãn hơn 2 giờ so với chuẩn mực xã hội chấp nhận được. Thời lượng ngủ bình thường khi đã ngủ | Khả năng ngủ bị suy giảm vào giờ đi ngủ mong muốn mặc dù có cơ hội ngủ và vệ sinh giấc ngủ phù hợp |
| Mất ngủ | Khó ngủ hoặc duy trì giấc ngủ với các triệu chứng ban ngày (ví dụ: mệt mỏi, buồn ngủ) | Chất lượng giấc ngủ kém, giảm thời gian ngủ và không thể ngủ/duy trì giấc ngủ là không tự nguyện |
| Dị thường khi ngủ | Các sự kiện thể chất xảy ra trong khi bắt đầu ngủ, trong khi ngủ hoặc khi thức giấc. Có thể xảy ra trong giấc ngủ NREM hoặc REM. Ví dụ phổ biến bao gồm tỉnh táo lẫn lộn, hoảng sợ khi ngủ, ác mộng và đi ngủ | Sự hiện diện của các sự kiện thể chất xảy ra trong khi ngủ (ví dụ: đi ngủ, nói mơ) |
| Chứng ngủ rũ | Rối loạn tăng ngủ với buồn ngủ quá mức ban ngày và MSLT dương tính. Được phân loại là chứng ngủ rũ loại 1 hoặc 2 tùy thuộc vào sự hiện diện hoặc vắng mặt của chứng mất trương lực cơ đột ngột | Sự hiện diện của thời gian ngủ trung bình ngắn (dưới 8 phút) và các giai đoạn ngủ REM khởi phát trên MSLT. Sự hiện diện của chứng mất trương lực cơ đột ngột |
| Rối loạn giấc ngủ bồn chồn | Trẻ em biểu hiện các chuyển động đêm thường xuyên trong thời gian 3 tháng khi không có khó chịu ở chân hoặc mất ngủ và liên quan đến các triệu chứng ban ngày như mệt mỏi, buồn ngủ hoặc các vấn đề hành vi | Chẩn đoán đòi hỏi PSG cho thấy chỉ số chuyển động cơ lớn từ 5 trở lên mỗi giờ |
| Hội chứng chân không yên | Rối loạn vận động liên quan đến giấc ngủ với khó khăn khi bắt đầu ngủ, duy trì giấc ngủ và giấc ngủ bồn chồn. Có tiêu chí chẩn đoán cụ thể cho trẻ em bao gồm bốn yếu tố “nhu cầu di chuyển chân”, triệu chứng nặng lên khi nghỉ ngơi, triệu chứng nặng lên vào buổi tối và cải thiện hoặc giải quyết triệu chứng sau khi di chuyển | Chẩn đoán dựa trên tiêu chí chẩn đoán cụ thể cho trẻ em. Hội chứng chân không yên có thể khó chẩn đoán ở trẻ em vì chúng có thể không thể diễn đạt các triệu chứng. PSG sẽ cho thấy các chuyển động chi định kỳ khi ngủ với chỉ số từ 5 trở lên |
| Rối loạn tâm trạng | Rối loạn tâm trạng (ví dụ: trầm cảm, lo âu) ở trẻ em và thanh thiếu niên đã được ghi nhận ảnh hưởng đến giấc ngủ theo nhiều cách khác nhau (ví dụ: khó ngủ hoặc duy trì, giấc ngủ bị gián đoạn hoặc cả hai). Ngoài ra, thời lượng ngủ ngắn có liên quan đến tăng nguy cơ rối loạn tâm trạng | Bệnh nhân có thể tiếp tục gặp các vấn đề về giấc ngủ mặc dù đã kéo dài giấc ngủ |
| ADHD | Bệnh nhân mắc ADHD có thể gặp các vấn đề về giấc ngủ (ví dụ: khó ngủ hoặc duy trì giấc ngủ). Hội chứng chân không yên thường gặp ở trẻ em mắc ADHD. PSG trong đánh giá ADHD được khuyến nghị để loại trừ/xác nhận các rối loạn giấc ngủ khác có thể bắt chước các triệu chứng ban ngày tương tự | Bệnh nhân có thể tiếp tục gặp các vấn đề về giấc ngủ mặc dù đã kéo dài giấc ngủ |
| Các tình trạng y tế liên quan đến giấc ngủ bị rối loạn | Các tình trạng y tế mãn tính (ví dụ: đái tháo đường, rối loạn tuyến giáp, bệnh tim, bệnh thần kinh cơ, đau mãn tính và các bệnh khác) có thể ảnh hưởng đến giấc ngủ theo nhiều cách khác nhau. Một số tác dụng phụ của thuốc có thể dẫn đến giấc ngủ bị rối loạn. Bệnh đồng mắc có thể dẫn đến các vấn đề về giấc ngủ | Có một tình trạng y tế hoặc tác dụng phụ của thuốc giải thích các vấn đề về giấc ngủ |
Chú thích: PSG, đa ký giấc ngủ; NREM, không chuyển động mắt nhanh; REM, chuyển động mắt nhanh; MSLT, xét nghiệm độ trễ giấc ngủ nhiều lần; ADHD, rối loạn tăng động giảm chú ý.
XI. Điều trị
Cách tiếp cận điều trị
- Liệu pháp bao gồm tối ưu hóa vệ sinh giấc ngủ và các can thiệp không dùng thuốc khác
- Đảm bảo giải quyết và tối ưu hóa quản lý các rối loạn giấc ngủ đồng mắc (ví dụ: rối loạn pha ngủ-thức)
- Các liệu pháp bổ sung (ví dụ: liệu pháp nhận thức hành vi, liệu pháp ánh sáng, điều trị bằng thuốc) thường được áp dụng cho các rối loạn giấc ngủ đồng mắc sau khi tham khảo ý kiến của chuyên gia về giấc ngủ có kinh nghiệm quản lý bệnh nhân nhi khoa
Chăm sóc không dùng thuốc và hỗ trợ
- Các thói quen giấc ngủ khỏe mạnh được khuyến nghị
a) Các khuyến nghị thúc đẩy giấc ngủ- Tóm tắt các khuyến nghị vệ sinh giấc ngủ lành mạnh được cung cấp trong Bảng 4
- Lên lịch giờ đi ngủ và thức dậy phù hợp với độ tuổi và duy trì để đảm bảo cơ hội cho thời lượng ngủ được khuyến nghị như minh họa trong Hình 1
- Duy trì thói quen đi ngủ đều đặn và nhất quán
- Tham gia vào các hoạt động thư giãn và làm dịu trước khi đi ngủ (ví dụ: tắm, đọc sách, nghe nhạc nhẹ, tiếng ồn trắng)
Trẻ nhỏ và trẻ em chậm phát triển thần kinh có thể được hưởng lợi từ các hỗ trợ trực quan cho các hoạt động liên quan đến thói quen đi ngủ

Hình 6. Biểu đồ trực quan về giờ đi ngủ.
-
- Tránh sử dụng màn hình ít nhất 30 đến 60 phút trước khi đi ngủ
- Tránh sử dụng giường và/hoặc thời gian ngủ làm hình phạt
- Tránh kích thích cảm xúc và tinh thần đáng kể vào giờ đi ngủ
- Có thể bao gồm không tham gia vào các hoạt động thu hút trí tuệ, chơi đùa mạnh, trò chơi điện tử và các hoạt động hoặc cuộc trò chuyện gây căng thẳng
b) Môi trường ngủ
- Có thể bao gồm không tham gia vào các hoạt động thu hút trí tuệ, chơi đùa mạnh, trò chơi điện tử và các hoạt động hoặc cuộc trò chuyện gây căng thẳng
- Ngủ trong phòng ngủ khi có thể (ví dụ: tránh ngủ trên xe hơi hoặc ghế sofa)
- Giữ môi trường ngủ mát mẻ (68° đến 72°F) với mức ánh sáng và tiếng ồn thấp
- Sử dụng nệm và gối thoải mái và hỗ trợ
- Xem xét sử dụng rèm che sáng, mặt nạ ngủ, nút bịt tai và máy tạo tiếng ồn trắng hoặc âm thanh để giảm nhiễu loạn
c) Hạn chế tiêu thụ caffeine - Tránh tiêu thụ caffeine sau bữa trưa
- Thời gian bán hủy của caffeine được ước tính từ 3 đến 7 giờ
- Tác động của caffeine đối với giấc ngủ phụ thuộc vào liều lượng và có thể dẫn đến
- Thời gian ngủ ngắn hơn
- Kéo dài thời gian bắt đầu ngủ
- Thức giấc khi ngủ
- Mệt mỏi vào buổi sáng và buồn ngủ ban ngày
d) Các khuyến nghị để điều chỉnh giấc ngủ
- Duy trì giờ đi ngủ nhất quán
- Tránh thay đổi quá 1 giờ giữa các ngày trong tuần và cuối tuần
- Đối với trẻ em dưới 10 tuổi, giờ đi ngủ sau 9 giờ tối có liên quan đến thời gian ngủ ngắn hơn
- Duy trì thời gian thức dậy nhất quán
- Đối với thanh thiếu niên, thời gian thức dậy không muộn hơn 10 giờ sáng được đề xuất
- Duy trì lịch trình hàng ngày đều đặn bao gồm tập thể dục
- Tránh tập thể dục mạnh trong 90 phút trước khi đi ngủ
- Khuyến khích lịch trình ngủ trưa phù hợp với độ tuổi
- Tổng thời gian ngủ được khuyến nghị (qua đêm cộng với ngủ trưa) trong 24 giờ theo độ tuổi bao gồm:
- 0 đến 4 tháng: 16 đến 17 giờ
- 4 đến 12 tháng: 12 đến 16 giờ bao gồm 2 đến 3 giấc ngủ trưa
- 1 đến 2 tuổi: 11 đến 14 giờ bao gồm 2 giấc ngủ trưa
- 3 đến 5 tuổi: 10 đến 13 giờ bao gồm 1 giấc ngủ trưa
- Nói chung, tránh ngủ trưa vào cuối buổi chiều
- Ngủ trưa theo lịch cho trẻ lớn hơn và thanh thiếu niên có thể hữu ích trong một số kịch bản nhất định (ví dụ: ngủ trưa theo chỉ định cho tình trạng thiếu ngủ)
e) Tiếp xúc ánh sáng
- Tổng thời gian ngủ được khuyến nghị (qua đêm cộng với ngủ trưa) trong 24 giờ theo độ tuổi bao gồm:
- Tiếp xúc ánh sáng có tác động mạnh mẽ đến nhịp sinh học
- Tiếp xúc với ánh sáng sóng ngắn (xanh dương) trong ngày cải thiện tâm trạng và khả năng duy trì sự tỉnh táo
- Chất quang sắc võng mạc melanopsin nhạy cảm với ánh sáng xanh, ức chế tiết melatonin
- Khuyến nghị tiếp xúc với ánh sáng tự nhiên, trắng hoặc xanh trong vòng 30 đến 60 phút sau khi thức dậy
- Độ chiếu sáng ánh sáng ban ngày tương đương melanopic là thước đo để định lượng tác động của ánh sáng đối với nhịp sinh học
- Độ chiếu sáng ánh sáng ban ngày tương đương tối thiểu được khuyến nghị là 250 lux
- Giảm tiếp xúc ánh sáng trực tiếp và mạnh vào buổi tối để thúc đẩy sự gia tăng melatonin
f) Phương pháp giảm thức giấc - Duy trì môi trường ngủ không có màn hình
- Các chuyên gia khuyến nghị tránh nhìn đồng hồ để giảm thiểu tiếp xúc ánh sáng, trì hoãn khởi phát giấc ngủ, thức giấc, lo lắng và căng thẳng trong khi ngủ
- Xoay đồng hồ có thể hạn chế các tác động không mong muốn trong khi vẫn cho phép sử dụng đồng hồ làm báo thức
- Việc ăn các bữa ăn nặng, đặc biệt là những bữa ăn nhiều chất béo, trong vòng 1 đến 2 giờ trước khi đi ngủ có thể làm thay đổi thời gian bắt đầu ngủ, hiệu quả và thời lượng
- Tuy nhiên, các bữa ăn nhẹ nhỏ và lành mạnh như kiwi, bánh quy giòn và lát táo có thể hữu ích cho một số người
g) Ngủ trưa theo lịch cho tình trạng thiếu ngủ - Có thể hữu ích trong việc giảm nhẹ một số tác động của tình trạng thiếu ngủ
- Ngủ trọn một chu kỳ ngủ 90 phút hoặc ít hơn 30 phút làm giảm quán tính giấc ngủ (tức là cảm giác buồn ngủ, khó thức dậy) khi thức dậy
- Ngủ trưa ngắn vào buổi chiều
- Ngủ trưa vào giữa buổi chiều trong 30 phút hoặc ít hơn có thể cải thiện khả năng duy trì tỉnh táo trong ngắn hạn
- Ngủ trưa dài hơn vào buổi chiều
- Việc sử dụng ngủ trưa vào giữa buổi chiều từ 30 đến 60 phút ở thanh thiếu niên có liên quan đến cải thiện nhận thức và học tập thực tế
- Có thể mang lại lợi ích nhận thức lâu dài hơn so với ngủ trưa ngắn vào buổi chiều; tuy nhiên, có thể liên quan đến tăng nguy cơ quán tính giấc ngủ do khả năng thức dậy từ giấc ngủ sóng chậm
h) Thiền và chánh niệm
- Thực hành thiền và chánh niệm làm giảm căng thẳng, giảm nhịp tim, huyết áp và dẫn đến trạng thái thư giãn về tinh thần và thể chất
- Thực hành các kỹ thuật có thể tạo ra nhận thức mà kết hợp với thói quen ngủ lành mạnh, có lợi cho giấc ngủ
- Thiền dẫn đến thư giãn thể chất và tinh thần bằng cách nhắm vào những suy nghĩ gây căng thẳng và lo lắng
- Thiếu chánh niệm dẫn đến những suy nghĩ không mong muốn và có liên quan đến chất lượng giấc ngủ kém ở thanh thiếu niên
- Một số kỹ thuật được khuyến nghị bao gồm:
- Thực hành thiền dựa trên chánh niệm tập trung vào hơi thở (ví dụ: thở sâu) và kỹ thuật quét cơ thể (ví dụ: thư giãn cơ bắp)
- Thực hành thiền có hướng dẫn liên quan đến việc sử dụng âm thanh ghi âm và ứng dụng kỹ thuật số để hướng dẫn thực hành
- Đào tạo yoga, kết hợp các chiến lược thể chất và tinh thần, có thể cải thiện chất lượng giấc ngủ
- Các kỹ thuật chánh niệm có thể dẫn đến cải thiện độ trễ giấc ngủ và nhận thức về giấc ngủ
i) Quản lý các rối loạn giấc ngủ đồng mắc
- Rối loạn pha ngủ-thức chậm là phổ biến
- Mục tiêu điều trị là đẩy nhanh thời gian bắt đầu ngủ đến giờ đi ngủ mong muốn
- Quá trình này bao gồm các khuyến nghị chung sau:
- Các khuyến nghị thường xuyên về vệ sinh giấc ngủ lành mạnh nói chung (ví dụ: lịch trình giờ đi ngủ và thức dậy nhất quán)
- Tránh ánh sáng mạnh 30 phút trước giờ đi ngủ mục tiêu
- Dịch chuyển giờ đi ngủ sớm hơn 15 đến 20 phút mỗi ngày
- Bổ sung melatonin có thể được khuyến nghị để giúp đẩy nhanh pha ngủ và giảm thời gian bắt đầu ngủ
- Liệu pháp ánh sáng sáng vào buổi sáng có thể được khuyến nghị
- Liên quan đến tiếp xúc ánh sáng vào thời gian thức dậy tự nhiên, sau đó tiến triển sớm hơn 30 phút mỗi ngày cho đến khi đạt được thời gian thức dậy mong muốn
- Ánh sáng mặt trời tự nhiên hoặc đèn phổ khoảng 1000 lux là nguồn ánh sáng được ưa thích
- Sử dụng cùng với các khuyến nghị về hành vi bao gồm giảm tiếp xúc ánh sáng vào buổi tối và tránh ngủ trưa
Bảng 4. Tóm tắt các khuyến nghị về vệ sinh giấc ngủ lành mạnh.
| Đề xuất | Chi tiết |
|---|---|
| Giờ đi ngủ và thức dậy phù hợp với độ tuổi | – Lên lịch và duy trì giờ đi ngủ và thức dậy phù hợp với độ tuổi, nhất quán để đảm bảo cơ hội cho thời lượng ngủ được khuyến nghị – Tránh thay đổi quá 1 giờ giữa các ngày trong tuần và cuối tuần – Thời gian thức dậy đề xuất cho thanh thiếu niên không muộn hơn 10 giờ sáng |
| Thói quen đi ngủ nhất quán | – Tham gia vào các hoạt động thư giãn và làm dịu trước khi đi ngủ – Hỗ trợ trực quan có thể hữu ích cho trẻ có khuyết tật phát triển thần kinh |
| Giấc ngủ trưa phù hợp với độ tuổi | – Khuyến khích lịch ngủ trưa phù hợp với độ tuổi – Tránh ngủ trưa muộn |
| Môi trường ngủ | – Ngủ trong phòng ngủ (không phải xe hơi hoặc ghế sofa) – Nhiệt độ thoải mái (68° đến 72°F) – Mức ánh sáng thấp: sử dụng rèm che sáng hoặc mặt nạ ngủ nếu cần – Mức độ ồn thấp: sử dụng nút bịt tai, tiếng ồn trắng hoặc máy tạo âm thanh khi cần – Nệm và gối thoải mái và hỗ trợ – Môi trường ngủ không có màn hình (ví dụ: điện thoại, máy tính, tivi) |
| Tiếp xúc ánh sáng | – Khuyến khích tiếp xúc ánh sáng tự nhiên, trắng hoặc xanh vào buổi sáng, trong vòng 30 đến 60 phút sau khi thức dậy – Giảm tiếp xúc ánh sáng trực tiếp và mạnh vào buổi tối để thúc đẩy sự gia tăng melatonin |
| Tập thể dục | – Khuyến khích tập thể dục trong ngày nhưng tránh tập thể dục mạnh trong vòng 90 phút trước khi đi ngủ |
| Các biện pháp tránh về hành vi | – Tránh sử dụng giờ đi ngủ và ngủ trưa làm hình phạt – Tránh sử dụng màn hình 30 đến 60 phút trước khi đi ngủ – Tránh kích thích cảm xúc và tinh thần đáng kể tại giờ đi ngủ – Tránh các bữa ăn lớn trước khi đi ngủ – Tránh các hoạt động kích thích (ví dụ: trò chơi điện tử, chơi đùa mạnh, các cuộc trò chuyện gây căng thẳng) trước khi đi ngủ |
| Bữa ăn nhẹ buổi tối | – Bữa ăn nhẹ nhỏ, lành mạnh vào đầu buổi tối có thể giúp một số người ngủ; tuy nhiên, tránh ăn vặt muộn |
| Tránh các chất kích thích và chất gây nghiện bên ngoài | – Tránh tiêu thụ caffeine sau khoảng trưa – Khuyến nghị tránh sử dụng nicotine và tiêu thụ rượu ở thanh thiếu niên |
| Kiểm tra thời gian ban đêm | – Khuyến nghị thanh thiếu niên không kiểm tra thời gian khi cố gắng ngủ hoặc khi thức giấc (trên đồng hồ hoặc các thiết bị khác) trong đêm vì nguy cơ kích thích kéo dài |
Liệu pháp thuốc
- Không thường xuyên đối với tình trạng thiếu ngủ đơn thuần ở trẻ em và thanh thiếu niên
- Thuốc hỗ trợ giấc ngủ không phải là sự thay thế cho vệ sinh giấc ngủ lành mạnh và các chiến lược không dùng thuốc chính khác được khuyến nghị. Tuy nhiên, ở một số nhóm dân cư chọn lọc (ví dụ: tự kỷ, rối loạn tâm trạng), thuốc hỗ trợ giấc ngủ có thể được sử dụng như một phương pháp bổ trợ cho liệu pháp
XII. Bệnh dai dẳng hoặc tái phát
- Đánh giá các chẩn đoán đồng mắc hoặc thay thế, đặc biệt là rối loạn nhịp sinh học và mất ngủ, ở những bệnh nhân có triệu chứng khó chữa không đáp ứng với các liệu pháp tiêu chuẩn, sau khi tham khảo ý kiến của chuyên gia về giấc ngủ nhi khoa
XIII. Cân nhắc đặc biệt
Mất ngủ liên quan đến thiếu ngủ
- Liệu pháp nhận thức hành vi đối với chứng mất ngủ có thể hiệu quả hơn thuốc hỗ trợ giấc ngủ trong điều trị dài hạn chứng mất ngủ
- Liệu pháp nhận thức hành vi đối với chứng mất ngủ được thực hiện bởi các chuyên gia hành vi với mục tiêu tái cấu trúc suy nghĩ, cảm xúc và hành vi dẫn đến khó khăn với giấc ngủ
- Điều trị sử dụng các kỹ thuật tự điều chỉnh để cải thiện mô hình và hành vi giấc ngủ; các kỹ thuật có thể bao gồm:
a) Liệu pháp kiểm soát kích thích- Hầu hết các chuyên gia đề xuất không nằm trên giường quá 10 đến 20 phút nếu không thể ngủ
- Rời khỏi giường và quay lại khi buồn ngủ
b) Ghi nhật ký - Ghi nhật ký hàng ngày về danh sách lo lắng
c) Ý định nghịch lý - Cố gắng thức thay vì chủ động suy nghĩ và theo đuổi giấc ngủ
d) Thư giãn tiến triển - Căng thẳng tiến triển từng cơ riêng lẻ với hơi thở sâu chậm khi nằm trên giường
e) Hạn chế giấc ngủ - Hạn chế cơ hội ngủ ít hơn so với thời gian bệnh nhân thường ngủ cho đến khi có thể duy trì giấc ngủ không bị gián đoạn tốt hơn và tăng hiệu quả giấc ngủ
- Hiệu quả giấc ngủ là lượng thời gian có thể ngủ liên quan đến tổng thời gian trên giường
- Thời gian trên giường bị hạn chế đến thời gian ngủ cơ bản với tối thiểu 5 đến 6 giờ
- Các chuyên gia sau đó khuyến nghị tăng dần thời gian cơ hội ngủ
- Duy trì hạn chế ít nhất một tuần và tăng thời gian trên giường thêm 15 đến 30 phút sau khi bệnh nhân có thể duy trì hiệu quả giấc ngủ từ 80% đến 90%
- Tiếp tục tăng thời gian trên giường cho đến khi đạt được tổng thời gian ngủ mục tiêu
Trì hoãn thời gian bắt đầu học cho thanh thiếu niên
- Viện Hàn lâm Nhi khoa Hoa Kỳ khuyến nghị các học khu trì hoãn thời gian bắt đầu đến ít nhất 8:30 sáng đối với các trường trung học cơ sở và trung học phổ thông
- Các nhà cung cấp dịch vụ chăm sóc ban đầu được khuyến khích hỗ trợ chính sách trì hoãn thời gian bắt đầu học cho các trường trung học cơ sở và trung học phổ thông
- Bối cảnh và lý do
a) Giấc ngủ đóng vai trò quan trọng trong bộ nhớ và học tập, và tổng thời gian ngủ tối ưu mỗi đêm ở thanh thiếu niên là từ 8,5 đến 9,5 giờ
b) Một phần tư thanh thiếu niên ngủ ít hơn 6,5 giờ vào các đêm đi học
c) Gần một phần ba thanh thiếu niên ngủ gật ở trường ít nhất một lần một tuần
d) Khoảng thời kỳ dậy thì, hầu hết thanh thiếu niên trải qua sự trì hoãn pha ngủ-thức do tiết melatonin chậm và giảm áp lực sinh học để ngủ
e) Áp lực xã hội và sinh học dẫn đến giảm mãn tính giấc ngủ ở thanh thiếu niên
f) Mất ngủ mãn tính ở thanh thiếu niên dẫn đến:- Suy giảm chú ý, kiểm soát xung động kém, lo lắng, giảm chức năng nhận thức và các vấn đề hành vi
- Tăng vắng mặt, buồn ngủ ban ngày, hành vi mạo hiểm và tai nạn xe hơi ở thanh thiếu niên
g) Dữ liệu cho thấy việc trì hoãn thời gian bắt đầu học có thể dẫn đến: - Tăng thời lượng ngủ và sự hài lòng về giấc ngủ
- Giảm đi học muộn
- Giảm mệt mỏi ban ngày
- Giảm tai nạn xe hơi ở người từ 16 đến 18 tuổi
- Có thể cải thiện thành tích học tập
Vận động viên và Giấc ngủ
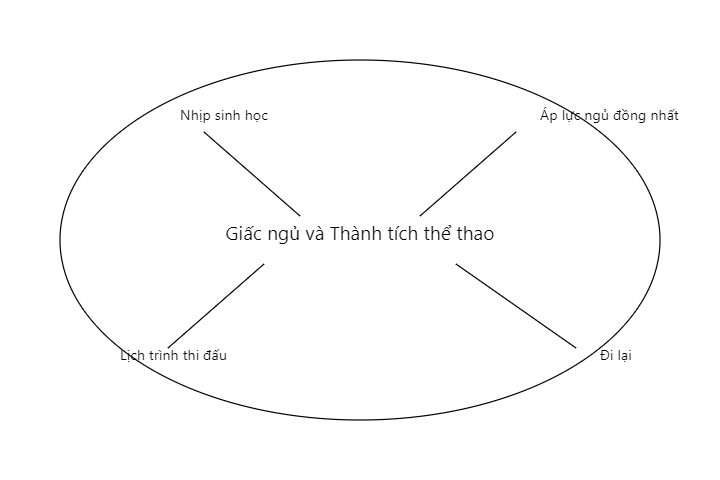
Hình 7. Các yếu tố ảnh hưởng đến giấc ngủ và thành tích thể thao.
Chú thích: Các yếu tố ảnh hưởng đến giấc ngủ và thành tích thể thao. Cả yếu tố nhịp sinh học và đồng nhất có thể thay đổi giấc ngủ và do đó ảnh hưởng đến thành tích của vận động viên.
- Thông tin nền tảng chung
a) Sức khỏe giấc ngủ là một yếu tố quan trọng trong việc tối ưu hóa thành tích thể thao, phục hồi tâm lý và sinh lý, và phòng ngừa chấn thương
b) Nhiệt độ cơ thể theo chu kỳ ngủ-thức nhịp sinh học, có thể ảnh hưởng đến thời gian đạt đỉnh thành tích thể thao
c) Thành tích đỉnh cao tương quan với nhiệt độ cơ thể tối đa, ở hầu hết các cá nhân là vào cuối buổi chiều và đầu buổi tối
d) Mức độ buồn ngủ cao, ngủ ít hơn 7 giờ vào ngày trong tuần và chất lượng giấc ngủ kém đã được báo cáo ở hơn một phần ba vận động viên đại học và vận động viên ưu tú
e) Mất ngủ có thể chủ yếu do lịch trình đòi hỏi cao, đi lại thường xuyên, thời gian thi đấu và tập luyện thay đổi
f) Hình 7 phác thảo các yếu tố khác nhau ảnh hưởng đến giấc ngủ và thành tích thể thao
g) Ngoài ra, sự hiện diện của các rối loạn giấc ngủ (ví dụ: mất ngủ, ngưng thở khi ngủ do tắc nghẽn, rối loạn nhịp sinh học) có thể dẫn đến thiếu ngủ ở vận động viên - Hậu quả của thiếu ngủ ở vận động viên thanh thiếu niên
a) Thiếu ngủ hoặc mất ngủ mãn tính đã được ghi nhận là làm suy giảm khả năng ra quyết định, thời gian phản ứng, phối hợp vận động tinh, sự chú ý, ghi nhớ kỹ năng và ký ức, mức năng lượng, tâm trạng dẫn đến cáu kỉnh, và tăng nguy cơ lo âu hoặc trầm cảm
b) Vận động viên thanh thiếu niên ngủ ít hơn 8 giờ mãn tính có thể có nhiều khả năng bị chấn thương hơn so với những người ngủ hơn 8 giờ một cách nhất quán - Sàng lọc thiếu ngủ ở vận động viên
a) Một số chuyên gia khuyến nghị sàng lọc và theo dõi thường xuyên tình trạng thiếu ngủ ở vận động viên
b) Phương tiện theo dõi có thể bao gồm- Nhật ký giấc ngủ hàng ngày (xem Hình 5)
- Dữ liệu từ các thiết bị đeo và theo dõi hoạt động
- Bảng câu hỏi giấc ngủ như ASSQ (Bảng câu hỏi Sàng lọc Giấc ngủ cho Vận động viên)
c) Hệ thống chấm điểm ASSQ cho khó khăn về giấc ngủ - Chấm điểm
- Không (0 đến 4)
- Nhẹ (5 đến 7)
- Trung bình (8 đến 10)
- Nặng (11 đến 17)
- Vận động viên kiểm tra ở mức trung bình đến nặng cần đánh giá thêm
- Bảng câu hỏi sàng lọc ASSQ và công cụ chấm điểm có sẵn
- Can thiệp với vận động viên có thể bao gồm
a) Tối ưu hóa các chiến lược quản lý tiêu chuẩn
b) Mở rộng giấc ngủ- Dữ liệu cho thấy việc tăng lượng giấc ngủ có thể cải thiện thành tích thể thao
c) Ngủ trưa có chủ ý - Có thể là một chiến lược đặc biệt hiệu quả đối với vận động viên
- Cấu trúc giấc ngủ tương tự bao gồm lượng giấc ngủ REM và tổng thời gian ngủ đã được quan sát thấy ở các vận động viên nam cho dù họ được cung cấp 9 giờ liên tục để ngủ vào ban đêm, 8 giờ vào ban đêm với cơ hội ngủ trưa 1 giờ hoặc 7 giờ vào ban đêm với cơ hội ngủ trưa 2 giờ
d) Quản lý lịch trình quá tải - Cam kết quá mức nổi bật ở các vận động viên và việc quản lý lịch trình quá tải đòi hỏi sự tập trung đặc biệt
e) Điều chỉnh sự không phù hợp nhịp sinh học - Điều chỉnh nhịp sinh học bằng điều trị melatonin, liệu pháp ánh sáng sáng và các chiến lược chặn ánh sáng (ví dụ: rèm che sáng, mặt nạ ngủ) có thể giảm thiểu các rối loạn liên quan đến đi lại
- Dữ liệu cho thấy việc tăng lượng giấc ngủ có thể cải thiện thành tích thể thao
Thời gian sử dụng màn hình, phương tiện truyền thông kỹ thuật số và giấc ngủ
- Thông tin nền tảng chung
a) Lên đến 60% thanh thiếu niên sử dụng màn hình trong giờ trước khi đi ngủ và 75% trẻ em có màn hình trong phòng ngủ
b) Thanh thiếu niên thường giữ điện thoại di động bên cạnh khi đi ngủ và gần một nửa sử dụng chúng làm báo thức
c) Thời gian sử dụng màn hình và phương tiện truyền thông kỹ thuật số có liên quan đến:- Trì hoãn giấc ngủ
- Giảm số lượng giấc ngủ
- Chất lượng giấc ngủ kém
– Mệt mỏi ban ngày
d) Các mối liên hệ này rõ rệt hơn với các thiết bị phương tiện truyền thông kỹ thuật số (ví dụ: điện thoại di động, máy tính) hơn là truyền hình vì truyền hình ít tương tác hơn
- Phát xạ ánh sáng từ các thiết bị điện tử
a) Ánh sáng bước sóng ngắn trong dải ánh sáng xanh (450 đến 490 nm) ức chế mạnh melatonin
b) Nhiều thiết bị điện tử phát ra ánh sáng xanh bước sóng ngắn
c) Tiếp xúc với các thiết bị phát sáng trước khi đi ngủ có thể có các tác động sau- Trì hoãn khởi phát giấc ngủ
- Giảm lượng giấc ngủ REM quan trọng đối với khả năng thích nghi thần kinh, học tập và ghi nhớ
- Trì hoãn nhịp sinh học nội tại thứ phát do ức chế tiết melatonin
d) Trẻ em nhạy cảm với ánh sáng hơn người lớn - Trẻ nhỏ có kích thước đồng tử lớn hơn và tăng truyền ánh sáng qua thủy tinh thể
- Ức chế melatonin gấp đôi so với người lớn ở mức ánh sáng trong nhà thông thường
- Viện Hàn lâm Nhi khoa Hoa Kỳ khuyến nghị các chiến lược để khắc phục các tác động bất lợi liên quan đến thời gian sử dụng màn hình đối với giấc ngủ
a) Loại bỏ các thiết bị điện tử khỏi phòng ngủ của trẻ em và thanh thiếu niên
b) Bác sĩ thảo luận về hậu quả của tiếp xúc ánh sáng mạnh đối với giấc ngủ
c) Tắt tất cả các thiết bị điện tử 1 giờ trước khi đi ngủ
Giờ tiết kiệm ánh sáng ban ngày và giấc ngủ
- Thông tin nền tảng chung
a) Đồng hồ sinh học của con người, đồng hồ xã hội và đồng hồ mặt trời ảnh hưởng đến thời gian của các hoạt động sống
b) Lý tưởng nhất, cả ba đồng hồ đều phù hợp với nhau, dẫn đến sự cân bằng lành mạnh; tuy nhiên, khi không phù hợp, các tác động tiêu cực tiềm ẩn về sức khỏe thể chất và tinh thần có thể phát triển
c) Việc đẩy thời gian lên 1 giờ so với thời gian tiêu chuẩn từ Xuân đến Thu (giờ tiết kiệm ánh sáng ban ngày) có thể dẫn đến thiếu ngủ
d) Một giờ nợ ngủ có thể mất nhiều tháng để một số bệnh nhân thích nghi
e) Bằng chứng về hậu quả có thể bao gồm- Tăng nguy cơ các sự kiện tim mạch, đột quỵ, nhập viện, các biến chứng sức khỏe tâm thần (ví dụ: tự tử, quá liều)
- Tăng nguy cơ tai nạn xe cơ giới, chấn thương và tử vong được quan sát thấy ở trẻ em trong độ tuổi đi học và được cho là liên quan đến thời gian tiếp xúc kéo dài với bóng tối buổi sáng
XIV. Theo dõi
Giám sát
- Theo dõi lâm sàng được cá nhân hóa theo mức độ nghiêm trọng của tình trạng thiếu ngủ ở trẻ em và thanh thiếu niên, cũng như phản ứng với các chiến lược quản lý
- Tối thiểu, đánh giá lại lịch sử giấc ngủ trong các lần thăm khám theo dõi để tối ưu hóa vệ sinh giấc ngủ và giáo dục về thói quen ngủ lành mạnh
- Các phương pháp phổ biến khác được sử dụng để theo dõi quản lý hiệu quả bao gồm nhật ký giấc ngủ, sổ ghi chép giấc ngủ, bảng câu hỏi về giấc ngủ, thiết bị đeo và theo dõi hoạt động
Biến chứng
- ISS có thể thay đổi điều hòa nhịp sinh học dẫn đến rối loạn hành vi, nhận thức và chuyển hóa. Các bất thường sức khỏe liên quan đến ISS bao gồm:
a) Tâm lý thần kinh và hành vi- Rối loạn cảm xúc
- Hành vi mạo hiểm và phán đoán kém
- Trầm cảm và ý định tự tử
- Lo âu
- Biểu hiện giống ADHD
- Sức khỏe thể chất kém
- Hiệu suất học tập và công việc kém
- Tăng tiêu thụ đồ uống có caffeine cao
- Sử dụng và lạm dụng chất gây nghiện, thường là rượu và cần sa
- Tăng nguy cơ tai nạn và chấn thương
b) Chuyển hóa tim mạch - Tăng lượng calo tiêu thụ và tăng cân
- Béo phì
- Kháng insulin
- Đái tháo đường týp 2
- Tăng huyết áp
- Rối loạn điều hòa tư thế đứng
c) Chức năng miễn dịch - Tăng các dấu hiệu viêm
- Suy giảm chức năng miễn dịch
d) Tiêu hóa - Trào ngược dạ dày thực quản về đêm
XV. Tiên lượng
- Các biến chứng ngắn hạn và dài hạn có thể xảy ra, đặc biệt khi tình trạng không được giải quyết hiệu quả
- Dữ liệu tiên lượng cụ thể còn hạn chế; tuy nhiên, tiên lượng tổng thể thường được coi là thuận lợi với quản lý hiệu quả
XVI. Giới thiệu
- Quản lý có tham khảo ý kiến của chuyên gia y học giấc ngủ có kinh nghiệm về nhi khoa là lý tưởng đối với các bệnh nhân sau:
a) Khó khăn dai dẳng trong việc có đủ giấc ngủ mặc dù tuân theo các khuyến nghị về thói quen ngủ lành mạnh
b) Xác định hoặc nghi ngờ rối loạn giấc ngủ cụ thể
c) Đang xem xét liệu pháp nhận thức hành vi
d) Đang xem xét dùng thuốc (ví dụ: melatonin)
XVII. Sàng lọc và phòng ngừa
Sàng lọc
- Hầu hết các chuyên gia khuyến nghị hỏi chung về số lượng và chất lượng giấc ngủ trong các lần khám sức khỏe định kỳ cho trẻ em; bảng câu hỏi BEARS có thể giúp hướng dẫn sàng lọc
Phòng ngừa
- Giáo dục về giấc ngủ định kỳ rất quan trọng trong các lần khám sức khỏe nhằm ngăn ngừa và cung cấp khả năng phát hiện sớm các rối loạn liên quan đến giấc ngủ ở bệnh nhân nhi khoa
Tác giả
Liz Lezama Oropeza, MD
Nghiên cứu sinh Khoa Nhi, Bộ môn Phổi và Y học Giấc ngủ, Trung tâm Y khoa Đại học Texas Southwestern
Elisa Basora Rovira, MD.
Trợ lý Giáo sư, Nhi Khoa, Bộ môn Phổi và Y học Giấc ngủ, Trung tâm Y khoa Đại học Texas Southwestern
Tanya Martinez-Fernandez, MD
Phó Giáo sư Nhi Khoa, Bộ môn Phổi và Y học Giấc ngủ, Trung tâm Y khoa Đại học Texas Southwestern
THUẬT NGỮ Y HỌC ANH – VIỆT LIÊN QUAN:
- Insufficient sleep /ɪnˈsʌfɪʃənt sliːp/ – Thiếu ngủ
- Daytime alertness /ˈdeɪtaɪm əˈlɜːrtnəs/ – Sự tỉnh táo ban ngày
- Wakefulness /ˈweɪkfʊlnəs/ – Sự tỉnh thức
- Sleep restriction /sliːp rɪˈstrɪkʃən/ – Hạn chế giấc ngủ
- Insomnia /ɪnˈsɒmnɪə/ – Chứng mất ngủ
- Sleep duration /sliːp djʊəˈreɪʃən/ – Thời lượng ngủ
- Sleep hygiene /sliːp ˈhaɪdʒiːn/ – Vệ sinh giấc ngủ
- Sleep diary /sliːp ˈdaɪəri/ – Nhật ký giấc ngủ
- Actigraphy /ækˈtɪɡrəfi/ – Theo dõi hoạt động
- Sleep questionnaire /sliːp ˌkwestʃəˈneər/ – Bảng câu hỏi giấc ngủ
- Sleep latency /sliːp ˈleɪtənsi/ – Độ trễ giấc ngủ
- Sleep efficiency /sliːp ɪˈfɪʃənsi/ – Hiệu quả giấc ngủ
- Sleep architecture /sliːp ˈɑːrkɪtektʃər/ – Cấu trúc giấc ngủ
- NREM sleep /ˌen rem sliːp/ – Giấc ngủ không chuyển động mắt nhanh
- REM sleep /rem sliːp/ – Giấc ngủ chuyển động mắt nhanh
- Sleep cycle /sliːp ˈsaɪkəl/ – Chu kỳ ngủ
- Circadian rhythm /sɜːˈkeɪdiən ˈrɪðəm/ – Nhịp sinh học
- Melatonin /ˌmeləˈtoʊnɪn/ – Melatonin
- Cortisol /ˈkɔːrtɪzɒl/ – Cortisol
- Sleep-wake cycle /sliːp weɪk ˈsaɪkəl/ – Chu kỳ ngủ-thức
- Sleep disorder /sliːp dɪsˈɔːrdər/ – Rối loạn giấc ngủ
- Sleep deprivation /sliːp ˌdeprɪˈveɪʃən/ – Thiếu ngủ
- Sleep-disordered breathing /sliːp dɪsˈɔːrdərd ˈbriːðɪŋ/ – Rối loạn hô hấp khi ngủ
- Obstructive sleep apnea /əbˈstrʌktɪv sliːp ˈæpniə/ – Ngưng thở khi ngủ do tắc nghẽn
- Central sleep apnea /ˈsentrəl sliːp ˈæpniə/ – Ngưng thở khi ngủ trung ương
- Delayed sleep-wake phase disorder /dɪˈleɪd sliːp weɪk feɪz dɪsˈɔːrdər/ – Rối loạn pha ngủ-thức chậm
- Narcolepsy /ˈnɑːrkəlepsi/ – Chứng ngủ rũ
- Hypnagogic hallucinations /ˌhɪpnəˈɡɒdʒɪk həˌluːsɪˈneɪʃənz/ – Ảo giác khi ngủ gật
- Sleep paralysis /sliːp pəˈrælɪsɪs/ – Liệt khi ngủ
- Cataplexy /ˈkætəpleksi/ – Chứng mất trương lực cơ đột ngột
- Polysomnography /ˌpɒliːsɒmˈnɒɡrəfi/ – Đa ký giấc ngủ
- Multiple sleep latency test /ˈmʌltɪpl sliːp ˈleɪtənsi test/ – Xét nghiệm độ trễ giấc ngủ nhiều lần
- Dim light melatonin onset /dɪm laɪt ˌmeləˈtoʊnɪn ˈɒnset/ – Khởi phát melatonin trong ánh sáng yếu
- Sleep log /sliːp lɒɡ/ – Sổ ghi chép giấc ngủ
- Cognitive behavioral therapy /ˈkɒɡnɪtɪv bɪˈheɪvjərəl ˈθerəpi/ – Liệu pháp nhận thức hành vi
- Sleep extension /sliːp ɪkˈstenʃən/ – Kéo dài giấc ngủ
- Napping /ˈnæpɪŋ/ – Ngủ trưa
- Sleep inertia /sliːp ɪˈnɜːrʃə/ – Quán tính giấc ngủ
- Slow wave sleep /sləʊ weɪv sliːp/ – Giấc ngủ sóng chậm
- Sleep spindles /sliːp ˈspɪndlz/ – Cơn trục tinh
- K-complexes /keɪ ˈkɒmpleksɪz/ – Phức hợp K
- Sleep homeostasis /sliːp ˌhoʊmiːˈəʊstəsɪs/ – Cân bằng nội môi giấc ngủ
- Sleep pressure /sliːp ˈpreʃər/ – Áp lực ngủ
- Adenosine /əˈdenəsiːn/ – Adenosine
- Photopigment melanopsin /ˌfəʊtəʊˈpɪɡmənt ˌmelənˈɒpsɪn/ – Chất quang sắc melanopsin
- Circadian misalignment /sɜːˈkeɪdiən ˌmɪsəˈlaɪnmənt/ – Không phù hợp nhịp sinh học
- Sleep-wake phase delay /sliːp weɪk feɪz dɪˈleɪ/ – Trì hoãn pha ngủ-thức
- Hypersomnolence /ˌhaɪpərˈsɒmnələns/ – Tăng ngủ
- Parasomnia /ˌpærəˈsɒmniə/ – Dị thường khi ngủ
- Confusional arousals /kənˈfjuːʒənl əˈraʊzlz/ – Tỉnh táo lẫn lộn
- Sleep terrors /sliːp ˈterərz/ – Hoảng sợ khi ngủ
- Sleepwalking /ˈsliːpwɔːkɪŋ/ – Đi ngủ
- Restless legs syndrome /ˈrestləs leɡz ˈsɪndrəʊm/ – Hội chứng chân không yên
- Periodic limb movement disorder /ˌpɪəriˈɒdɪk lɪm ˈmuːvmənt dɪsˈɔːrdər/ – Rối loạn chuyển động chi định kỳ
- Sleep-related eating disorder /sliːp rɪˈleɪtɪd ˈiːtɪŋ dɪsˈɔːrdər/ – Rối loạn ăn uống liên quan đến giấc ngủ
- Nocturnal gastroesophageal reflux /nɒkˈtɜːrnl ˌɡæstrəʊɪˌsɒfəˈdʒiːəl ˈriːflʌks/ – Trào ngược dạ dày thực quản về đêm
- Sleep-related hypoventilation /sliːp rɪˈleɪtɪd ˌhaɪpəʊˌventɪˈleɪʃən/ – Giảm thông khí liên quan đến giấc ngủ
- Sleep-related hypoxemia /sliːp rɪˈleɪtɪd haɪˈpɒksɪmiə/ – Giảm oxy máu liên quan đến giấc ngủ
- Orthostatic dysregulation /ˌɔːθəˈstætɪk dɪsˌreɡjʊˈleɪʃən/ – Rối loạn điều hòa tư thế đứng
- Neurobehavioral /ˌnjʊərəʊbɪˈheɪvjərəl/ – Thần kinh hành vi
- Neuroplasticity /ˌnjʊərəʊplæˈstɪsəti/ – Khả năng thích nghi thần kinh
- Phototherapy /ˌfəʊtəʊˈθerəpi/ – Liệu pháp ánh sáng
- Chronotherapy /ˌkrɒnəʊˈθerəpi/ – Liệu pháp thời gian
- Sleep restriction therapy /sliːp rɪˈstrɪkʃən ˈθerəpi/ – Liệu pháp hạn chế giấc ngủ
- Stimulus control therapy /ˈstɪmjʊləs kənˈtrəʊl ˈθerəpi/ – Liệu pháp kiểm soát kích thích
- Paradoxical intention /ˌpærəˈdɒksɪkl ɪnˈtenʃən/ – Ý định nghịch lý
- Progressive muscle relaxation /prəˈɡresɪv ˈmʌsl ˌriːlækˈseɪʃən/ – Thư giãn cơ tiến triển
- Sleep consolidation /sliːp kənˌsɒlɪˈdeɪʃən/ – Củng cố giấc ngủ
- Sleep fragmentation /sliːp ˌfræɡmənˈteɪʃən/ – Phân mảnh giấc ngủ
- Sleep-wake homeostasis /sliːp weɪk ˌhoʊmiːˈəʊstəsɪs/ – Cân bằng nội môi ngủ-thức
- Circadian phase /sɜːˈkeɪdiən feɪz/ – Pha nhịp sinh học
- Phase advance /feɪz ədˈvæns/ – Tiến pha
- Phase delay /feɪz dɪˈleɪ/ – Trì hoãn pha
- Photoentrainment /ˌfəʊtəʊɪnˈtreɪnmənt/ – Điều chỉnh quang học
- Light therapy /laɪt ˈθerəpi/ – Liệu pháp ánh sáng
- Blue light /bluː laɪt/ – Ánh sáng xanh
- Melanopic equivalent daylight illuminance /ˌmelənˈɒpɪk ɪˈkwɪvələnt ˈdeɪlaɪt ɪˈluːmɪnəns/ – Độ chiếu sáng ánh sáng ban ngày tương đương melanopic
- Sleep drive /sliːp draɪv/ – Áp lực ngủ
- Homeostatic sleep drive /ˌhoʊmiːəˈstætɪk sliːp draɪv/ – Áp lực ngủ đồng nhất
- Suprachiasmatic nucleus /ˌsuːprəkaɪˌæzˈmætɪk ˈnjuːkliəs/ – Nhân trên giao thoa
- Hypothalamus /ˌhaɪpəˈθæləməs/ – Vùng dưới đồi
- Pineal gland /ˈpɪniəl ɡlænd/ – Tuyến tùng
- Reticular activating system /rɪˈtɪkjʊlər ˈæktɪveɪtɪŋ ˈsɪstəm/ – Hệ thống lưới thượng thăng
- Ventrolateral preoptic area /ˌventrəʊˌlætərəl priːˈɒptɪk ˈeəriə/ – Vùng trước bên vùng dưới đồi
- Median preoptic nucleus /ˈmiːdiən priːˈɒptɪk ˈnjuːkliəs/ – Nhân trước giữa vùng dưới đồi
- Gamma-aminobutyric acid /ˈɡæmə əˌmiːnəʊbjuːˈtɪrɪk ˈæsɪd/ – Acid gamma-aminobutyric
- Histamine /ˈhɪstəmiːn/ – Histamine
- Orexin /ɔːˈreksɪn/ – Orexin
- Serotonin /ˌserəˈtoʊnɪn/ – Serotonin
- Acetylcholine /ˌæsɪtlˈkəʊliːn/ – Acetylcholine
- Dopamine /ˈdəʊpəmiːn/ – Dopamine
- Norepinephrine /ˌnɔːrəˈpɪnəfriːn/ – Norepinephrine
- Sleep hygiene /sliːp ˈhaɪdʒiːn/ – Vệ sinh giấc ngủ
- Sleep-onset association disorder /sliːp ˈɒnset əˌsoʊsiˈeɪʃən dɪsˈɔːrdər/ – Rối loạn liên kết khởi phát giấc ngủ
- Limit-setting sleep disorder /ˈlɪmɪt ˈsetɪŋ sliːp dɪsˈɔːrdər/ – Rối loạn giấc ngủ do thiết lập giới hạn
- Behavioral insomnia of childhood /bɪˈheɪvjərəl ɪnˈsɒmniə əv ˈtʃaɪldhʊd/ – Mất ngủ hành vi ở trẻ em
- Sleep state misperception /sliːp steɪt ˌmɪspərˈsepʃən/ – Nhận thức sai lệch trạng thái giấc ngủ
- Paradoxical insomnia /ˌpærəˈdɒksɪkl ɪnˈsɒmniə/ – Mất ngủ nghịch lý
- Idiopathic insomnia /ˌɪdiəˈpæθɪk ɪnˈsɒmniə/ – Mất ngủ vô căn
- Psychophysiological insomnia /ˌsaɪkəʊˌfɪziəˈlɒdʒɪkl ɪnˈsɒmniə/ – Mất ngủ tâm sinh lý
BÌNH LUẬN