Thai chậm phát triển trong tử cung – Intrauterine Growth Restriction
Updated September 18, 2024. Copyright Elsevier BV. All rights reserved.
Dịch và chú giải tiếng Việt: Bs. Lê Đình Sáng
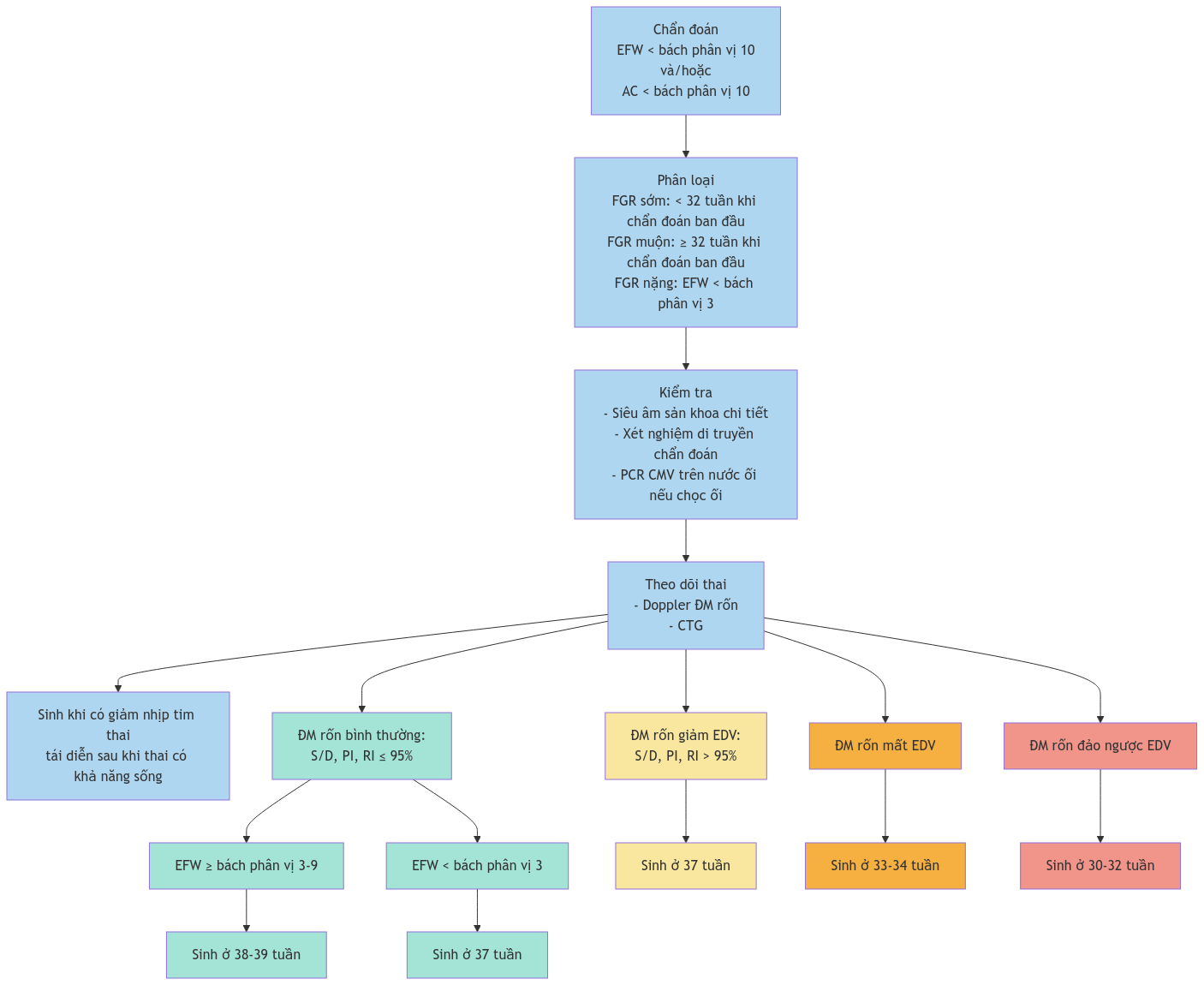
Quản lý và theo dõi IUGR – Sơ đồ thuật toán chi tiết về quản lý và theo dõi IUGR.
I. Tóm tắt
1.1. Hành động khẩn cấp
Kết quả Doppler động mạch rốn bất thường (ví dụ: dòng chảy cuối tâm trương mất hoặc đảo ngược) khi có hạn chế tăng trưởng trong tử cung là dấu hiệu nghiêm trọng và cần can thiệp khẩn cấp
1.2. Điểm chính
Hạn chế tăng trưởng trong tử cung là một biến chứng thai kỳ phổ biến liên quan đến tăng tỷ lệ bệnh tật và tử vong chu sinh
Xảy ra ở một nhóm nhỏ thai nhi có cân nặng ước tính nhỏ so với tuổi thai (tức là có cân nặng ước tính dưới bách phân vị thứ 10 so với tuổi thai) do quá trình bệnh lý ức chế sự phát triển của thai
Thường khó phân biệt giữa thai nhi nhỏ bẩm sinh nhưng vẫn đạt được tiềm năng tăng trưởng và thai nhi không đạt được tiềm năng tăng trưởng do tình trạng bệnh lý tiềm ẩn
Nhiều tình trạng khác nhau ở mẹ, thai nhi và nhau thai có thể dẫn đến hạn chế tăng trưởng trong tử cung; tuy nhiên, hầu hết các trường hợp ở thai nhi khỏe mạnh là do thiếu máu cục bộ mạch máu tử cung-nhau thai
Nghi ngờ hạn chế tăng trưởng trong tử cung dựa trên các yếu tố nguy cơ lâm sàng, kết quả khám thực thể và ước tính cân nặng thai nhi và chỉ số ối bằng siêu âm; sau đó cần thực hiện các xét nghiệm bổ sung để xác định nguyên nhân hạn chế tăng trưởng và ảnh hưởng đến sức khỏe thai nhi
Điều trị được cá thể hóa dựa trên tuổi thai, nguyên nhân và mức độ nghiêm trọng của hạn chế tăng trưởng, và tình trạng thai nhi; chủ yếu bao gồm theo dõi thường xuyên sức khỏe thai nhi và sinh đẻ kịp thời
Theo dõi bao gồm đo kích thước thai nhi và thể tích ối bằng siêu âm định kỳ, chấm điểm sinh lý thai (biophysical profile) để đánh giá sức khỏe thai nhi, và siêu âm Doppler động mạch rốn
Phương pháp và thời điểm sinh tối ưu chưa được thiết lập; lựa chọn phụ thuộc vào tuổi thai, nguyên nhân và mức độ nghiêm trọng của hạn chế tăng trưởng, và tình trạng thai nhi
1.3. Những điểm cần lưu ý
Việc phân biệt giữa hạn chế tăng trưởng trong tử cung và kích thước nhỏ bẩm sinh so với tuổi thai có thể gặp khó khăn; có thể cần theo dõi định kỳ
1.4. Thuật ngữ
Giải thích lâm sàng
Hạn chế tăng trưởng trong tử cung, còn được gọi là hạn chế tăng trưởng thai, là một biến chứng thai kỳ phổ biến liên quan đến tăng tỷ lệ bệnh tật và tử vong chu sinh
Xảy ra ở một nhóm nhỏ thai nhi có kích thước nhỏ so với tuổi thai do quá trình bệnh lý ức chế sự phát triển của thai
Kích thước nhỏ so với tuổi thai được định nghĩa là cân nặng ước tính của thai nhi dưới bách phân vị thứ 10 so với tuổi thai
Thường khó phân biệt giữa thai nhi nhỏ bẩm sinh nhưng vẫn đạt được tiềm năng tăng trưởng và thai nhi không đạt được tiềm năng tăng trưởng do tình trạng bệnh lý tiềm ẩn
Khoảng 70% thai nhi có cân nặng lúc sinh dưới bách phân vị thứ 10 so với tuổi thai là nhỏ bẩm sinh; 30% còn lại có nguyên nhân bệnh lý, đáp ứng định nghĩa hạn chế tăng trưởng trong tử cung
1.5. Phân loại
Tuổi thai tại thời điểm chẩn đoán
1.5.1.Khởi phát sớm
Được chẩn đoán trước 32 tuần thai
Thường nặng hơn; có xu hướng theo một mô hình Doppler xác định về sự suy thoái của thai nhi
Thường liên quan nhiều hơn đến các rối loạn tăng huyết áp trong thai kỳ của mẹ và cho thấy rối loạn chức năng nhau thai nhiều hơn so với khởi phát muộn
Có thể thấy ở thai nhi có bất thường di truyền, thường kèm theo các bất thường về thai nhi và nước ối
1.5.2.Khởi phát muộn
Được chẩn đoán từ 32 tuần thai trở đi
Chiếm khoảng 70% đến 80% các trường hợp
Thường nhẹ hơn
1.6. Mức độ nghiêm trọng
Cân nặng ước tính của thai nhi dưới bách phân vị thứ 3 thể hiện một dạng nặng hơn của hạn chế tăng trưởng thai
Cân nặng ước tính của thai nhi dưới bách phân vị thứ 3 liên quan đến tăng nguy cơ kết cục chu sinh bất lợi
Tăng nguy cơ bệnh tật và tử vong ở trẻ sơ sinh đủ tháng có cân nặng lúc sinh dưới bách phân vị thứ 3
1.7. Tỷ lệ giữa chu vi đầu và chu vi bụng
Trước đây được phân loại thành đối xứng hoặc không đối xứng dựa trên cơ sở này; tuy nhiên, sự phân biệt này hiện không còn được cho là hữu ích về mặt lâm sàng
Hạn chế tăng trưởng đối xứng: sự giảm tăng trưởng ảnh hưởng đến tất cả các hệ cơ quan
Chiều dài, chu vi đầu và cân nặng đều giảm tỷ lệ thuận
Thường xảy ra sớm hơn trong thai kỳ so với hạn chế tăng trưởng không đối xứng
Có thể liên quan đến các rối loạn nhiễm sắc thể hoặc nhiễm trùng bẩm sinh
Hạn chế tăng trưởng không đối xứng: sự tăng trưởng của các cơ quan quan trọng (ví dụ: não, tim) được duy trì bằng cách hy sinh các hệ thống khác (ví dụ: gan, cơ, mỡ)
Chu vi đầu bình thường, chiều dài có thể giảm một chút, và cân nặng bị ảnh hưởng nhiều nhất
Thường phát triển vào cuối tam cá nguyệt thứ hai hoặc tam cá nguyệt thứ ba do các tình trạng tiềm ẩn hoặc yếu tố môi trường dẫn đến suy nhau thai và giảm cung cấp chất dinh dưỡng cho thai nhi
II. Chẩn đoán
2.1. Biểu hiện lâm sàng
a) Tiền sử
Xác định chính xác tuổi thai dựa trên tiền sử kinh nguyệt, sử dụng các kỹ thuật hỗ trợ sinh sản liên quan, và siêu âm xác định tuổi thai trong tam cá nguyệt đầu hoặc đầu tam cá nguyệt thứ hai
Một thai kỳ không có siêu âm xác nhận hoặc sửa đổi ngày dự sinh trước 22 tuần 0 ngày tuổi thai nên được coi là được xác định tuổi thai chưa tối ưu
Đánh giá khả năng hạn chế tăng trưởng trong tử cung ở:
Bệnh nhân báo cáo tăng cân không đủ trong thai kỳ
Bệnh nhân có các triệu chứng gợi ý các nguyên nhân như tiền sản giật hoặc bất thường về nhau thai
Phù không phụ thuộc trọng lực như sưng tay và mặt là những dấu hiệu không đặc hiệu liên quan đến tiền sản giật
Bất thường về nhau thai có thể dẫn đến chảy máu âm đạo trong tam cá nguyệt thứ hai hoặc thứ ba
Các triệu chứng và biểu hiện bổ sung cho thấy bong nhau bao gồm đau bụng, đau lưng, hoặc co thắt tử cung bất thường
Bệnh nhân có tiền sử các bệnh lý nền liên quan đến hạn chế tăng trưởng trong tử cung (ví dụ: đái tháo đường, bệnh tim bẩm sinh tím, lupus ban đỏ hệ thống, hội chứng kháng phospholipid, tăng huyết áp) hoặc các yếu tố nguy cơ (ví dụ: hút thuốc lá, sử dụng ma túy)
Bệnh nhân có tiền sử thai chết lưu hoặc thai kỳ có hạn chế tăng trưởng trong tử cung
b) Khám thực thể
Xác định xem mức tăng cân của mẹ có đầy đủ không
Sờ nắn bụng để ước tính kích thước tử cung so với một mốc như rốn
Xác định chiều cao tử cung-khớp mu để ước tính sự phát triển của thai nhi tại mỗi lần khám và so sánh với các thông số tăng trưởng bình thường
Đo bằng thước đo từ xương mu (khớp mu) đến đỉnh tử cung của mẹ
Giá trị bình thường (tính bằng cm) nên xấp xỉ với giá trị tuổi thai (tính bằng tuần) trong khoảng từ 24 đến 38 tuần thai
Chiều cao tử cung chậm hơn 3 cm hoặc đang tăng chênh lệch với tuổi thai có thể cho thấy hạn chế tăng trưởng trong tử cung; thực hiện sàng lọc bằng siêu âm
Đánh giá có thể không chính xác khi có béo phì ở mẹ hoặc u xơ tử cung
Kiểm tra các dấu hiệu liên quan đến các nguyên nhân tiềm ẩn (ví dụ: tiền sản giật, bất thường về nhau thai, tăng huyết áp, thiếu máu nặng, bệnh tim mạch)
2.2. Nguyên nhân và yếu tố nguy cơ
a) Nguyên nhân
Tiềm năng tăng trưởng của thai nhi có thể bị suy giảm bởi nhiều tình trạng khác nhau ở mẹ, nhau thai hoặc thai nhi; hầu hết các trường hợp liên quan đến thai nhi khỏe mạnh là do thiếu máu cục bộ mạch máu tử cung-nhau thai
Hạn chế tăng trưởng thai nhi là vô căn và đa yếu tố trong nhiều trường hợp
Một nguyên nhân xác định (bệnh lý sẵn có ở mẹ, bất thường nhiễm sắc thể, dị tật thai nhi, bệnh truyền nhiễm) được xác định trong khoảng 40% các trường hợp
b) Ở mẹ
Tiền sản giật
Tăng huyết áp mãn tính có sẵn
Tăng huyết áp thai kỳ nặng
Đái tháo đường có sẵn
Bệnh tim mạch (ví dụ: bệnh tim bẩm sinh tím, suy tim nặng)
Bệnh viêm ruột
Thiếu máu nặng
Bệnh huyết sắc tố (ví dụ: bệnh hồng cầu hình liềm, β-thalassemia, bệnh hemoglobin H)
Rối loạn đông máu mắc phải (ví dụ: hội chứng kháng phospholipid)
Lupus ban đỏ hệ thống và các bệnh tự miễn khác
Bệnh thận (ví dụ: suy thận mãn tính, hội chứng thận hư)
Thiếu oxy máu (ví dụ: ở độ cao lớn, trong bệnh phổi mãn tính)
Thuốc, bao gồm warfarin, acid valproic, thuốc chống ung thư, cyclophosphamide, và các chất đối kháng acid folic (ví dụ: trimethoprim-sulfamethoxazole, phenobarbital)
Hút thuốc lá
Lạm dụng rượu hoặc chất gây nghiện
Tăng cân và dinh dưỡng kém ở mẹ
c) Nguyên nhân từ thai nhi
Lệch bội (tam nhiễm sắc thể 13, 16, 18 hoặc 21)
Hội chứng di truyền và dị tật bẩm sinh thai nhi
Nhiễm trùng bẩm sinh (ví dụ: rubella, cytomegalovirus, toxoplasma, HIV, thủy đậu, giang mai)
Nhiễm trùng trong tử cung gây ra dưới 10% các trường hợp hạn chế tăng trưởng trong tử cung, nhưng khi xảy ra, nó quan trọng trong tiên lượng lâu dài
Đa thai
d) Nguyên nhân từ tử cung-nhau thai
Thiếu máu cục bộ mạch máu nhau thai
Bong nhau (một phần) hoặc máu tụ
Nhồi máu nhau thai
Dị dạng tử cung
Bất thường dây rốn, ví dụ: bám rau bên lề hoặc màng rau và một động mạch rốn đơn độc
Khảm nhiễm sắc thể giới hạn ở nhau thai
Trưởng thành nhau thai sớm
2.3. Yếu tố nguy cơ và/hoặc liên quan
a) Tuổi
Tuổi mẹ ở hai cực (tức là dưới 16 tuổi hoặc trên 35 tuổi) liên quan đến tăng nguy cơ
b) Di truyền
Đột biến gen gây ra dưới 10% các trường hợp hạn chế tăng trưởng trong tử cung, nhưng khi xảy ra, chúng quan trọng trong tiên lượng lâu dài. Các nguyên nhân phổ biến bao gồm tam nhiễm sắc thể 13 và 18 và khảm nhiễm sắc thể giới hạn ở nhau thai
Các nguyên nhân di truyền khác bao gồm:
Đột biến gen angiotensinogen
c) Bất thường nhiễm sắc thể
Tam nhiễm sắc thể 21
Tam nhiễm sắc thể 16
d) Bất thường nhiễm sắc thể thường
Hội chứng Wolf-Hirschhorn
Hội chứng tiếng mèo kêu (Cri du chat)
e) Đơn bội tử cung nhiễm sắc thể 6, 14 hoặc 16
Bất thường nhiễm sắc thể giới tính, bao gồm mất nhiễm sắc thể giới tính (ví dụ: mất hoàn toàn một nhiễm sắc thể X dẫn đến hội chứng Turner với karyotype 45,X0) hoặc thừa nhiễm sắc thể giới tính
f) Rối loạn gen đơn
Hội chứng Cornelia de Lange
Hội chứng Russell-Silver
Hội chứng Fanconi
Hội chứng Bloom
g) Một số loạn sản xương
Đa hình gen MMP2 ở thai nhi (matrix metalloproteinase 2; rs243865) và gen LRP8 ở mẹ (LDL receptor-related protein 8; rs2297660)
Gen enzyme giải độc CYP1A1 của mẹ
h) Các yếu tố nguy cơ/liên quan khác
Thai kỳ trước có hạn chế tăng trưởng trong tử cung hoặc thai nhỏ so với tuổi thai
Thai chết lưu trước đó
Con so
Bạn tình mới cho một thai kỳ tiếp theo
Sử dụng kỹ thuật hỗ trợ sinh sản
Mẹ nhỏ bẩm sinh (cân nặng trước khi mang thai thấp) hoặc tăng cân kém ở mẹ trong thai kỳ
2.4. Thủ thuật chẩn đoán
2.4.1. Công cụ chẩn đoán chính
Nghi ngờ hạn chế tăng trưởng trong tử cung dựa trên các yếu tố nguy cơ lâm sàng, kết quả khám thực thể, và ước tính cân nặng thai nhi và thể tích ối bằng siêu âm
Xác định chính xác tuổi thai bằng tiền sử kinh nguyệt và siêu âm xác định tuổi thai trong tam cá nguyệt đầu hoặc đầu tam cá nguyệt thứ hai là điều kiện tiên quyết để theo dõi sự phát triển của thai nhi
Nếu thai nhi nhỏ so với tuổi thai (cân nặng ước tính dưới bách phân vị thứ 10) hoặc có chu vi bụng dưới bách phân vị thứ 10 trên siêu âm, thực hiện các xét nghiệm bổ sung để xác định nguyên nhân của hạn chế tăng trưởng; có thể bao gồm:
Khám siêu âm chi tiết về giải phẫu thai nhi và hình thái học nhau thai
Siêu âm Doppler động mạch tử cung và động mạch rốn
Xét nghiệm huyết thanh mẹ về bệnh truyền nhiễm nếu kết quả siêu âm gợi ý nhiễm trùng
Xét nghiệm di truyền thai nhi
2.4.2. Xét nghiệm
a) Dấu ấn sinh hóa ở mẹ
- Các xét nghiệm sàng lọc tam cá nguyệt một và hai cho lệch bội đo mức alpha fetoprotein, hCG, protein A huyết tương liên quan đến thai kỳ, và inhibin A dạng đimer ở mẹ cũng có thể cung cấp thông tin về chức năng nhau thai
- Mức protein A huyết tương liên quan đến thai kỳ hoặc hCG thấp không giải thích được trong tam cá nguyệt một và tăng hCG, inhibin A, hoặc alpha fetoprotein không giải thích được liên quan đến các bệnh lý về nhau (ví dụ: hạn chế tăng trưởng trong tử cung, tiền sản giật)
- Protein A huyết tương liên quan đến thai kỳ dưới bách phân vị thứ 5 hoặc inhibin A dưới 2 lần trung vị có mối liên hệ mạnh nhất với kết cục thai kỳ kém
- 2 hoặc nhiều kết quả bất thường gợi ý thai nhi có thể có nguy cơ hạn chế tăng trưởng trong tử cung và thai chết lưu
b) Huyết thanh học bệnh truyền nhiễm ở mẹ
- Xét nghiệm Toxoplasma, virus rubella, cytomegalovirus, HSV, virus varicella-zoster, và các mầm bệnh khác có thể được chỉ định nếu nghi ngờ nhiễm trùng là nguyên nhân gây hạn chế tăng trưởng trong tử cung dựa trên tiền sử mẹ, khám thực thể, hoặc kết quả siêu âm thai nhi
- Hội Sản khoa-Nhi khoa Mẹ-Thai khuyến cáo không sàng lọc thường quy toxoplasmosis, rubella, hoặc herpes khi không có các yếu tố nguy cơ khác. Tuy nhiên, phản ứng chuỗi polymerase cho cytomegalovirus được khuyến cáo ở phụ nữ có hạn chế tăng trưởng thai không giải thích được và chọn xét nghiệm chẩn đoán bằng chọc ối
c) Xét nghiệm di truyền thai nhi
- Được chỉ định nếu siêu âm phát hiện hạn chế tăng trưởng trong tử cung với các bất thường lớn ở thai nhi hoặc dấu hiệu gợi ý lệch bội và không có bằng chứng của suy nhau thai
- Vật liệu di truyền được lấy qua chọc ối
- Hội Sản khoa-Nhi khoa Mẹ-Thai khuyến cáo khi phát hiện hạn chế tăng trưởng trong tử cung và có dị tật thai nhi, đa ối, hoặc cả hai, bất kể tuổi thai. Ngoài ra, họ khuyến cáo chọc ối với phân tích vi mảng nhiễm sắc thể trong tất cả các trường hợp hạn chế tăng trưởng trong tử cung khởi phát sớm không giải thích được
2.4.3. Chẩn đoán hình ảnh
a) Siêu âm
Chỉ định nếu xảy ra một trong các trường hợp sau: chiều cao tử cung-khớp mu (tính bằng cm) nhỏ hơn tuổi thai (tính bằng tuần) trên 3 cm; nếu bác sĩ không thể đánh giá chính xác chiều cao tử cung do béo phì ở mẹ, u xơ tử cung, hoặc đa thai; hoặc nếu có các yếu tố nguy cơ ở mẹ đối với hạn chế tăng trưởng trong tử cung
Đánh giá ban đầu bao gồm:
- Đo sinh trắc học thai nhi
- Ước tính cân nặng thai dựa trên chu vi bụng đơn độc hoặc kết hợp với kích thước đầu và/hoặc chiều dài xương đùi
- Ước tính trong khoảng bách phân vị 10 đến 90 có tỷ lệ âm tính giả đối với hạn chế tăng trưởng trong tử cung dưới 10%
- Độ chính xác có thể được cải thiện bằng các đo lường định kỳ cách nhau ít nhất 14 ngày
- Thể tích nước ối
- Được coi là thấp sau 37 tuần nếu chỉ số ối 4 góc nhỏ hơn 5 cm hoặc túi ối thẳng đứng tối đa nhỏ hơn 2 cm
- Thiểu ối có thể được chẩn đoán sử dụng các thông số này trong cuối tam cá nguyệt hai hoặc tam cá nguyệt ba
- Sự kết hợp của hạn chế tăng trưởng trong tử cung và thiểu ối ngụ ý suy nhau thai; cần điều tra bằng siêu âm Doppler động mạch rốn
Kiểm tra chi tiết bổ sung nếu ước tính cân nặng thai nhỏ hơn bách phân vị thứ 10:
- Khảo sát giải phẫu thai nhi
- Nên thực hiện khảo sát giải phẫu chi tiết
- Có thể cho thấy các bất thường cấu trúc lớn của thai nhi và các dấu hiệu gợi ý lệch bội; có thể xác định số lượng mạch máu dây rốn
- Hình thái học nhau thai
- Cho thấy các bất thường của nhau thai gợi ý suy nhau thai là nguyên nhân của hạn chế tăng trưởng trong tử cung
- Các đặc điểm nhau thai thường liên quan đến suy nhau bao gồm các khoang, canxi hóa, hoặc bằng chứng của bong nhau-xuất huyết nhau
- Đo vận tốc Doppler động mạch rốn
b) Đo vận tốc Doppler
- Đánh giá các thay đổi huyết động liên quan đến suy mạch máu nhau thai
- Doppler động mạch rốn
- Nên được thực hiện sau 24 tuần thai ở thai kỳ có một hoặc nhiều yếu tố nguy cơ y tế, sinh hóa, hoặc sản khoa đối với hạn chế tăng trưởng trong tử cung
- Đánh giá định kỳ được chỉ định khi chẩn đoán hạn chế tăng trưởng trong tử cung dựa trên ước tính cân nặng thai hoặc chu vi bụng nhỏ hơn bách phân vị thứ 10 so với tuổi thai
- Giảm dòng chảy cuối tâm trương trong động mạch rốn là dấu hiệu sớm nhất của suy mạch máu tử cung-nhau thai; có thể tiến triển thành mất dòng chảy và cuối cùng là đảo ngược dòng chảy
- Doppler động mạch tử cung
- Nên thực hiện ở tuần 19 đến 23 của thai kỳ ở thai kỳ có một hoặc nhiều yếu tố nguy cơ y tế, sinh hóa, hoặc sản khoa đối với hạn chế tăng trưởng trong tử cung
- Dạng sóng Doppler tử cung bất thường gợi ý suy mạch máu tử cung-nhau thai
- Doppler động mạch và tĩnh mạch thai nhi
- Doppler bổ sung của động mạch não giữa thai nhi, ống tĩnh mạch, và động mạch tử cung có thể cung cấp thông tin tiên lượng và hướng dẫn nhu cầu sinh sớm nếu kết quả Doppler động mạch rốn bất thường. Đánh giá Doppler của ống tĩnh mạch, động mạch não giữa, hoặc động mạch tử cung không nên được sử dụng để quản lý lâm sàng thường quy đối với hạn chế tăng trưởng thai khởi phát sớm hoặc muộn.
2.5. Chẩn đoán phân biệt
2.5.1. Phổ biến nhất
Nhỏ bẩm sinh so với tuổi thai, nhưng khỏe mạnh
Được định nghĩa là cân nặng ước tính của thai nhi dưới bách phân vị thứ 10 so với tuổi thai nhưng không có bằng chứng về bệnh lý
Giống như trong hạn chế tăng trưởng trong tử cung, thai nhi nhỏ so với tuổi thai
Khác với hạn chế tăng trưởng trong tử cung, không có bằng chứng về tăng trưởng bất thường (tức là ngừng tăng trưởng, thay đổi tốc độ tăng trưởng) hoặc bất kỳ quá trình bệnh lý nào
Được phân biệt dựa trên các phát hiện lâm sàng cùng với sự vắng mặt của các phát hiện bất thường trên siêu âm giải phẫu, đánh giá nhau thai, và đánh giá Doppler các mạch máu thai nhi và mẹ
2.5.2. Loạn sản xương sụn
Một loạn sản xương được di truyền theo kiểu trội trên nhiễm sắc thể thường, được biết đến là dạng phổ biến nhất của chứng lùn chi ngắn
Giống như trong hạn chế tăng trưởng trong tử cung, thai nhi nhỏ so với tuổi thai
Được phân biệt bằng các phát hiện siêu âm trong tam cá nguyệt thứ ba, có thể cho thấy chi ngắn, bàn tay hình đinh ba, và trán nhô
Chẩn đoán được xác nhận sau khi sinh dựa trên khám thực thể và phát hiện X-quang
III. Điều trị
3.1. Mục tiêu
Theo dõi sức khỏe thai nhi và thời điểm sinh để tối đa hóa sự trưởng thành của thai nhi và giảm thiểu nguy cơ bệnh tật hoặc tử vong chu sinh
Quản lý bất kỳ nguyên nhân tiềm ẩn nào có thể điều trị được
3.2. Xử trí
Tiêu chuẩn nhập viện
Khuyến nghị quản lý nội trú đối với bệnh nhân có kết quả Doppler động mạch rốn bất thường đặc trưng bởi dòng chảy cuối tâm trương đảo ngược
Xem xét quản lý nội trú hoặc theo dõi thai nhi ngoại trú hai lần mỗi tuần ở bệnh nhân có kết quả Doppler động mạch rốn bất thường đặc trưng bởi mất vận tốc cuối tâm trương hoặc có các tình trạng đồng mắc khác (ví dụ: thiểu ối, bệnh đồng mắc ở mẹ)
Xem xét nhập viện để sinh sau 36 tuần thai nếu điểm sinh lý thai bất thường (dưới 6/10) hoặc nếu test không đả kích bất thường
Xem xét nhập viện để theo dõi nội trú nếu cần đánh giá mẹ-thai hàng ngày hoặc thường xuyên hơn hoặc để giảm gánh nặng của các lần thăm khám thường xuyên nếu nhà ở xa bệnh viện về mặt địa lý
Đối với bệnh nhân có trở kháng dòng chảy trong động mạch rốn bình thường hoặc tăng nhưng vẫn còn dòng chảy tâm trương, và có thể tích ối bình thường và không có tình trạng đồng mắc nào khác ở mẹ hoặc thai nhi, xem xét theo dõi thai nhi trước sinh một hoặc hai lần mỗi tuần như một bệnh nhân ngoại trú nếu việc sinh sẽ được xem xét dựa trên kết quả xét nghiệm bất thường
Xem xét nhập viện để theo dõi nội trú nếu cần đánh giá mẹ-thai hàng ngày hoặc thường xuyên hơn hoặc để giảm gánh nặng của các lần thăm khám thường xuyên nếu nhà ở xa bệnh viện về mặt địa lý
3.3. Khuyến nghị chuyển tuyến chuyên khoa
Chuyển đến hoặc tham khảo ý kiến bác sĩ chuyên khoa sản khoa-nhi khoa hoặc trung tâm chăm sóc chu sinh tuyến ba
3.4. Các lựa chọn điều trị
Việc quản lý được cá thể hóa dựa trên tuổi thai, mức độ nghiêm trọng của hạn chế tăng trưởng, nguyên nhân tiềm ẩn và các bệnh đồng mắc liên quan ở mẹ
Theo dõi sức khỏe thai nhi và sinh đẻ kịp thời là chiến lược quản lý chính
3.4.1. Can thiệp ở mẹ
Khuyên bỏ hút thuốc lá ở mẹ; cung cấp các nguồn lực hỗ trợ cai thuốc
Xem xét bắt đầu liệu pháp aspirin liều thấp trước 16 tuần thai ở bệnh nhân có nguy cơ cao bị tiền sản giật; không khuyến nghị dùng aspirin liều thấp dự phòng để phòng ngừa hạn chế tăng trưởng thai nhi, khi không có các yếu tố nguy cơ tiền sản giật
Khuyến nghị dùng corticosteroid trước sinh:
Nếu dự kiến sinh trước 33 tuần 6 ngày thai (liên quan đến cải thiện kết cục sơ sinh non tháng)
Đối với phụ nữ dự kiến sinh trong khoảng từ 34 tuần 0 ngày đến 36 tuần 6 ngày thai, có nguy cơ sinh non trong vòng 7 ngày và chưa được dùng corticosteroid trước sinh trước đó
Xem xét dùng magnesium sulfate để bảo vệ thần kinh thai nhi và sơ sinh trong các trường hợp sinh trước 32 tuần thai sắp xảy ra
Tối ưu hóa việc quản lý bất kỳ bệnh lý nền nào liên quan ở mẹ
Các phương pháp điều trị tiềm năng khác nhằm kéo dài thai kỳ hoặc tăng cân nặng lúc sinh cuối cùng đã không thành công
3.4.2. Sinh đẻ
Có ít sự đồng thuận về phương pháp và thời điểm sinh tối ưu cho thai nhi bị hạn chế tăng trưởng trong tử cung; thời điểm sinh bị ảnh hưởng bởi tuổi thai, nguyên nhân tiềm ẩn và các phát hiện lâm sàng khác (ví dụ: theo dõi thai nhi trước sinh)
Sinh sớm có kế hoạch trong hạn chế tăng trưởng trong tử cung do suy nhau thai không được chứng minh rõ ràng là cải thiện kết cục sơ sinh
Sinh sớm có thể không cải thiện kết cục trong hạn chế tăng trưởng trong tử cung do lệch bội hoặc nhiễm trùng bẩm sinh
Chỉ định sinh gây chuyển dạ trước 34 tuần nếu thai nhi hạn chế tăng trưởng cho thấy ngừng tăng trưởng với kết quả sinh lý thai hoặc Doppler động mạch rốn xấu đi, hoặc khi kết quả Doppler động mạch và tĩnh mạch thai nhi bất thường
Chỉ định sinh gây chuyển dạ sau 34 tuần nếu thai nhi hạn chế tăng trưởng cho thấy ngừng tăng trưởng với thể tích ối, sinh lý thai, và/hoặc kết quả Doppler bất thường
Khuyến nghị sinh gây chuyển dạ hoặc tự nhiên gần đủ tháng với điều kiện tăng trưởng tiếp tục theo đường cong tăng trưởng và sinh lý thai và kết quả Doppler vẫn bình thường
Hội Sản khoa-Nhi khoa Mẹ-Thai đưa ra các khuyến nghị sau:
Khuyến nghị sinh ở 30 đến 32 tuần thai đối với thai kỳ có hạn chế tăng trưởng trong tử cung và dòng chảy cuối tâm trương đảo ngược
Khuyến nghị sinh ở 33 đến 34 tuần thai đối với thai kỳ có hạn chế tăng trưởng trong tử cung và mất dòng chảy cuối tâm trương
Khuyến nghị sinh ở 37 tuần thai trong thai kỳ có hạn chế tăng trưởng trong tử cung và dạng sóng Doppler động mạch rốn có giảm dòng chảy tâm trương nhưng không mất/đảo ngược dòng chảy cuối tâm trương hoặc có hạn chế tăng trưởng trong tử cung nặng với cân nặng ước tính thai nhi dưới bách phân vị thứ 3
Đề xuất sinh ở 38 đến 39 tuần thai với hạn chế tăng trưởng trong tử cung khi cân nặng ước tính thai nhi nằm giữa bách phân vị thứ 3 và thứ 10 và Doppler động mạch rốn bình thường
Sinh mổ không được chỉ định chỉ vì hạn chế tăng trưởng trong tử cung; có thể được ưu tiên trong các trường hợp có bất thường nặng trên Doppler động mạch rốn (ví dụ: mất hoặc đảo ngược dòng chảy cuối tâm trương)
3.4.3. Liệu pháp thuốc
a) Corticosteroid
Betamethasone
Betamethasone Acetate, Betamethasone Sodium Phosphate Hỗn dịch tiêm; Người lớn: 12 mg tiêm bắp mỗi 24 giờ trong 2 liều. Xem xét lặp lại hoặc cứu hộ khi có nguy cơ sinh non trong vòng 7 ngày tới và liệu trình trước đó được dùng cách đây hơn 14 ngày. Liệu trình cứu hộ có thể được cung cấp sớm nhất là 7 ngày sau liều trước đó nếu được chỉ định bởi tình huống lâm sàng.
Dexamethasone
Dexamethasone Sodium Phosphate Dung dịch tiêm; Người lớn: 6 mg tiêm bắp mỗi 12 giờ trong 4 liều. Xem xét lặp lại hoặc cứu hộ khi có nguy cơ sinh non trong vòng 7 ngày tới và liệu trình trước đó được dùng cách đây hơn 14 ngày. Liệu trình cứu hộ có thể được cung cấp sớm nhất là 7 ngày sau liều trước đó nếu được chỉ định bởi tình huống lâm sàng.
Magnesium sulfate
Magnesium Sulfate Dung dịch tiêm; Thanh thiếu niên: 4 g tiêm tĩnh mạch trong 15 đến 30 phút hoặc 6 g tiêm tĩnh mạch trong 20 đến 30 phút, sau đó truyền tĩnh mạch liên tục 1 đến 2 g/giờ cho đến khi sinh hoặc trong tối đa 12 đến 24 giờ.
Magnesium Sulfate Dung dịch tiêm; Người lớn: 4 g tiêm tĩnh mạch trong 15 đến 30 phút hoặc 6 g tiêm tĩnh mạch trong 20 đến 30 phút, sau đó truyền tĩnh mạch liên tục 1 đến 2 g/giờ cho đến khi sinh hoặc trong tối đa 12 đến 24 giờ.
Aspirin
Aspirin Viên uống; Thanh thiếu niên: 81 mg uống một lần mỗi ngày bắt đầu từ tuần 12 của thai kỳ. Xem xét 162 mg uống một lần mỗi ngày với đái tháo đường đã có trước đó.
Aspirin Viên uống; Người lớn: 81 mg uống một lần mỗi ngày bắt đầu từ tuần 12 của thai kỳ. Xem xét 162 mg uống một lần mỗi ngày với đái tháo đường đã có trước đó.
3.4.4. Chăm sóc không dùng thuốc và hỗ trợ
a) Thủ thuật
*Gây chuyển dạ
Giải thích chung
Thủ thuật kích thích co thắt tử cung trước khi phát triển chuyển dạ tự nhiên; có thể được tiến hành trước bằng các biện pháp để thúc đẩy làm mềm cổ tử cung
Oxytocin là phương pháp gây chuyển dạ phổ biến nhất
Các phương pháp khác bao gồm các chất tương tự prostaglandin E, nong cổ tử cung cơ học, bóc tách màng ối, và chọc ối
Khi gây chuyển dạ trước 34 tuần thai, nên thực hiện tại trung tâm có đơn vị chăm sóc đặc biệt sơ sinh
Chỉ định
Được chỉ định nếu thai nhi hạn chế tăng trưởng cho thấy kết quả bất thường trên các xét nghiệm chức năng thai (điểm sinh lý thai) và khi không có sự tăng trưởng thai nhi nào có thể chứng minh được
Chống chỉ định
Nhiễm herpes sinh dục đang hoạt động (Liên quan: Nhiễm herpes sinh dục)
Bánh nhau tiền đạo hoàn toàn hoặc mạch máu bám màng
Thai ngang
Sa dây rốn
Mổ lấy thai kinh điển trước đó
Cắt u xơ tử cung trước đó
Biến chứng
Cường tính tử cung
Vỡ tử cung
Suy thai và nhiễm toan thai nhi
Gây chuyển dạ thất bại cần mổ lấy thai
Quần thể đặc biệt
Đa thai (ví dụ: song thai, tam thai)
Hướng dẫn của Vương quốc Anh về chăm sóc tiền sản cho đa thai khuyến cáo không sử dụng sờ nắn bụng hoặc đo chiều cao tử cung-khớp mu để dự đoán hoặc theo dõi hạn chế tăng trưởng trong tử cung trong đa thai
Hướng dẫn khuyến nghị ước tính sự chênh lệch cân nặng thai nhi giữa các thai sử dụng 2 hoặc nhiều thông số sinh trắc học và mức độ nước ối tại mỗi lần siêu âm từ 24 tuần
Nếu có sự chênh lệch kích thước từ 25% trở lên giữa các thai song sinh hoặc tam thai và cân nặng ước tính của bất kỳ thai nhi nào dưới bách phân vị thứ 10 so với tuổi thai, đây là một chỉ số lâm sàng quan trọng gợi ý hạn chế tăng trưởng trong tử cung; chuyển đến trung tâm y tế thai nhi tuyến ba
Ý kiến chuyên gia đề xuất sử dụng biểu đồ tăng trưởng dành riêng cho song thai khi đánh giá sự phát triển của thai nhi
Theo dõi
Thực hiện ước tính sinh trắc học thai nhi và thể tích ối bằng siêu âm theo dõi định kỳ mỗi 3 đến 4 tuần; ước tính cân nặng thai nhi bằng siêu âm, khi được chỉ định, có thể được thực hiện với khoảng cách ngắn nhất là 14 ngày.
Khi đạt đến tuổi thai có thể xem xét sinh, các đánh giá sau đây có thể dự đoán sức khỏe thai nhi và hướng dẫn thời điểm sinh
Test không đả kích (cardiotocography) hoặc chấm điểm sinh lý thai
Sinh lý thai sử dụng điểm số 5 thành phần để đánh giá sự hiện diện của ngạt thai hoặc thiếu oxy mãn tính
Dựa trên test nhịp tim thai không đả kích, cử động hô hấp thai nhi, cử động cơ thể thai nhi, trương lực cơ thai nhi và thể tích nước ối
Đo vận tốc Doppler động mạch rốn theo dõi, được thực hiện kết hợp với sinh lý thai hoặc test không đả kích
Giảm dòng chảy cuối tâm trương trong động mạch rốn là dấu hiệu sớm nhất của suy chức năng tử cung-nhau thai; có thể tiến triển thành mất và cuối cùng là đảo ngược dòng chảy
Mất hoặc đảo ngược dòng chảy cuối tâm trương trong động mạch rốn liên quan đến tăng tỷ lệ tử vong chu sinh và có thể là cơ sở để sinh
Các hình ảnh Doppler khác (ví dụ: động mạch não giữa, tĩnh mạch rốn, ống tĩnh mạch) không phải là thường quy, nhưng có thể được chỉ định nếu kết quả Doppler động mạch rốn bất thường
Dạng sóng bất thường ở động mạch não giữa và ống tĩnh mạch, cùng với kết quả động mạch rốn bất thường, thường là cơ sở để sinh
Có thể cần tăng tần suất theo dõi trong các trường hợp nặng
Việc phân biệt giữa hạn chế tăng trưởng trong tử cung và kích thước nhỏ bẩm sinh so với tuổi thai có thể gặp khó khăn; có thể cần theo dõi định kỳ
IV. Biến chứng và Tiên lượng
4.1. Biến chứng
Trước và trong khi sinh
Sinh non do can thiệp y tế
Bong nhau thai
Đột quỵ chu sinh
Tình trạng thai bất thường trong chuyển dạ
Ngạt chu sinh
Nhiễm toan chu sinh
Mổ lấy thai cấp cứu
Thai chết lưu
Sơ sinh
Hạ thân nhiệt
Hạ đường huyết
Hạ canxi máu
Rối loạn đông máu
Đa hồng cầu
Nhiễm trùng huyết
Rối loạn chức năng tế bào gan
Bệnh não thiếu oxy thiếu máu cục bộ
Biến chứng của sinh non (đặc biệt ở trẻ sơ sinh non tháng có cân nặng dưới 750 g):
Suy hô hấp
Viêm ruột hoại tử
Xuất huyết não thất
Trẻ em
Tăng nguy cơ:
Thấp còi
Chậm phát triển
Bại não
Rối loạn hành vi
Suy giảm nhận thức
Bệnh phổi mãn tính
Dậy thì sớm trung ương
Người lớn
Tăng nguy cơ:
Đái tháo đường type 2
Béo phì
Tăng huyết áp
Rối loạn lipid máu
Hội chứng chuyển hóa
Hội chứng buồng trứng đa nang
4.2. Tiên lượng
Kết cục sau sinh bị ảnh hưởng bởi nguyên nhân và mức độ nghiêm trọng của hạn chế tăng trưởng và tác động của sinh non
Nguy cơ thai chết lưu là 1,5% khi cân nặng thai dưới bách phân vị thứ 10 so với tuổi thai (gấp đôi so với thai có cân nặng bình thường); nguy cơ tăng lên 2,5% đối với những thai có cân nặng dưới bách phân vị thứ 5 so với tuổi thai
Hầu hết trẻ sơ sinh bị hạn chế tăng trưởng trong tử cung có tốc độ tăng trưởng bình thường trong thời kỳ sơ sinh và thời thơ ấu, và đã bắt kịp bạn bè về cân nặng và chiều cao lần lượt vào 6 tháng và 1 năm tuổi
Cân nặng lúc sinh càng thấp và tuổi thai càng sớm, khả năng trẻ bắt kịp càng thấp
Việc xác định và quản lý thích hợp các thai nhi bị hạn chế tăng trưởng cải thiện kết cục
5. Sàng lọc và Phòng ngừa
5.1. Sàng lọc
Quần thể nguy cơ
Các yếu tố nhân khẩu học khác nhau làm tăng nguy cơ hạn chế tăng trưởng trong tử cung, bao gồm thai kỳ trước có hạn chế tăng trưởng trong tử cung hoặc thai chết lưu, tuổi mẹ trên 35 hoặc dưới 16, các bệnh mãn tính đồng mắc, hoặc sử dụng kỹ thuật hỗ trợ sinh sản; tuy nhiên, tất cả các thai kỳ đều có nguy cơ tiềm ẩn
Xét nghiệm sàng lọc
Sàng lọc tất cả phụ nữ mang thai như một phần của chăm sóc tiền sản thường quy bằng cách đánh giá yếu tố nguy cơ lâm sàng và khám thực thể định kỳ (bao gồm sờ nắn bụng và đo chiều cao tử cung-khớp mu trong tam cá nguyệt thứ ba)
Bổ sung bằng ước tính cân nặng thai nhi bằng sinh trắc học siêu âm nếu xảy ra bất kỳ điều nào sau đây:
Kích thước tử cung chậm phát triển
Không thể đánh giá chính xác kích thước tử cung do béo phì ở mẹ, u xơ tử cung, hoặc đa thai
Sự hiện diện của các yếu tố nguy cơ ở mẹ đối với hạn chế tăng trưởng trong tử cung
Phụ nữ có nguy cơ cao có thể được sàng lọc bằng các dấu ấn sinh hóa và đo vận tốc Doppler động mạch tử cung trong tam cá nguyệt đầu và thứ hai
5.2. Phòng ngừa
Khuyến khích phụ nữ hướng tới chỉ số khối cơ thể (BMI) trước khi mang thai từ 18 đến dưới 30 kg/m²
Ở phụ nữ hút thuốc, khuyến khích bỏ thuốc lá trước hoặc trong khi mang thai, tốt nhất là càng sớm càng tốt; cung cấp các nguồn lực hỗ trợ cai thuốc
Hạn chế đa thai khi sử dụng kỹ thuật hỗ trợ sinh sản
Thực hiện kiểm soát đường huyết tiền sản nghiêm ngặt ở phụ nữ bị đái tháo đường; tránh hạ đường huyết
Ở phụ nữ bị tăng huyết áp mãn tính, nhắm mục tiêu huyết áp dưới 140/90 mmHg
Bắt đầu liệu pháp aspirin liều thấp ở tuần 12 đến 16 của thai kỳ nếu bệnh nhân đáp ứng tiêu chuẩn sử dụng
Hướng dẫn của Hoa Kỳ và Anh khuyến nghị cho phụ nữ có nguy cơ cao bị tiền sản giật
Hướng dẫn của Hoa Kỳ cũng khuyến nghị cho phụ nữ có nhiều hơn một trong một số yếu tố nguy cơ trung bình, bao gồm tiền sử sinh con có cân nặng thấp hoặc nhỏ so với tuổi thai
Hướng dẫn của Canada khuyến nghị sử dụng cho phụ nữ có nguy cơ cao bị tiền sản giật hoặc hạn chế tăng trưởng trong tử cung
Hướng dẫn của Pháp khuyến nghị sử dụng cho phụ nữ có tiền sử tiền sản giật hoặc hạn chế tăng trưởng trong tử cung dưới bách phân vị thứ 5 có khả năng nguồn gốc mạch máu
BẢNG CHÚ GIẢI THUẬT NGỮ Y HỌC ANH – VIỆT
- Intrauterine growth restriction (IUGR) /ˌɪntrəˈjuːtərɪn ɡroʊθ rɪˈstrɪkʃən/ – Hạn chế tăng trưởng trong tử cung
- Estimated fetal weight (EFW) /ˈestɪmeɪtɪd ˈfiːtl weɪt/ – Ước tính trọng lượng thai
- Abdominal circumference (AC) /æbˈdɒmɪnl sərˈkʌmfərəns/ – Chu vi bụng
- Fetal growth restriction (FGR) /ˈfiːtl ɡroʊθ rɪˈstrɪkʃən/ – Hạn chế tăng trưởng thai
- Chromosomal microarray analysis (CMA) /kroʊməˈsoʊml maɪˈkroʊəreɪ əˈnæləsɪs/ – Phân tích vi mảng nhiễm sắc thể
- Polymerase chain reaction (PCR) /pəˈlɪməreɪz tʃeɪn riˈækʃən/ – Phản ứng chuỗi polymerase
- Cytomegalovirus (CMV) /ˌsaɪtəˈmeɡələˌvaɪrəs/ – Cytomegalovirus
- Umbilical artery (UA) /ʌmˈbɪlɪkl ˈɑːrtəri/ – Động mạch rốn
- Cardiotocography (CTG) /ˌkɑːrdioʊtəˈkɒɡrəfi/ – Theo dõi nhịp tim thai
- End-diastolic velocity (EDV) /end-daɪəˈstɒlɪk vəˈlɒsəti/ – Vận tốc cuối tâm trương
- Systolic/diastolic ratio (S/D) /sɪˈstɒlɪk/daɪəˈstɒlɪk ˈreɪʃioʊ/ – Tỷ lệ tâm thu/tâm trương
- Pulsatility index (PI) /ˌpʌlsəˈtɪləti ˈɪndeks/ – Chỉ số đập
- Resistance index (RI) /rɪˈzɪstəns ˈɪndeks/ – Chỉ số kháng trở
- Fetal lung maturity (FLM) /ˈfiːtl lʌŋ məˈtʃʊərəti/ – Trưởng thành phổi thai
- Alpha-fetoprotein /ˈælfə ˌfiːtəʊˈprəʊtiːn/ – Alpha-fetoprotein
- Human chorionic gonadotropin (hCG) /ˈhjuːmən kɔːriˈɒnɪk ˌɡəʊnædəʊˈtrəʊpɪn/ – Gonadotropin màng đệm người
- Pregnancy-associated plasma protein A /ˈpreɡnənsi əˈsoʊʃieɪtɪd ˈplæzmə ˈproʊtiːn eɪ/ – Protein A huyết tương liên quan đến thai kỳ
- Dimeric inhibin A /daɪˈmerɪk ɪnˈhɪbɪn eɪ/ – Inhibin A dạng đimer
- Toxoplasma /ˌtɒksəʊˈplæzmə/ – Toxoplasma
- Rubella virus /ruːˈbelə ˈvaɪrəs/ – Virus rubella
- Herpes simplex virus (HSV) /ˈhɜːrpiːz ˈsɪmpleks ˈvaɪrəs/ – Virus herpes simplex
- Varicella-zoster virus /ˌværɪˈselə ˈzɒstər ˈvaɪrəs/ – Virus varicella-zoster
- Amniocentesis /ˌæmnioʊsenˈtiːsɪs/ – Chọc ối
- Polyhydramnios /ˌpɒlihʌɪˈdræmniəs/ – Đa ối
- Symphysis-fundus height /ˈsɪmfəsɪs ˈfʌndəs haɪt/ – Chiều cao tử cung-khớp mu
- Oligohydramnios /ˌɒlɪɡoʊhaɪˈdræmniəs/ – Thiểu ối
- Amniotic fluid index /æmniˈɒtɪk ˈfluːɪd ˈɪndeks/ – Chỉ số ối
- Placental insufficiency /pləˈsentl ˌɪnsəˈfɪʃənsi/ – Suy nhau thai
- Aneuploidy /ˌænjuːˈplɔɪdi/ – Lệch bội
- Lacunae /ləˈkjuːni/ – Khoang
- Calcifications /ˌkælsɪfɪˈkeɪʃənz/ – Canxi hóa
- Placental abruption /pləˈsentl əˈbrʌpʃən/ – Bong nhau
- Ductus venosus /ˈdʌktəs vəˈnoʊsəs/ – Ống tĩnh mạch
- Middle cerebral artery /ˈmɪdl ˈserəbrəl ˈɑːrtəri/ – Động mạch não giữa
- Uterine artery /ˈjuːtəraɪn ˈɑːrtəri/ – Động mạch tử cung
- Preeclampsia /ˌpriːɪˈklæmpsiə/ – Tiền sản giật
- Stillbirth /ˈstɪlbɜːrθ/ – Thai chết lưu
- Perinatal /ˌperɪˈneɪtl/ – Chu sinh
- Morbidity /mɔːrˈbɪdəti/ – Bệnh tật
- Mortality /mɔːrˈtæləti/ – Tử vong
- Gestational age /dʒeˈsteɪʃənl eɪdʒ/ – Tuổi thai
- Percentile /pərˈsentaɪl/ – Bách phân vị
- Ultrasonography /ˌʌltrəsəˈnɒɡrəfi/ – Siêu âm
- Doppler velocimetry /ˈdɒplər vəˈlɒsɪmətri/ – Đo vận tốc Doppler
- Biometry /baɪˈɒmətri/ – Sinh trắc học
- Fetal anatomy survey /ˈfiːtl əˈnætəmi ˈsɜːrveɪ/ – Khảo sát giải phẫu thai nhi
- Placental morphology /pləˈsentl mɔːrˈfɒlədʒi/ – Hình thái học nhau thai
- Hemodynamic /ˌhiːməʊdaɪˈnæmɪk/ – Huyết động học
- Uteroplacental /ˌjuːtərəʊpləˈsentl/ – Tử cung-nhau thai
- Vascular /ˈvæskjələr/ – Mạch máu
- Corticosteroids /ˌkɔːrtɪkoʊˈstɪrɔɪdz/ – Corticosteroid
- Betamethasone /ˌbetəˈmeθəsoʊn/ – Betamethasone
- Dexamethasone /ˌdeksəˈmeθəsoʊn/ – Dexamethasone
- Magnesium sulfate /mæɡˈniːziəm ˈsʌlfeɪt/ – Magnesium sulfate
- Aspirin /ˈæsprɪn/ – Aspirin
- Induction of labor /ɪnˈdʌkʃən əv ˈleɪbər/ – Gây chuyển dạ
- Cesarean delivery /sɪˈzeriən dɪˈlɪvəri/ – Sinh mổ
- Placenta previa /pləˈsentə ˈpriːviə/ – Nhau tiền đạo
- Vasa previa /ˈvɑːsə ˈpriːviə/ – Mạch máu tiền đạo
- Umbilical cord prolapse /ʌmˈbɪlɪkl kɔːrd ˈproʊlæps/ – Sa dây rốn
- Uterine rupture /ˈjuːtəraɪn ˈrʌptʃər/ – Vỡ tử cung
- Fetal distress /ˈfiːtl dɪˈstres/ – Suy thai
- Fetal acidosis /ˈfiːtl ˌæsɪˈdoʊsɪs/ – Nhiễm toan thai nhi
- Multiple pregnancies /ˈmʌltəpl ˈpreɡnənsiz/ – Đa thai
- Neonatal intensive care unit (NICU) /ˌniːəˈneɪtl ɪnˈtensɪv ker ˈjuːnɪt/ – Đơn vị chăm sóc đặc biệt sơ sinh
- Chromosomal abnormalities /kroʊməˈsoʊml æbnɔːrˈmælətiz/ – Bất thường nhiễm sắc thể
- Genetic syndromes /dʒəˈnetɪk ˈsɪndroʊmz/ – Hội chứng di truyền
- Congenital infections /kənˈdʒenɪtl ɪnˈfekʃənz/ – Nhiễm trùng bẩm sinh
- Maternal hypertension /məˈtɜːrnl ˌhaɪpərˈtenʃən/ – Tăng huyết áp ở mẹ
- Maternal diabetes /məˈtɜːrnl ˌdaɪəˈbiːtiːz/ – Đái tháo đường ở mẹ
- Cardiovascular disease /ˌkɑːrdioʊˈvæskjələr dɪˈziːz/ – Bệnh tim mạch
- Systemic lupus erythematosus /sɪˈstemɪk ˈluːpəs ˌerɪθɪməˈtoʊsəs/ – Lupus ban đỏ hệ thống
- Antiphospholipid syndrome /ˌæntiˌfɒsfəʊˈlɪpɪd ˈsɪndrəʊm/ – Hội chứng kháng phospholipid
- Renal disease /ˈriːnl dɪˈziːz/ – Bệnh thận
- Hypoxemia /ˌhaɪpɒkˈsiːmiə/ – Thiếu oxy máu
- Substance abuse /ˈsʌbstəns əˈbjuːs/ – Lạm dụng chất gây nghiện
- Maternal malnutrition /məˈtɜːrnl ˌmælnjuˈtrɪʃən/ – Suy dinh dưỡng ở mẹ
- Trisomy /ˈtraɪsəmi/ – Tam nhiễm sắc thể
- Confined placental mosaicism /kənˈfaɪnd pləˈsentl məˈzeɪɪsɪzəm/ – Khảm nhiễm sắc thể giới hạn ở nhau thai
- Umbilical cord abnormalities /ʌmˈbɪlɪkl kɔːrd æbnɔːrˈmælətiz/ – Bất thường dây rốn
- Uterine malformation /ˈjuːtəraɪn ˌmælfɔːrˈmeɪʃən/ – Dị dạng tử cung
- Primiparity /praɪˈmɪpərəti/ – Con so
- Assisted reproductive technology /əˈsɪstɪd ˌriːprəˈdʌktɪv tekˈnɒlədʒi/ – Kỹ thuật hỗ trợ sinh sản
- Biophysical profile /ˌbaɪoʊˈfɪzɪkl ˈproʊfaɪl/ – Sinh lý thai
- Fetal viability /ˈfiːtl ˌvaɪəˈbɪləti/ – Khả năng sống của thai
- Iatrogenic prematurity /ˌaɪætrəˈdʒenɪk ˌpriːməˈtʃʊərəti/ – Sinh non do can thiệp y tế
- Perinatal asphyxia /ˌperɪˈneɪtl əsˈfɪksiə/ – Ngạt chu sinh
- Hypoglycemia /ˌhaɪpəʊɡlaɪˈsiːmiə/ – Hạ đường huyết
- Hypocalcemia /ˌhaɪpəʊkælˈsiːmiə/ – Hạ canxi máu
- Polycythemia /ˌpɒlisaɪˈθiːmiə/ – Đa hồng cầu
- Necrotizing enterocolitis /ˈnekrətaɪzɪŋ ˌentərəʊkəˈlaɪtɪs/ – Viêm ruột hoại tử
- Intraventricular hemorrhage /ˌɪntrəvenˈtrɪkjələr ˈhemərɪdʒ/ – Xuất huyết não thất
- Cerebral palsy /ˈserəbrəl ˈpɔːlzi/ – Bại não
- Cognitive impairment /ˈkɒɡnətɪv ɪmˈpeərmənt/ – Suy giảm nhận thức
- Metabolic syndrome /ˌmetəˈbɒlɪk ˈsɪndrəʊm/ – Hội chứng chuyển hóa
- Polycystic ovary syndrome /ˌpɒlisɪstɪk ˈəʊvəri ˈsɪndrəʊm/ – Hội chứng buồng trứng đa nang
- Dyslipidemia /ˌdɪslɪpɪˈdiːmiə/ – Rối loạn lipid máu
- Premature adrenarche /priˈmætʃər əˈdrenɑːrki/ – Dậy thì sớm trung ương
- Fetal biometry /ˈfiːtl baɪˈɒmətri/ – Đo sinh trắc học thai nhi
- Placental hemorhhage /pləˈsentl ˈhemərɪdʒ/ – Xuất huyết nhau thai
Tài liệu tham khảo:
- Society for Maternal-Fetal Medicine Publications Committee, Berkley E, Chauhan SP, Abuhamad A. Doppler assessment of the fetus with intrauterine growth restriction. Am J Obstet Gynecol. 2012;206(4):300-308.
- American College of Obstetricians and Gynecologists. ACOG Practice Bulletin No. 204: Fetal Growth Restriction. Obstet Gynecol. 2019;133(2):e97-e109.
- Barker DJ. Adult consequences of fetal growth restriction. Clin Obstet Gynecol. 2006;49(2):270-283.
- Society for Maternal-Fetal Medicine (SMFM). Electronic address: pubs@smfm.org, Martins JG, Biggio JR, Abuhamad A. Society for Maternal-Fetal Medicine Consult Series #52: Diagnosis and management of fetal growth restriction. Am J Obstet Gynecol. 2020;223(4):B2-B17.
- Sharma D, Shastri S, Sharma P. Intrauterine Growth Restriction: Antenatal and Postnatal Aspects. Clin Med Insights Pediatr. 2016;10:67-83.
- Nardozza LM, Caetano AC, Zamarian AC, et al. Fetal growth restriction: current knowledge. Arch Gynecol Obstet. 2017;295(5):1061-1077.
- Royal College of Obstetricians and Gynaecologists. The Investigation and Management of the Small-for-Gestational-Age Fetus. Green-top Guideline No. 31. 2nd ed. London: RCOG; 2013.
- Figueras F, Gratacós E. Update on the diagnosis and classification of fetal growth restriction and proposal of a stage-based management protocol. Fetal Diagn Ther. 2014;36(2):86-98.
- Lausman A, Kingdom J; MATERNAL FETAL MEDICINE COMMITTEE. Intrauterine growth restriction: screening, diagnosis, and management. J Obstet Gynaecol Can. 2013;35(8):741-748.
- Alfirevic Z, Stampalija T, Dowswell T. Fetal and umbilical Doppler ultrasound in high-risk pregnancies. Cochrane Database Syst Rev. 2017;6(6):CD007529.
- Unterscheider J, O’Donoghue K, Daly S, et al. Fetal growth restriction and the risk of perinatal mortality-case studies from the multicentre PORTO study. BMC Pregnancy Childbirth. 2014;14:63.
- Grivell RM, Wong L, Bhatia V. Regimens of fetal surveillance for impaired fetal growth. Cochrane Database Syst Rev. 2012;(6):CD007113.
- Malhotra A, Allison BJ, Castillo-Melendez M, Jenkin G, Polglase GR, Miller SL. Neonatal Morbidities of Fetal Growth Restriction: Pathophysiology and Impact. Front Endocrinol (Lausanne). 2019;10:55.
- Lees CC, Marlow N, van Wassenaer-Leemhuis A, et al. 2 year neurodevelopmental and intermediate perinatal outcomes in infants with very preterm fetal growth restriction (TRUFFLE): a randomised trial. Lancet. 2015;385(9983):2162-2172.
- Bamfo JE, Odibo AO. Diagnosis and management of fetal growth restriction. J Pregnancy. 2011;2011:640715.
- Gordijn SJ, Beune IM, Thilaganathan B, et al. Consensus definition of fetal growth restriction: a Delphi procedure. Ultrasound Obstet Gynecol. 2016;48(3):333-339.
- Mifsud W, Sebire NJ. Placental pathology in early-onset and late-onset fetal growth restriction. Fetal Diagn Ther. 2014;36(2):117-128.
- Zhang S, Regnault TR, Barker PL, et al. Placental adaptations in growth restriction. Nutrients. 2015;7(1):360-389.
- Gaccioli F, Lager S. Placental Nutrient Transport and Intrauterine Growth Restriction. Front Physiol. 2016;7:40.
- Burton GJ, Jauniaux E. Pathophysiology of placental-derived fetal growth restriction. Am J Obstet Gynecol. 2018;218(2S):S745-S761.
- Crispi F, Miranda J, Gratacós E. Long-term cardiovascular consequences of fetal growth restriction: biology, clinical implications, and opportunities for prevention of adult disease. Am J Obstet Gynecol. 2018;218(2S):S869-S879.
- Figueras F, Caradeux J, Crispi F, Eixarch E, Peguero A, Gratacos E. Diagnosis and surveillance of late-onset fetal growth restriction. Am J Obstet Gynecol. 2018;218(2S):S790-S802.e1.
- Vayssière C, Sentilhes L, Ego A, et al. Fetal growth restriction and intra-uterine growth restriction: guidelines for clinical practice from the French College of Gynaecologists and Obstetricians. Eur J Obstet Gynecol Reprod Biol. 2015;193:10-18.
- McCowan LM, Figueras F, Anderson NH. Evidence-based national guidelines for the management of suspected fetal growth restriction: comparison, consensus, and controversy. Am J Obstet Gynecol. 2018;218(2S):S855-S868.
- Sovio U, White IR, Dacey A, Pasupathy D, Smith GCS. Screening for fetal growth restriction with universal third trimester ultrasonography in nulliparous women in the Pregnancy Outcome Prediction (POP) study: a prospective cohort study. Lancet. 2015;386(10008):2089-2097.
- Lees C, Marlow N, Arabin B, et al. Perinatal morbidity and mortality in early-onset fetal growth restriction: cohort outcomes of the trial of randomized umbilical and fetal flow in Europe (TRUFFLE). Ultrasound Obstet Gynecol. 2013;42(4):400-408.
- Ganzevoort W, Thornton JG, Marlow N, et al. Comparative analysis of 2-year outcomes in GRIT and TRUFFLE trials. Ultrasound Obstet Gynecol. 2020;55(1):68-74.
- Levine TA, Grunau RE, McAuliffe FM, Pinnamaneni R, Foran A, Alderdice FA. Early childhood neurodevelopment after intrauterine growth restriction: a systematic review. Pediatrics. 2015;135(1):126-141.
- Melamed N, Baschat A, Yinon Y, et al. FIGO (International Federation of Gynecology and Obstetrics) initiative on fetal growth: best practice advice for screening, diagnosis, and management of fetal growth restriction. Int J Gynaecol Obstet. 2021;152 Suppl 1:3-57.
- Unterscheider J, Daly S, Geary MP, et al. Optimizing the definition of intrauterine growth restriction: the multicenter prospective PORTO Study. Am J Obstet Gynecol. 2013;208(4):290.e1-6.
BÌNH LUẬN