PHÁC ĐỒ CHẨN ĐOÁN VÀ ĐIỀU TRỊ XƠ ĐƯỜNG MẬT NGUYÊN PHÁT
1. Đại cương
1.1. Định nghĩa
Xơ đường mật nguyên phát (Primary Biliary Cholangitis – PBC) là một bệnh gan tự miễn mạn tính, đặc trưng bởi viêm và phá hủy tiến triển của đường mật nhỏ trong gan, dẫn đến xơ gan và suy gan.
1.2. Dịch tễ học
- Tỷ lệ mắc: 1.9-40.2 ca/100,000 người
- Nữ giới chiếm 90% các trường hợp
- Tuổi chẩn đoán trung bình: 40-60 tuổi
1.3. Cơ chế sinh lý bệnh
- Tự kháng thể tấn công tế bào biểu mô đường mật →
- Viêm và phá hủy đường mật nhỏ
- Tổn thương đường mật →
- Ứ mật trong gan
- Xơ hóa tiến triển
- Ứ mật mạn tính →
- Tăng bilirubin và cholesterol máu
- Giảm hấp thu vitamin tan trong mỡ
- Xơ hóa tiến triển →
- Xơ gan
- Tăng áp lực tĩnh mạch cửa
- Yếu tố nguy cơ:
- Di truyền (HLA-DR8, DR11, DR13)
- Môi trường (nhiễm trùng, hóa chất)
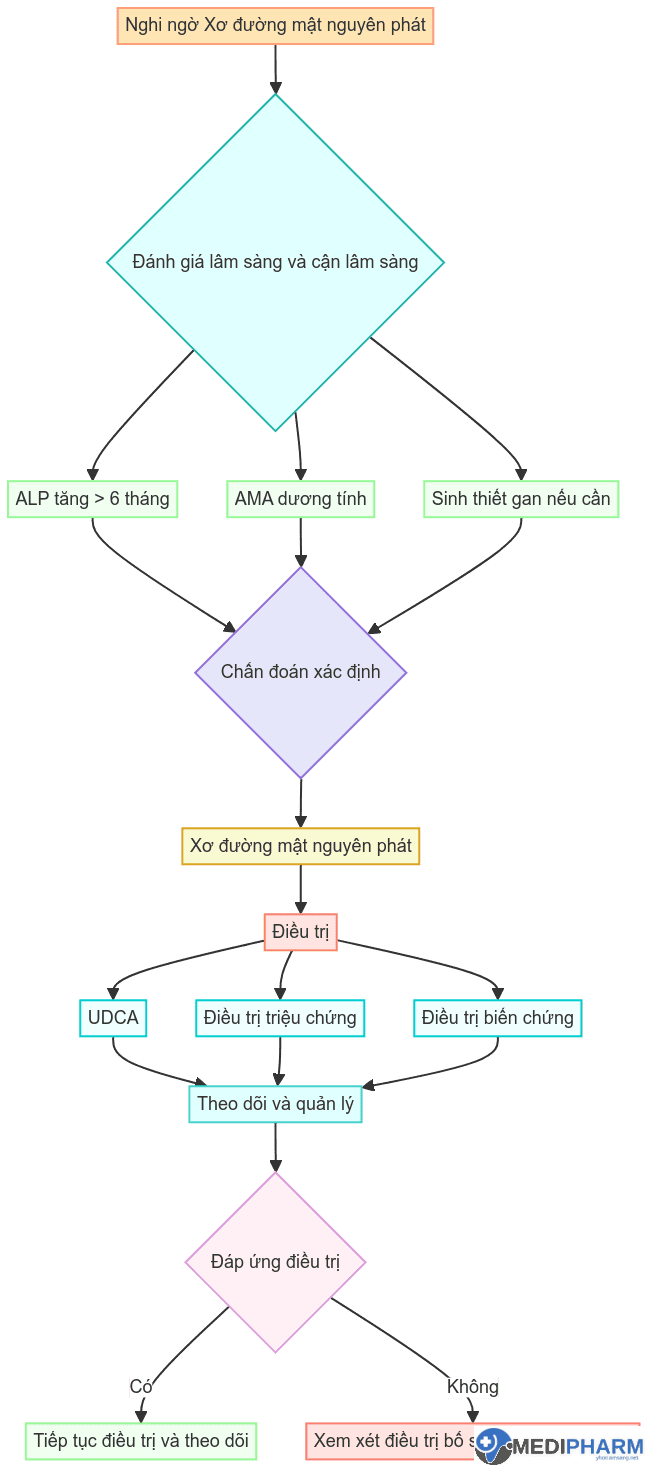
2. Chẩn đoán
2.1. Lâm sàng
- Mệt mỏi (80% bệnh nhân)
- Ngứa
- Khô miệng, khô mắt (hội chứng Sjögren)
- Đau tức hạ sườn phải
- Vàng da, vàng mắt (giai đoạn muộn)
- Xanthoma, xanthelasma (do rối loạn lipid máu)
2.2. Cận lâm sàng
- Xét nghiệm máu:
- ALP tăng (> 1.5 lần giới hạn trên bình thường)
- GGT tăng
- AST, ALT tăng nhẹ
- Bilirubin tăng (giai đoạn muộn)
- IgM tăng
- Kháng thể:
- AMA (Anti-mitochondrial antibody) dương tính (> 95% ca bệnh)
- ANA đặc hiệu PBC (Anti-sp100, anti-gp210)
- Chẩn đoán hình ảnh:
- Siêu âm gan: Loại trừ tắc mật ngoài gan
- Xơ gan trên CT hoặc MRI (giai đoạn muộn)
- Sinh thiết gan: Không bắt buộc nếu đã có chẩn đoán xác định
2.3. Chẩn đoán xác định
Cần ít nhất 2/3 tiêu chuẩn sau:
- ALP tăng kéo dài > 6 tháng
- AMA dương tính
- Sinh thiết gan phù hợp với PBC
2.4. Chẩn đoán phân biệt
- Viêm đường mật xơ hóa nguyên phát (PSC)
- Xơ gan do các nguyên nhân khác
- Viêm gan tự miễn
- Sarcoidosis
- Thuốc gây tổn thương gan
3. Điều trị
3.1. Nguyên tắc điều trị
- Làm chậm tiến triển của bệnh
- Giảm triệu chứng
- Phòng ngừa và điều trị biến chứng
3.2. Điều trị cụ thể
3.2.1. Điều trị đặc hiệu
a. Ursodeoxycholic acid (UDCA):
- Liều: 13-15 mg/kg/ngày, uống
- Thời gian: Dài hạn
- Theo dõi: Xét nghiệm chức năng gan mỗi 3-6 tháng Thận trọng: Tiêu chảy (giảm liều nếu cần)
b. Obeticholic acid:
- Chỉ định: Không đáp ứng hoặc không dung nạp UDCA
- Liều khởi đầu: 5 mg/ngày, có thể tăng lên 10 mg/ngày sau 3 tháng Thận trọng: Ngứa (giảm liều nếu cần)
3.2.2. Điều trị triệu chứng
a. Ngứa:
- Cholestyramine: 4 g, 2-4 lần/ngày (cách xa UDCA 2-4 giờ)
- Rifampicin: 150-300 mg/ngày (thận trọng với tương tác thuốc)
- Naltrexone: 50 mg/ngày
b. Mệt mỏi:
- Điều trị thiếu máu nếu có
- Modafinil: 100-200 mg/ngày (trong trường hợp nặng)
c. Loãng xương:
- Calcium: 1000-1500 mg/ngày
- Vitamin D: 1000-2000 IU/ngày
- Bisphosphonates nếu có chỉ định
3.2.3. Điều trị biến chứng
- Xơ gan: Điều trị theo phác đồ xơ gan
- Tăng áp lực tĩnh mạch cửa: Propranolol, nội soi thắt tĩnh mạch thực quản
- Suy gan: Xem xét ghép gan
3.3. Chỉ định ghép gan
- Bilirubin > 100 µmol/L (5.8 mg/dL)
- INR > 1.6
- Albumin < 26 g/L
- Biến chứng xơ gan không kiểm soát được
4. Theo dõi và quản lý
4.1. Theo dõi
- Xét nghiệm chức năng gan, bilirubin mỗi 3-6 tháng
- Đánh giá đáp ứng điều trị sau 1 năm (tiêu chuẩn Paris II)
- Siêu âm gan 6-12 tháng/lần để tầm soát ung thư gan
- Đo mật độ xương mỗi 2-4 năm
- Khám mắt định kỳ (hội chứng khô)
4.2. Tiêu chuẩn đáp ứng điều trị (Paris II)
- ALP < 1.5 lần giới hạn trên bình thường
- AST < 1.5 lần giới hạn trên bình thường
- Bilirubin bình thường
5. Tiên lượng
- Tiên lượng tốt nếu được chẩn đoán và điều trị sớm
- Đáp ứng với UDCA là yếu tố tiên lượng quan trọng
- Tỷ lệ sống 10 năm: 80% ở bệnh nhân đáp ứng UDCA
6. Phòng ngừa
- Tầm soát định kỳ cho người thân của bệnh nhân
- Tránh rượu và các chất độc hại với gan
7. Tài liệu tham khảo
- European Association for the Study of the Liver. (2017). EASL Clinical Practice Guidelines: The diagnosis and management of patients with primary biliary cholangitis. J Hepatol, 67(1), 145-172.
- Lindor KD, et al. (2019). Primary Biliary Cholangitis: 2018 Practice Guidance from the American Association for the Study of Liver Diseases. Hepatology, 69(1), 394-419.
- Corpechot C, et al. (2011). Biochemical response to ursodeoxycholic acid and long-term prognosis in primary biliary cirrhosis. Hepatology, 53(3), 1121-1130.