Phác đồ chẩn đoán và điều trị Sarcoma Kaposi
THƯ VIỆN MEDIPHARM
1. Đại cương
1.1. Định nghĩa
Sarcoma Kaposi là một khối u mạch máu ác tính, liên quan đến nhiễm vi rút herpes người týp 8 (HHV-8), đặc trưng bởi các tổn thương da màu tím hoặc nâu và có thể ảnh hưởng đến các cơ quan nội tạng.
1.2. Dịch tễ học
- Tỷ lệ mắc: Khác nhau tùy theo vùng địa lý và nhóm nguy cơ
- Ở bệnh nhân AIDS: 20-50% trước khi có thuốc kháng retrovirus
- Ở người khỏe mạnh: 1-3/100.000 người/năm
- Phân bố:
- Nam giới chiếm đa số (tỷ lệ nam:nữ = 15:1)
- Tuổi khởi phát thay đổi tùy theo typ bệnh
- Yếu tố nguy cơ:
- Nhiễm HIV
- Suy giảm miễn dịch
- Nhiễm HHV-8
- Di truyền (ở typ cổ điển)
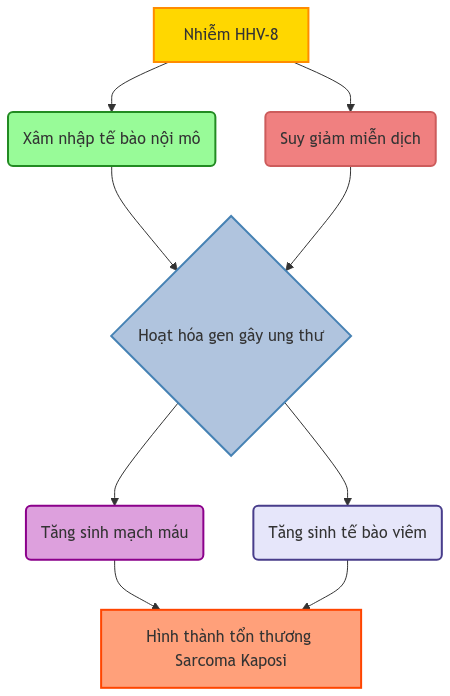
1.3. Sinh lý bệnh
- Nhiễm HHV-8 vào tế bào nội mô
- Kích hoạt các gen gây ung thư và ức chế gen ức chế khối u
- Tăng sinh mạch máu và tế bào viêm
- Hình thành khối u mạch máu
Lược đồ cơ chế sinh lý bệnh:
1.4. Phân loại
- Theo typ lâm sàng:
- Typ cổ điển
- Typ dịch tễ ở Châu Phi
- Typ liên quan đến AIDS
- Typ do ghép tạng
- Theo giai đoạn bệnh (ACTG):
- T0: Chỉ ở da và/hoặc hạch lympho và/hoặc tổn thương ở miệng tối thiểu
- T1: Phù, loét, tổn thương miệng lan rộng, tổn thương đường tiêu hóa hoặc các tạng khác
1.5. Bệnh sinh
Sarcoma Kaposi phát triển từ tế bào nội mô bị nhiễm HHV-8. Virus gây ra sự biến đổi gen, kích hoạt các con đường tín hiệu gây tăng sinh tế bào và ức chế quá trình chết tế bào theo chương trình. Sự suy giảm miễn dịch (như trong HIV/AIDS) tạo điều kiện thuận lợi cho sự phát triển của khối u.
1.6. Căn nguyên
- Vi rút herpes người týp 8 (HHV-8) là nguyên nhân chính
- Suy giảm miễn dịch (HIV/AIDS, thuốc ức chế miễn dịch sau ghép tạng)
- Yếu tố di truyền (ở typ cổ điển)
2. Chẩn đoán
2.1. Lâm sàng
- Triệu chứng:
- Tổn thương da: Mảng, sẩn hoặc nốt màu tím hoặc nâu
- Phù nề chi dưới (ở typ cổ điển)
- Triệu chứng toàn thân: Sốt, gầy sút, mệt mỏi (ở bệnh tiến triển)
- Dấu hiệu:
- Tổn thương da đặc trưng
- Tổn thương niêm mạc miệng
- Hạch to (nếu có tổn thương hạch)
- Dấu hiệu tổn thương nội tạng (nếu có)
2.2. Cận lâm sàng
2.2.1. Xét nghiệm máu
- Công thức máu: Có thể thiếu máu, giảm bạch cầu ở bệnh nhân AIDS
- HIV: Xét nghiệm kháng thể HIV
- CD4: Đánh giá tình trạng miễn dịch ở bệnh nhân HIV
- HHV-8: PCR định lượng HHV-8 trong máu
2.2.2. Chẩn đoán hình ảnh
- X-quang ngực: Phát hiện tổn thương phổi
- CT ngực/bụng: Đánh giá tổn thương nội tạng
- PET/CT: Đánh giá giai đoạn và theo dõi đáp ứng điều trị
2.2.3. Các xét nghiệm khác
- Sinh thiết da: Xác định chẩn đoán
- Nội soi đường tiêu hóa: Khi nghi ngờ tổn thương tiêu hóa
2.3. Tiêu chuẩn chẩn đoán
- Lâm sàng: Tổn thương da đặc trưng
- Mô bệnh học: Tăng sinh mạch máu, tế bào hình thoi
- Hóa mô miễn dịch: Dương tính với CD31, CD34, và LANA-1 (kháng nguyên tiềm ẩn của HHV-8)
2.4. Chẩn đoán phân biệt
| Bệnh | Điểm giống | Điểm khác biệt | Cách phân biệt |
|---|---|---|---|
| U mạch máu | Tổn thương da màu tím | Không tiến triển, không liên quan đến HHV-8 | Sinh thiết, PCR HHV-8 |
| U lympho da | Tổn thương da | Không có tăng sinh mạch máu điển hình | Sinh thiết, hóa mô miễn dịch |
| Viêm mạch máu | Tổn thương da, phù nề | Không có tế bào hình thoi đặc trưng | Sinh thiết, xét nghiệm kháng thể |
2.5. Phân độ/Phân giai đoạn
Theo ACTG (AIDS Clinical Trials Group):
- T: Mức độ lan rộng của khối u
- T0: Giới hạn ở da và/hoặc hạch lympho và/hoặc tổn thương ở miệng tối thiểu
- T1: Phù, loét, tổn thương miệng lan rộng, tổn thương đường tiêu hóa hoặc các tạng khác
- I: Tình trạng miễn dịch (số lượng CD4)
- I0: CD4 ≥ 200 tế bào/µL
- I1: CD4 < 200 tế bào/µL
- S: Tình trạng toàn thân
- S0: Không có triệu chứng toàn thân
- S1: Có triệu chứng toàn thân (sốt, gầy sút >10% trọng lượng cơ thể, các bệnh cơ hội)
3. Điều trị
3.1. Nguyên tắc điều trị
- Kiểm soát bệnh nền (HIV, suy giảm miễn dịch)
- Điều trị tại chỗ hoặc toàn thân tùy theo mức độ lan rộng
- Giảm triệu chứng và cải thiện chất lượng sống
3.2. Điều trị cụ thể
3.2.1. Điều trị không dùng thuốc
- Liệu pháp tâm lý hỗ trợ
- Chăm sóc vết loét (nếu có)
- Điều trị triệu chứng: Giảm đau, chống phù nề
3.2.2. Điều trị nội khoa
- Điều trị ARV ở bệnh nhân HIV:
- Phác đồ bậc 1: TDF + 3TC (hoặc FTC) + DTG
- Liều dùng: Theo hướng dẫn điều trị HIV/AIDS hiện hành
- Hóa trị liệu:
- Liposomal doxorubicin: 20 mg/m2 mỗi 2-3 tuần
- Paclitaxel: 100 mg/m2 mỗi 2 tuần
- Điều trị nhắm trúng đích:
- Bevacizumab: 15 mg/kg mỗi 3 tuần
3.2.3. Điều trị can thiệp/phẫu thuật
- Cắt bỏ tổn thương (đối với tổn thương khu trú)
- Xạ trị: 20-30 Gy cho tổn thương da hoặc niêm mạc
- Liệu pháp quang động: Với tổn thương da nông
3.3. Điều trị theo giai đoạn bệnh
- Giai đoạn T0I0S0: Điều trị tại chỗ hoặc theo dõi
- Giai đoạn T0I1S0 hoặc T1I0S0: Điều trị ARV (nếu HIV dương tính) và/hoặc hóa trị liệu
- Giai đoạn T1I1S1: Hóa trị liệu kết hợp điều trị ARV
3.4. Theo dõi và đánh giá
- Tần suất theo dõi:
- Hàng tháng trong 3 tháng đầu
- Sau đó mỗi 3 tháng nếu bệnh ổn định
- Các chỉ số cần theo dõi:
- Lâm sàng: Kích thước và số lượng tổn thương
- Xét nghiệm: CD4, tải lượng HIV (nếu có), công thức máu
- Chẩn đoán hình ảnh: CT hoặc PET/CT (6-12 tháng/lần)
- Đánh giá đáp ứng điều trị:
- Hoàn toàn: Hết tất cả tổn thương
- Một phần: Giảm >50% kích thước tổn thương
- Bệnh ổn định: Thay đổi <25% kích thước tổn thương
- Bệnh tiến triển: Tăng >25% kích thước tổn thương hoặc xuất hiện tổn thương mới
4. Tiên lượng và biến chứng
4.1. Tiên lượng
- Typ liên quan đến AIDS: Cải thiện đáng kể với điều trị ARV
- Typ cổ điển: Tiến triển chậm, tiên lượng tương đối tốt
- Yếu tố tiên lượng xấu: CD4 thấp, tổn thương nội tạng lan rộng
4.2. Biến chứng
- Biến dạng và đau do tổn thương da/niêm mạc
- Chảy máu tiêu hóa (nếu có tổn thương đường tiêu hóa)
- Suy hô hấp (nếu có tổn thương phổi lan rộng)
- Tắc nghẽn đường tiểu, tiêu hóa
5. Phòng bệnh
- Phòng ngừa lây nhiễm HIV
- Điều trị ARV sớm ở bệnh nhân HIV
- Giảm thiểu sử dụng thuốc ức chế miễn dịch ở bệnh nhân ghép tạng (nếu có thể)
6. Tư vấn cho người bệnh
- Giải thích về bệnh:
- Tính chất của bệnh và mối liên quan với HHV-8 và HIV (nếu có)
- Khả năng điều trị và kiểm soát bệnh
- Tầm quan trọng của việc tuân thủ điều trị và theo dõi định kỳ
- Hướng dẫn chăm sóc:
- Vệ sinh da và chăm sóc tổn thương da
- Phòng ngừa nhiễm trùng cơ hội (đối với bệnh nhân HIV)
- Chế độ ăn uống và sinh hoạt lành mạnh để tăng cường hệ miễn dịch
- Hỗ trợ tâm lý:
- Giúp bệnh nhân đối phối với các vấn đề tâm lý, xã hội liên quan đến bệnh
- Khuyến khích tham gia các nhóm hỗ trợ
- Theo dõi và tái khám:
- Hướng dẫn lịch tái khám và các dấu hiệu cần đến khám ngay
- Nhấn mạnh tầm quan trọng của việc theo dõi định kỳ
- Phòng ngừa lây nhiễm:
- Tư vấn về cách phòng ngừa lây nhiễm HIV (nếu bệnh nhân chưa nhiễm HIV)
- Hướng dẫn cách phòng ngừa lây nhiễm HHV-8 cho người thân
Tài liệu tham khảo
- Cesarman E, et al. Kaposi sarcoma. Nat Rev Dis Primers. 2019;5(1):9.
- Bower M, et al. British HIV Association guidelines for HIV-associated malignancies 2014. HIV Med. 2014;15 Suppl 2:1-92.
- Schneider JW, et al. Updated classification of HIV-associated Kaposi sarcoma according to clinical-pathological, immunological and virological characteristics in the era of antiretroviral therapy. Cancers (Basel). 2021;13(19):4988.
- Krown SE, et al. AIDS-associated Kaposi sarcoma: clinical features, staging, and treatment. Uptodate. 2022.
- Galanina N, et al. Non-AIDS-defining cancers in HIV-infected patients. Curr HIV/AIDS Rep. 2018;15(6):445-455.


BÌNH LUẬN