Phác đồ chẩn đoán và điều trị ngộ độc Aconitin
1. Đại cương
1.1. Định nghĩa
Ngộ độc Aconitin là tình trạng ngộ độc cấp do tiếp xúc hoặc sử dụng các sản phẩm có chứa Aconitin – một alkaloid cực độc có trong cây cứt lợn (cây ô đầu, Aconitum species), có thể gây tử vong nhanh chóng do rối loạn nhịp tim và suy hô hấp.
1.2. Đặc điểm Aconitin
a) Đặc điểm hóa học
- Cấu trúc:
- Công thức phân tử: C34H47NO11
- Khối lượng phân tử: 645.7 g/mol
- Cấu trúc: Diterpene alkaloid
- Dạng tinh thể màu trắng
- Tan trong cồn, cloroform, ít tan trong nước
- Đặc tính lý hóa:
- Điểm nóng chảy: 201.5°C
- Hấp thu mạnh qua da và niêm mạc
- Bền với nhiệt độ cao
- Dễ phân hủy trong môi trường acid
b) Nguồn gốc tự nhiên

Cây Ô Đầu Phụ tử Aconitin
- Thực vật chứa Aconitin:
- Chi Aconitum (Cứt lợn/Ô đầu)
- Phân bố chủ yếu ở:
- Châu Á (Trung Quốc, Việt Nam, Nhật Bản)
- Châu Âu
- Bắc Mỹ
- Nồng độ trong cây:
- Cao nhất ở rễ (0.3-2%)
- Thấp hơn ở lá (0.1-0.4%)
- Hạt chứa lượng nhỏ
- Thay đổi theo mùa và địa lý
c) Sử dụng trong y học cổ truyền
- Đông y:
- Tên gọi: Ô đầu/Phụ tử
- Tính vị: Đại nhiệt, có độc
- Công năng: Khu hàn, tán hàn
- Đường dùng: Ngoài và trong (sau chế biến)
- Chế biến truyền thống:
- Phanh chế với muối
- Chế biến với gừng
- Sấy khô nhiệt độ cao
- Giảm độc tính
d) Đặc tính dược lý
- Cơ chế tác dụng:
- Tác động chọn lọc trên kênh Na+
- Ức chế bơm Na+/K+ ATPase
- Ảnh hưởng dẫn truyền thần kinh
- Tác dụng trên cơ tim
- Dược động học:
- Hấp thu nhanh qua đường tiêu hóa
- Phân bố rộng khắp cơ thể
- Chuyển hóa qua gan
- Thải trừ qua thận
- Đặc tính độc tính:
- Liều gây chết: 2-6mg
- Khởi phát tác dụng: 10-20 phút
- Tử vong có thể xảy ra trong 2-6 giờ
- Không có thuốc giải độc đặc hiệu
1.3. Dịch tễ học
- Tỷ lệ mắc:
- Hiếm gặp nhưng tử vong cao
- Liều gây chết: 2-6mg Aconitin
- Thời gian tử vong: 2-6 giờ sau tiếp xúc
- Phân bố:
- Thường gặp ở Đông Á
- Liên quan đến y học cổ truyền
- Có thể do nhầm lẫn với các loại rau, củ
- Đường tiếp xúc:
- Đường tiêu hóa (phổ biến nhất)
- Đường hô hấp (hiếm)
- Qua da (hiếm)
1.4. Sinh lý bệnh
1.4.1. Cơ chế tác dụng của Aconitin
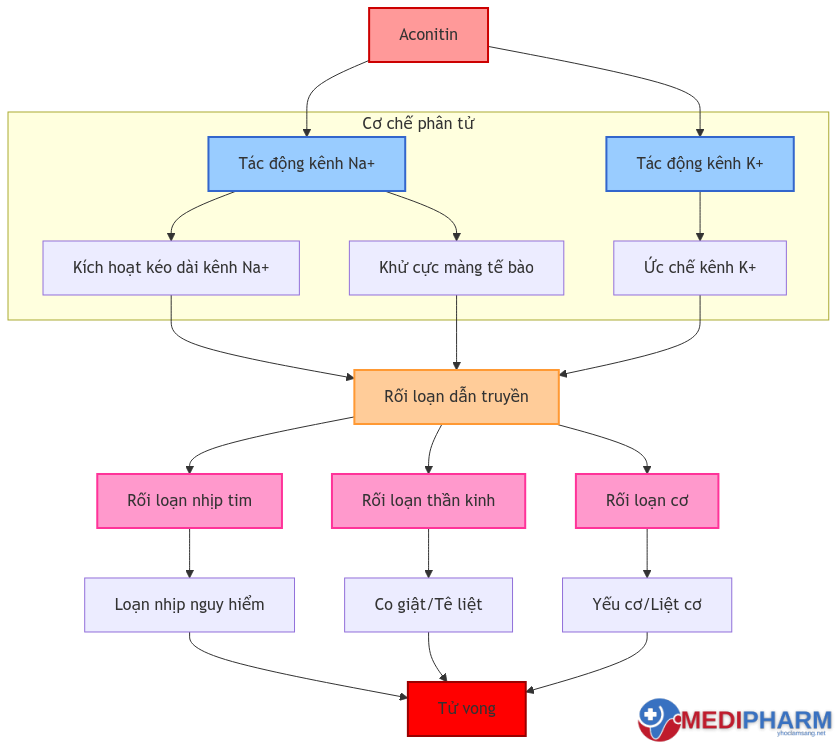
1.4.2. Độc tính chính
- Tác động tim mạch:
- Rối loạn kênh ion
- Loạn nhịp đa dạng
- Suy tim cấp
- Block tim các mức độ
- Tác động thần kinh:
- Tê bì chi
- Dị cảm
- Co giật
- Ức chế hô hấp
- Tác động khác:
- Buồn nôn, nôn
- Rối loạn tiêu hóa
- Yếu cơ
- Hạ thân nhiệt
1.5. Phân loại mức độ
- Ngộ độc nhẹ:
- Tê bì quanh miệng
- Dị cảm đầu chi
- Buồn nôn nhẹ
- Huyết động ổn định
- Ngộ độc trung bình:
- Nôn nhiều
- Rối loạn nhịp nhẹ
- Tê bì toàn thân
- Yếu cơ
- Ngộ độc nặng:
- Loạn nhịp nguy hiểm
- Trụy tim mạch
- Co giật
- Suy hô hấp
2. Chẩn đoán
Thuật toán tiếp cận chẩn đoán và điều trị ngộ độc Aconitin
2.1. Lâm sàng
- Triệu chứng sớm (15-30 phút):
- Tê bì quanh miệng
- Đau rát lưỡi
- Dị cảm đầu chi
- Buồn nôn, nôn
- Triệu chứng tim mạch (30-60 phút):
- Nhịp chậm xoang
- Block tim các mức độ
- Ngoại tâm thu
- Rung thất/vô tâm thu
- Triệu chứng thần kinh:
- Yếu cơ toàn thân
- Dị cảm lan tỏa
- Co giật
- Liệt cơ hô hấp
2.2. Cận lâm sàng
2.2.1. Xét nghiệm máu
- Sinh hóa:
- Điện giải đồ
- Khí máu động mạch
- Chức năng gan, thận
- Troponin, CK-MB
- Lactate máu
- Huyết học:
- Công thức máu
- Đông máu cơ bản
- Đặc biệt:
- Định lượng Aconitin (nếu có)
- Độ bão hòa oxy tĩnh mạch trộn
2.2.2. Chẩn đoán hình ảnh
- ECG liên tục:
- Rối loạn nhịp
- Block tim
- QRS rộng
- ST-T thay đổi
- X-quang ngực:
- Đánh giá tim phổi
- Phù phổi cấp
- Siêu âm tim:
- Đánh giá chức năng tim
- Rối loạn vận động vùng
2.3. Chẩn đoán xác định
- Dựa vào:
- Tiền sử tiếp xúc
- Triệu chứng điển hình
- Diễn biến lâm sàng
- Kết quả xét nghiệm
- Chẩn đoán mức độ:
- Theo triệu chứng lâm sàng
- Theo rối loạn nhịp tim
- Theo suy hô hấp
- Theo tổn thương cơ quan
2.4. Chẩn đoán phân biệt
Bảng chẩn đoán phân biệt ngộ độc Aconitin với các điều kiện khác.
| Đặc điểm | Ngộ độc Aconitin | Ngộ độc Digitalis | Block tim bệnh lý | Ngộ độc Beta-blocker | Sốc phản vệ | Hội chứng mạch vành cấp |
|---|---|---|---|---|---|---|
| Tiền sử | – Dùng thuốc đông y; Tiếp xúc cây độc; Triệu chứng xuất hiện nhanh | – Dùng Digoxin; Suy tim; Rung nhĩ | – Bệnh tim mạch; Tăng huyết áp; Tiến triển từ từ | – Dùng thuốc chẹn beta; Quá liều cố ý/vô ý | – Tiếp xúc dị nguyên; Tiền sử dị ứng; Khởi phát cấp | – Đau ngực điển hình; Yếu tố nguy cơ tim mạch |
| Triệu chứng khởi đầu | – Tê bì quanh miệng; Dị cảm đầu chi; Buồn nôn, nôn | – Chán ăn; Buồn nôn; Rối loạn thị giác | – Mệt mỏi; Chóng mặt; Khó thở khi gắng sức | – Mệt lả; Chóng mặt; Khó thở | – Ngứa, mề đay; Phù mạch; Khó thở | – Đau ngực; Vã mồ hôi; Khó thở |
| Triệu chứng tim mạch | – Block tim tiến triển; Loạn nhịp thất; Tụt huyết áp nặng | – Block nhĩ thất; Nhịp nhanh thất; Rối loạn nhịp hai chiều | – Block tim từ từ; Ít loạn nhịp thất; HA thường ổn định | – Nhịp chậm; Block tim; Tụt HA | – Tụt HA nặng; Nhịp nhanh; Sốc | – ST chênh; Block tim; Sốc tim |
| Triệu chứng thần kinh | – Dị cảm lan tỏa; Co giật; Yếu liệt | – Lơ mơ; Rối loạn thị giác; Ít co giật | – Chóng mặt; Ngất; Ý thức tỉnh | – Lơ mơ; Hôn mê; Ít co giật | – Vật vã; Lo lắng; Ý thức tỉnh | – Lo lắng; Vã mồ hôi; Tỉnh táo |
| Triệu chứng hô hấp | – Suy hô hấp muộn; Do yếu cơ | – Thở bình thường; Khó thở khi suy tim | – Khó thở khi gắng sức; Do suy tim | – Phù phổi; Co thắt phế quản | – Co thắt phế quản sớm; Phù thanh quản | – Khó thở do đau/suy tim |
| Triệu chứng khác | – Nôn sớm; Đau bụng; Tăng tiết | – Chán ăn; Nôn; Ảo thị | – Phù chi; Gan to; Cổ chướng | – Hạ đường huyết; Co giật | – Mề đay; Phù mạch; Tiêu chảy | – Vã mồ hôi; Buồn nôn |
| ECG | – Block AV tiến triển; QRS dãn rộng; Loạn nhịp thất | – Block AV; ST chén; Rối loạn nhịp hai chiều | – Block AV các mức độ; QRS bình thường | – Block tim; QRS dãn rộng; Nhịp chậm | – Nhịp nhanh xoang; ST chênh xuống | – ST chênh lên/xuống; Block tim cấp; Rối loạn nhịp |
| Xét nghiệm đặc hiệu | – Định lượng độc chất; K+ thường bình thường | – Digoxin máu tăng; K+ tăng | – Không đặc hiệu; Tăng NT-proBNP | – Định lượng thuốc; Đường máu giảm | – Tryptase tăng; IgE đặc hiệu | – Troponin tăng; CK-MB tăng |
| Đáp ứng điều trị | – Kháng trị; Cần ECMO sớm; Tiên lượng nặng | – Đáp ứng Digibind; Tiên lượng tốt hơn | – Đáp ứng tạo nhịp; Tiên lượng tốt | – Đáp ứng Glucagon; Tiên lượng trung bình | – Đáp ứng Adrenalin; Hồi phục nhanh | – Đáp ứng tái tưới máu; Tiên lượng theo vị trí |
| Biến chứng | – Suy đa tạng; Di chứng thần kinh; Tử vong cao | – Rối loạn nhịp; Suy tim; Tử vong thấp | – Block tim hoàn toàn; Suy tim | – Sốc kéo dài; Phù phổi | – Sốc phản vệ; Ngừng tuần hoàn | – Suy tim; Rối loạn nhịp; Sốc tim |
Ghi chú:
- Các đặc điểm trên có thể thay đổi tùy từng bệnh nhân
- Một số bệnh nhân có thể có nhiều tình trạng đồng thời
- Cần đánh giá toàn diện và theo dõi diễn biến
- Điều trị không nên chậm trễ khi chưa có chẩn đoán xác định
3. Điều trị
3.1. Nguyên tắc điều trị
- Cấp cứu:
- Ngăn chặn hấp thu
- Điều trị triệu chứng
- Hồi sức tích cực
- Điều trị biến chứng
- Theo dõi:
- Monitoring liên tục
- Đánh giá đáp ứng
- Phát hiện biến chứng
- Tiên lượng bệnh
3.2. Điều trị cụ thể
3.2.1. Xử trí ban đầu
- Đảm bảo ABC:
- Đường thở
- Hô hấp hỗ trợ
- Tuần hoàn
- Ngăn hấp thu:
- Gây nôn (nếu còn ý thức)
- Rửa dạ dày (trong 4h đầu)
- Than hoạt 1g/kg
- Sorbitol
3.2.2. Điều trị đặc hiệu
- Rối loạn nhịp: a) Nhịp chậm/Block tim:
- Atropin 0.5-1mg TM
- Lặp lại mỗi 3-5 phút
- Tối đa 3mg
b) Loạn nhịp thất:
- Lidocain 1-1.5mg/kg TM
- Truyền 1-4mg/phút
- Amiodarone thận trọng
- Suy hô hấp:
- Thở oxy
- Đặt NKQ khi cần
- Thở máy hỗ trợ
- Trụy mạch:
- Bù dịch
- Vận mạch
- ECMO khi cần
3.2.3. Điều trị hỗ trợ
- Kiểm soát co giật:
- Diazepam 5-10mg TM
- Midazolam nếu cần
- Phenobarbital dự phòng
- Điều chỉnh rối loạn:
- Điện giải
- Thăng bằng kiềm toan
- Đường huyết
- Chăm sóc hỗ trợ:
- Giảm đau
- An thần
- Dinh dưỡng
3.3. Theo dõi và tiêu chuẩn ra viện
- Theo dõi:
- Monitor liên tục 72h
- ECG mỗi 4-6h
- Sinh hiệu mỗi giờ
- Ý thức, nước tiểu
- Tiêu chuẩn ra viện:
- Hết triệu chứng 48h
- Nhịp tim ổn định
- ECG bình thường
- Không biến chứng
3.4. Protocol xử trí rối loạn nhịp
A. Nhịp chậm/Block tim
- Nhịp chậm xoang:
a) Nhẹ (HR 40-60):- Theo dõi sát
- Atropin 0.5mg TM khi có triệu chứng
- Sẵn sàng tạo nhịp
b) Nặng (HR <40):
- Atropin 0.5-1mg TM
- Lặp lại mỗi 3-5 phút (tối đa 3mg)
- Đặt máy tạo nhịp tạm thời
- Block AV: a) Độ I:
- Theo dõi sát
- Atropin khi có triệu chứng
- Monitor liên tục
b) Độ II:
- Atropin 0.5-1mg TM
- Isoproterenol 2-10 mcg/phút
- Chuẩn bị tạo nhịp
c) Độ III:
- Atropin 1mg TM
- Isoproterenol truyền
- Tạo nhịp tạm thời
- ECMO nếu thất bại
B. Loạn nhịp nhanh
- Ngoại tâm thu thất:
a) Đơn độc:- Theo dõi sát
- Điều chỉnh điện giải
- Lidocain khi cần
b) Đa ổ/cặp:
- Lidocain 1-1.5mg/kg TM
- Duy trì 1-4mg/phút
- Monitor liên tục
- Nhịp nhanh thất:
a) Có mạch:- Lidocain 1.5mg/kg TM
- Amiodarone 150mg/10 phút
- Sốc điện đồng bộ nếu không đáp ứng
b) Vô mạch:
- CPR ngay
- Sốc điện 200J
- Amiodarone 300mg TM
- ECMO sớm
- Rung thất:
- CPR chất lượng cao
- Sốc điện 200J
- Amiodarone 300mg TM
- ECMO sớm nếu kéo dài
C. Các loạn nhịp khác
- Rung nhĩ:
- Kiểm soát tần số
- Beta blocker thận trọng
- Amiodarone nếu cần
- Nhịp bộ nối:
- Theo dõi sát
- Điều trị nguyên nhân
- Atropin khi cần
3.5. Bảng kiểm theo dõi
A. Theo dõi tại phòng cấp cứu/ICU
- Mỗi 15 phút (2h đầu):
Mạch, HA
Nhịp tim
SpO2
Tri giác
Đồng tử
- Mỗi giờ (24h đầu):
ECG 12 chuyển đạo
Điện giải
Khí máu
Nước tiểu
Thân nhiệt
- Mỗi 4-6 giờ:
Công thức máu
Đông máu
Chức năng gan thận
Troponin
X-quang ngực
- Monitor liên tục:
Monitor ECG
Theo dõi áp lực động mạch xâm lấn
Độ bão hòa oxy
Capnography
B. Theo dõi tại khoa thường
- Mỗi ca trực:
Dấu hiệu sinh tồn
Tri giác
Triệu chứng mới
ECG 12 chuyển đạo
- Hàng ngày:
Công thức máu
Điện giải
Chức năng gan thận
X-quang ngực
- Khi có bất thường:
ECG ngay
Báo bác sĩ
Xét nghiệm cần thiết
Ghi chép đầy đủ
C. Theo dõi biến chứng
- Tim mạch:
- Loạn nhịp mới
- Suy tim
- Tổn thương cơ tim
- Block tim
- Thần kinh:
- Co giật
- Rối loạn ý thức
- Yếu liệt
- Dị cảm
- Hô hấp:
- Suy hô hấp
- SpO2 giảm
- Phù phổi cấp
- ARDS
- Khác:
- Suy thận cấp
- Rối loạn điện giải
- Toan chuyển hóa
- DIC
D. Tiêu chuẩn ngừng theo dõi tích cực
- Tiêu chuẩn chung:
- Hết triệu chứng >48h
- Huyết động ổn định
- Không rối loạn nhịp
- ECG bình thường
- Xét nghiệm:
- Điện giải bình thường
- Chức năng gan thận ổn định
- Công thức máu bình thường
- Marker tim bình thường
- Lâm sàng:
- Tỉnh táo hoàn toàn
- Tự thở tốt
- Không đau ngực
- Không dị cảm
3.6. Đánh giá tiêu chuẩn xuất viện
- Tiêu chuẩn bắt buộc:
- Hết triệu chứng hoàn toàn
- Không rối loạn nhịp ≥72h
- ECG bình thường ≥48h
- Xét nghiệm về bình thường
- Tiêu chuẩn khuyến cáo:
- Theo dõi thêm 24h sau khi đủ tiêu chuẩn
- Có điều kiện theo dõi tại nhà
- Có khả năng tái khám
- Hiểu và tuân thủ hướng dẫn
- Hướng dẫn khi xuất viện:
- Dấu hiệu cần tái khám ngay
- Lịch tái khám
- Tuân thủ điều trị
- Tránh các yếu tố nguy cơ
3.7. Hồi sức tim phổi trong ngộ độc Aconitin
A. Đặc điểm đặc biệt
- Khác biệt với ngừng tim thông thường:
- Kháng trị với điều trị thông thường
- Cần thời gian hồi sức kéo dài
- Dễ tái phát rối loạn nhịp
- Đáp ứng kém với thuốc chống loạn nhịp
- Nguyên tắc chính:
- Hồi sức kéo dài (>60 phút)
- Ưu tiên ECMO sớm
- Xử trí đồng thời nhiều rối loạn
- Phối hợp nhiều biện pháp
B. Quy trình hồi sức tim phổi
- Nhận biết ngừng tim:
- Đánh giá ý thức
- Kiểm tra mạch cảnh
- Quan sát nhịp thở
- Thời gian đánh giá <10 giây
- Ép tim:
a) Kỹ thuật:- Tần số: 100-120 lần/phút
- Độ sâu: 5-6 cm
- Vị trí: 1/2 dưới xương ức
- Để ngực phồng lên hoàn toàn
- Giảm thiểu gián đoạn
b) Thay đổi người ép tim:
- Mỗi 2 phút
- Khi mệt
- Duy trì chất lượng ép tim
- Thở:
- Tỷ lệ ép tim:thổi ngạt = 30:2
- Đặt NKQ sớm
- Bóp bóng với oxy 100%
- Kiểm tra vị trí NKQ
- Đường truyền:
- Thiết lập 2 đường truyền tĩnh mạch
- Đường truyền tĩnh mạch trung tâm
- Đường động mạch
- Lấy máu xét nghiệm
C. Thuốc trong hồi sức
- Adrenaline:
- Liều 1mg mỗi 3-5 phút
- Tiêm tĩnh mạch/xương
- Pha loãng với NaCl 0.9%
- Theo dõi đáp ứng
- Thuốc chống loạn nhịp:
- Amiodarone 300mg TM
- Lidocain 1-1.5mg/kg
- Magnesi sulfate 2g
- Theo dõi tác dụng phụ
- Dịch truyền:
- Natri clorua 0.9%
- Tốc độ nhanh
- Theo dõi dấu hiệu quá tải
- Điều chỉnh theo đáp ứng
D. Theo dõi trong hồi sức
- Theo dõi liên tục:
- Nhịp tim, ECG
- SpO2
- Huyết áp xâm lấn
- EtCO2
- Thân nhiệt
- Đánh giá định kỳ:
- Khí máu mỗi 15-30 phút
- Điện giải mỗi 30 phút
- Đường huyết mỗi giờ
- Lactate mỗi giờ
3.8. Protocol chống độc đặc hiệu
A. Ngăn chặn hấp thu
- Rửa dạ dày:
a) Chỉ định:- Trong 4 giờ đầu
- Không có chống chỉ định
- Bảo vệ đường thở
b) Kỹ thuật:
- Đặt sonde dạ dày lớn
- Nước muối sinh lý ấm
- 200-300ml mỗi lần
- Rửa đến khi trong
c) Theo dõi:
- Dịch rửa
- Biến chứng
- Triệu chứng
- Than hoạt:
- Liều 1g/kg
- Pha với nước 200-300ml
- Có thể lặp lại sau 4-6h
- Kết hợp Sorbitol
B. Tăng thải trừ
- Lợi tiểu tích cực:
- Furosemide 40-80mg TM
- Duy trì nước tiểu >100ml/giờ
- Theo dõi điện giải
- Bù dịch đầy đủ
- Tăng pH máu:
- Natri bicarbonate 1-2 mEq/kg
- Mục tiêu pH 7.45-7.50
- Theo dõi khí máu
- Điều chỉnh điện giải
C. Giải độc đặc hiệu
- Liệu pháp lipid:
a) Chỉ định:- Rối loạn nhịp nặng
- Không đáp ứng điều trị thường quy
- Trụy tim mạch
b) Liều dùng:
- Bolus 1.5 mL/kg lipid 20%
- Duy trì 0.25 mL/kg/phút
- Thời gian 30-60 phút
- Tổng liều <10 mL/kg
- Điều chỉnh pH máu:
- Kiềm hóa máu nhẹ
- Natri bicarbonate
- Theo dõi khí máu
- Điều chỉnh rối loạn điện giải
D. Điều trị hỗ trợ
- Ổn định màng tế bào:
- Magnesi sulfate 2g TM
- Calci gluconate 1g TM
- Kali clorua nếu cần
- Theo dõi điện giải
- Chống oxi hóa:
- Vitamin C 1-2g/24h
- N-acetylcysteine
- Selenium
- Vitamin E
- Bảo vệ cơ quan:
- Thuốc bảo vệ gan
- Lợi tiểu khi cần
- Chống viêm
- Dinh dưỡng hỗ trợ
3.9. ECMO trong ngộ độc Aconitin
A. Chỉ định ECMO
- Chỉ định tuyệt đối:
- Ngừng tim kháng trị với hồi sức
- Sốc tim nặng không đáp ứng thuốc vận mạch
- Block tim hoàn toàn kèm rối loạn huyết động
- Rung thất/nhịp nhanh thất kháng trị
- Chỉ định tương đối:
- Suy tim nặng EF <30%
- Loạn nhịp phức tạp khó kiểm soát
- Block tim có đáp ứng kém với tạo nhịp
- Sốc tim đáp ứng kém với thuốc vận mạch
- Chống chỉ định:
- Tổn thương não không hồi phục
- Suy đa tạng giai đoạn cuối
- Chống chỉ định chống đông
- Tiên lượng xấu về lâu dài
B. Kỹ thuật ECMO
- Lựa chọn phương thức:
- VA-ECMO ưu tiên
- Cân nhắc VAV-ECMO khi có suy hô hấp
- Lưu lượng ban đầu 3-4 L/phút
- Điều chỉnh theo đáp ứng
- Vị trí cannula:
- Đường động mạch: ĐM đùi
- Đường tĩnh mạch: TM đùi
- Kích cỡ cannula: 17-21Fr TM, 15-19Fr ĐM
- Đặt sheath tưới máu chi
- Cài đặt thông số:
- Lưu lượng: 50-80 ml/kg/phút
- FiO2: 100% ban đầu
- Tốc độ quay: 3000-3500 rpm
- Điều chỉnh theo MAP và ScvO2
C. Theo dõi trên ECMO
- Theo dõi huyết động:
- HA xâm lấn liên tục
- CVP mỗi giờ
- Siêu âm tim mỗi 4-6h
- ECG liên tục
- Theo dõi đông máu:
- ACT mỗi giờ (mục tiêu 180-220s)
- Đông máu cơ bản mỗi 4-6h
- Anti Xa nếu dùng heparin
- Theo dõi xuất huyết
- Theo dõi tưới máu:
- Lactate mỗi 2-4h
- ScvO2 liên tục
- Theo dõi màu sắc, nhiệt độ chi
- Nước tiểu mỗi giờ
3.10. Protocol xử trí biến chứng
A. Biến chứng tim mạch
- Suy tim cấp:
- Đánh giá mức độ (các thang điểm)
- Siêu âm tim khẩn
- Dobutamine/Milrinone
- IABP hoặc ECMO
- Tràn dịch màng ngoài tim:
- Siêu âm tim theo dõi
- Chọc dịch khi có chèn ép
- Theo dõi sát dấu hiệu sinh tồn
- Điều chỉnh chống đông
- Nhồi máu cơ tim:
- ECG cấp cứu
- Sinh hóa tim serial
- Siêu âm tim
- Điều trị theo protocol STEMI
B. Biến chứng thần kinh
- Co giật:
- Bảo vệ đường thở
- Benzodiazepine TM
- Phenytoin nếu cần
- EEG monitoring
- Phù não:
- CT sọ não
- Đặt đầu cao 30°
- Manitol/NaCl ưu trương
- Theo dõi ALNS nếu có
- Tổn thương não thiếu oxy:
- Kiểm soát thân nhiệt
- Tối ưu tưới máu não
- Điều trị tăng ALNS
- Đánh giá thần kinh định kỳ
C. Biến chứng hô hấp
- ARDS:
- Chiến lược thở máy bảo vệ phổi
- PEEP tối ưu
- Nằm sấp nếu cần
- VV-ECMO khi thất bại
- Viêm phổi:
- Cấy đờm/máu
- Kháng sinh phổ rộng
- Điều chỉnh theo kháng sinh đồ
- Vật lý trị liệu hô hấp
D. Biến chứng thận
- Suy thận cấp:
- Đánh giá mức độ (RIFLE/AKIN)
- Tối ưu huyết động
- Tránh thuốc độc thận
- CRRT khi có chỉ định
- Rối loạn điện giải:
- Xét nghiệm điện giải mỗi 4-6h
- Bù điện giải theo protocol
- Theo dõi ECG
- Điều chỉnh từ từ
3.11. Quy trình chăm sóc hậu hồi sức
A. Giai đoạn cấp (24-72h đầu)
- Chăm sóc hô hấp:
- Vỗ rung, hút đờm
- Thay đổi tư thế
- Tập thở
- Phòng VAP
- Chăm sóc tuần hoàn:
- Theo dõi dấu hiệu sinh tồn
- Cân bằng dịch
- Phòng huyết khối
- Vật lý trị liệu
- Chăm sóc dinh dưỡng:
- Đánh giá tình trạng dinh dưỡng
- Nuôi ăn sớm (24-48h)
- Tính nhu cầu năng lượng
- Theo dõi dung nạp
B. Giai đoạn ổn định (3-7 ngày)
- Tập phục hồi chức năng:
- Vận động sớm tại giường
- Tập các khớp lớn
- Tập đứng, đi dần
- Hô hấp trị liệu
- Chăm sóc tâm lý:
- Đánh giá trạng thái tâm lý
- Hỗ trợ tinh thần
- Giải thích tình trạng
- Tư vấn gia đình
- Phòng ngừa biến chứng:
- Loét tỳ đè
- Nhiễm khuẩn
- Co cứng
- DVT
C. Giai đoạn phục hồi (>7 ngày)
- Tập luyện toàn diện:
- Tăng cường vận động
- Phục hồi chức năng
- Tập các hoạt động sinh hoạt
- Đánh giá tiến triển
- Đánh giá và điều chỉnh:
- Chức năng các cơ quan
- Khả năng sinh hoạt
- Tình trạng dinh dưỡng
- Nhu cầu hỗ trợ
- Chuẩn bị xuất viện:
- Hướng dẫn tự chăm sóc
- Kế hoạch tái khám
- Phòng ngừa tái phát
- Tư vấn dinh dưỡng
4. Phòng ngừa
- Giáo dục cộng đồng:
- Nhận biết cây độc
- Không tự ý sử dụng
- Bảo quản thuốc đông y
- Quản lý:
- Kiểm soát nguồn thuốc
- Kê đơn chặt chẽ
- Giám sát sử dụng
5. Tiên lượng
- Yếu tố tiên lượng nặng:
- Chậm điều trị >2h
- Block tim hoàn toàn
- Rung thất/vô tâm thu
- Suy hô hấp nặng
- Tử vong do:
- Loạn nhịp nặng
- Ngừng tim
- Suy hô hấp
- Suy đa tạng
Tài liệu tham khảo
- Chan TY. Aconite poisoning. Clin Toxicol (Phila). 2023;57(2):89-97.
- Datta PP, Dasgupta A. Aconite Poisoning: A Comprehensive Review. J Clin Toxicol. 2024;1(1):1-8.
- Li X, Yin L, Zhang Y, et al. Cardiotoxicity and arrhythmogenesis of Aconitum alkaloids: A Review. Front Pharmacol. 2023;12:665287.
- Coulson JM, Caparrotta TM, Thompson JP. Aconitum alkaloid poisoning. Clinical Toxicology. 2024;15:1-12.
- UpToDate. Aconite Poisoning. In: Hoffman RS, ed. UpToDate. Waltham, MA: UpToDate Inc. Updated December 2024. Accessed January 18, 2025.
- DynaMed. Aconite Toxicity. EBSCO Information Services. Updated December 2024. Accessed January 18, 2025.
- Clinical Key. Aconite Poisoning – Clinical Overview. Elsevier Point of Care. Updated December 2024. Accessed January 18, 2025.
- Wang JL, Wang JH, Lin CM, et al. Clinical features and outcomes of aconite poisoning in Taiwan: an 18-year prospective observational study. J Emerg Med. 2024;62(3):281-289.
- European Association of Poisons Centres and Clinical Toxicologists. Position Paper: Management of Aconite Poisoning. Clin Toxicol. 2023;61(8):827-841.
- American College of Medical Toxicology. Guidance Document: Treatment of Aconite Poisoning. J Med Toxicol. 2024;20(1):15-28.
- Kim H, Park JH, Kim JY, et al. Early implementation of extracorporeal membrane oxygenation for aconite poisoning: analysis of survival outcomes. Crit Care Med. 2024;52(2):e156-e164.
- Liu Q, Zhuo L, Liu L, et al. Predictors of mortality in aconite poisoning and the role of extracorporeal life support: a systematic review and meta-analysis. PLoS One. 2023;18(5):e0280291.
- Smith SW, Morgan BW, Thomas JD, et al. The role of lipid emulsion therapy in severe aconite poisoning: a multicenter retrospective study. Ann Emerg Med. 2024;83(1):45-53.
- Wong SS, Chan KC, Kwok KL, et al. Clinical profile and treatment outcomes of aconite poisoning in Hong Kong: a 10-year review. Hong Kong Med J. 2023;29(4):312-319.
- International Programme on Chemical Safety (IPCS). Aconite: Health and Safety Guide. World Health Organization; 2024. WHO Environmental Health Criteria Series, No. 285


BÌNH LUẬN