Phác đồ chẩn đoán và điều trị cơn gút cấp
THƯ VIỆN MEDIPHARM
1. Đại cương
1.1. Định nghĩa
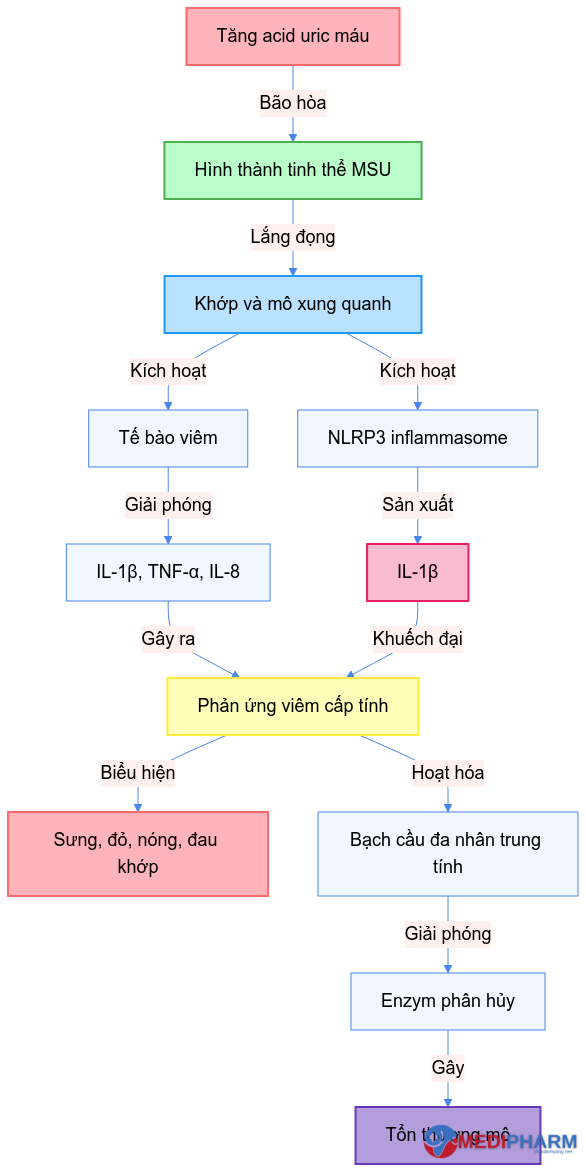
Cơn gút cấp là một đợt viêm khớp cấp tính do lắng đọng tinh thể urat mono natri (MSU) trong và xung quanh khớp.
1.2. Dịch tễ học
- Tỷ lệ mắc: 1-4% dân số trưởng thành
- Nam giới mắc nhiều hơn nữ (3-4:1)
- Tuổi khởi phát thường gặp: Nam > 30 tuổi, Nữ > 50 tuổi
1.3. Yếu tố nguy cơ
- Tăng acid uric máu (> 420 μmol/L ở nam, > 360 μmol/L ở nữ)
- Di truyền (gen SLC2A9, ABCG2)
- Chế độ ăn giàu purin
- Béo phì
- Hội chứng chuyển hóa
- Sử dụng một số thuốc (lợi tiểu thiazide, aspirin liều thấp)
2. Sinh lý bệnh
3. Chẩn đoán
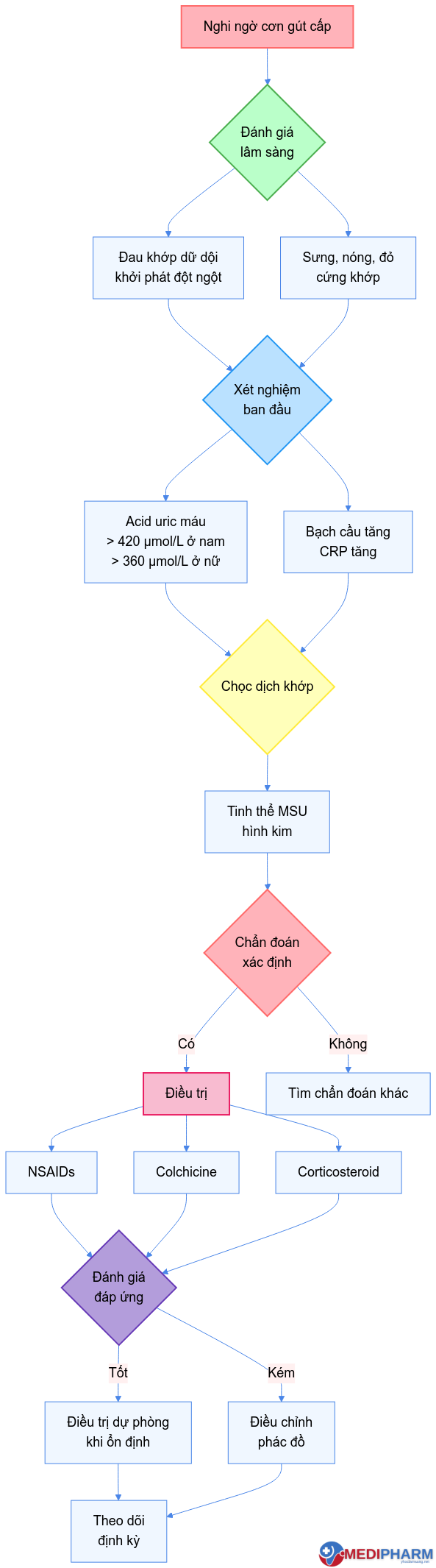
3.1. Lâm sàng
- Đau khớp dữ dội, khởi phát đột ngột (thường ban đêm)
- Sưng, nóng, đỏ, cứng khớp
- Vị trí thường gặp: Ngón chân cái (50-80% ca), cổ chân, gối
- Sốt nhẹ, ớn lạnh
3.2. Cận lâm sàng
3.2.1. Xét nghiệm máu
- Acid uric máu tăng (> 420 μmol/L ở nam, > 360 μmol/L ở nữ)
- Bạch cầu tăng (10,000-20,000/mm³)
- CRP và tốc độ máu lắng tăng
3.2.2. Chọc dịch khớp
- Dịch khớp đục, độ nhớt giảm
- Tế bào > 2000/mm³, chủ yếu bạch cầu đa nhân trung tính
- Tinh thể MSU hình kim, lưỡng chiết âm dưới kính hiển vi phân cực
3.2.3. Chẩn đoán hình ảnh
- X-quang: Thường bình thường trong cơn cấp
- Siêu âm: Dấu hiệu “mặt trăng đôi” đặc trưng
- DECT (Dual-Energy CT): Phát hiện lắng đọng urat
3.3. Chẩn đoán xác định
Dựa vào tiêu chuẩn ACR/EULAR 2015:
- Đủ 8 điểm trở lên: Chẩn đoán xác định gút
- Có tinh thể MSU trong dịch khớp hoặc hạt tophi: Chẩn đoán xác định không cần tính điểm
3.4. Chẩn đoán phân biệt
Bảng hướng dẫn chẩn đoán phân biệt với một số điều kiện thường gặp:
| Đặc điểm | Cơn gút cấp | Viêm khớp nhiễm khuẩn | Giả gút (CPPD) | Viêm khớp dạng thấp | Viêm khớp phản ứng |
|---|---|---|---|---|---|
| Khởi phát | Đột ngột, nhanh (< 24h) | Nhanh (24-48h) | Nhanh đến vừa | Từ từ | Nhanh, sau nhiễm trùng |
| Vị trí | Thường đơn khớp, ngón chân cái | Thường đơn khớp, bất kỳ | Đa khớp, gối, cổ tay | Đa khớp, đối xứng | Đa khớp không đối xứng |
| Đặc điểm đau | Dữ dội, “nóng như lửa đốt” | Dữ dội, liên tục | Vừa đến nặng | Từ nhẹ đến vừa | Vừa đến nặng |
| Sưng, đỏ | Rõ rệt | Rõ rệt | Vừa phải | Ít rõ | Vừa phải |
| Sốt | Có thể có, thường nhẹ | Thường có, cao | Có thể có, nhẹ | Hiếm khi | Có thể có |
| Tiền sử | Tăng acid uric, lối sống | Nhiễm trùng gần đây | Tuổi cao, chấn thương | Từ từ, kéo dài | Nhiễm trùng đường tiêu hóa/sinh dục |
| Xét nghiệm máu | Acid uric tăng, CRP/ESR tăng | Bạch cầu tăng cao, CRP/ESR tăng nhiều | CRP/ESR tăng nhẹ | RF/anti-CCP (+), CRP/ESR tăng | CRP/ESR tăng, HLA-B27 (+) |
| Dịch khớp | Tinh thể MSU hình kim | Vi khuẩn (+), bạch cầu > 50,000/mm³ | Tinh thể CPPD hình thoi | Viêm không đặc hiệu | Viêm, âm tính với vi khuẩn |
| X-quang | Bình thường hoặc phù mềm | Phù mềm, có thể hủy xương | Canxi hóa sụn | Bình thường giai đoạn sớm | Bình thường hoặc phù mềm |
| Đáp ứng với colchicine | Tốt | Kém | Có thể có | Kém | Kém |
| Diễn tiến | Tự giới hạn 7-10 ngày | Xấu đi nếu không điều trị | Thay đổi, có thể kéo dài | Mạn tính, tiến triển | Kéo dài vài tuần đến vài tháng |
Lưu ý bổ sung:
- Cơn gút cấp:
- Có thể có tiền sử các cơn trước đó
- Tăng acid uric máu không phải là tiêu chuẩn chẩn đoán (có thể bình thường trong cơn cấp)
- Chẩn đoán xác định khi thấy tinh thể MSU trong dịch khớp
- Viêm khớp nhiễm khuẩn:
- Cần loại trừ trước tiên vì có thể đe dọa tính mạng
- Cấy máu và cấy dịch khớp là xét nghiệm quan trọng
- Có thể cần điều trị kháng sinh theo kinh nghiệm trước khi có kết quả cấy
- Giả gút (CPPD – Calcium Pyrophosphate Deposition):
- Thường gặp ở người lớn tuổi
- Có thể liên quan đến các bệnh nội tiết hoặc chuyển hóa (như cường cận giáp, hemochromatosis)
- Viêm khớp dạng thấp:
- Hiếm khi khởi phát cấp tính như gút
- Thường đối xứng và ảnh hưởng nhiều khớp
- RF và anti-CCP có thể âm tính trong giai đoạn sớm
- Viêm khớp phản ứng:
- Thường xuất hiện 1-4 tuần sau nhiễm trùng
- Có thể kèm theo viêm mắt, viêm niệu đạo, hoặc tổn thương da
Trong thực hành lâm sàng, việc kết hợp tiền sử bệnh, khám lâm sàng kỹ lưỡng và các xét nghiệm phù hợp là chìa khóa để chẩn đoán phân biệt chính xác. Trong nhiều trường hợp, có thể cần theo dõi diễn tiến của bệnh để xác định chẩn đoán cuối cùng.
4. Điều trị
4.1. Nguyên tắc điều trị
- Giảm đau và viêm nhanh chóng
- Phòng ngừa biến chứng
- Điều trị nguyên nhân và yếu tố nguy cơ
4.2. Điều trị cụ thể
4.2.1. Điều trị cơn gút cấp
a. Thuốc chống viêm không steroid (NSAIDs):
- NSAIDs không chọn lọc:
- Naproxen: 500 mg x 2 lần/ngày
- Indomethacin: 50 mg x 3 lần/ngày
- Diclofenac: 50 mg x 3 lần/ngày
- Ibuprofen: 800 mg x 3-4 lần/ngày
- Ketoprofen: 75 mg x 3 lần/ngày
- Piroxicam: 40 mg ngày đầu, sau đó 20 mg/ngày
- NSAIDs ưu tiên ức chế COX-2:
- Meloxicam: 15 mg/ngày (1 lần/ngày)
- Nimesulide: 100 mg x 2 lần/ngày
- NSAIDs ức chế chọn lọc COX-2:
- Celecoxib: 400 mg ngày đầu, sau đó 200 mg x 2 lần/ngày
- Etoricoxib: 120 mg x 1 lần/ngày
Lưu ý khi sử dụng NSAIDs:
- Chọn NSAIDs dựa trên tiền sử bệnh nhân, tương tác thuốc, và nguy cơ tác dụng phụ
- Sử dụng liều cao nhất được khuyến cáo trong 1-2 ngày đầu, sau đó giảm liều dần
- Thời gian điều trị thường từ 5-7 ngày hoặc đến khi hết triệu chứng
- Cân nhắc kết hợp với thuốc bảo vệ dạ dày (ví dụ: omeprazole 20 mg/ngày) ở bệnh nhân có nguy cơ cao
Chống chỉ định:
- Tiền sử dị ứng với NSAIDs
- Bệnh loét dạ dày tá tràng đang hoạt động
- Suy thận nặng
- Suy tim nặng
- Phụ nữ có thai 3 tháng cuối
c. Corticosteroid:
- Đường uống:
- Prednisolone: 30-35 mg/ngày, giảm liều trong 7-10 ngày
- Methylprednisolone: 24-32 mg/ngày, giảm liều trong 7-10 ngày
Ví dụ về lịch giảm liều prednisolone:
- Ngày 1-3: 30 mg/ngày
- Ngày 4-6: 20 mg/ngày
- Ngày 7-9: 10 mg/ngày
- Ngày 10: 5 mg/ngày
- Tiêm corticosteroid vào khớp viêm:
- Methylprednisolone acetate: 20-40 mg/khớp lớn, 10-20 mg/khớp nhỏ
- Triamcinolone acetonide: 20-40 mg/khớp lớn, 10-20 mg/khớp nhỏ
- Tiêm bắp hoặc tĩnh mạch:
- Methylprednisolone: 80-120 mg tiêm bắp hoặc tĩnh mạch, có thể lặp lại sau 24-48 giờ nếu cần
- Betamethasone: 7-14 mg tiêm bắp, có thể lặp lại sau 24 giờ nếu cần
- ACTH (Adrenocorticotropic hormone):
- Liều: 40-80 IU tiêm bắp hoặc dưới da, có thể lặp lại sau 24-48 giờ nếu cần
Lưu ý khi sử dụng corticosteroid:
- Có thể sử dụng khi có chống chỉ định với NSAIDs hoặc colchicine
- Hiệu quả nhanh và mạnh, đặc biệt khi tiêm vào khớp
- Cân nhắc tác dụng phụ khi sử dụng kéo dài (> 2 tuần) hoặc lặp lại nhiều lần
- Thận trọng ở bệnh nhân đái tháo đường, tăng huyết áp, loãng xương
Chống chỉ định:
- Nhiễm trùng tại chỗ (đối với tiêm khớp)
- Nhiễm trùng toàn thân không kiểm soát
- Rối loạn đông máu nặng (đối với tiêm khớp)
Lựa chọn giữa NSAIDs, colchicine và corticosteroid phụ thuộc vào:
- Mức độ nặng của cơn gút
- Thời gian từ khi khởi phát triệu chứng
- Vị trí và số lượng khớp bị ảnh hưởng
- Bệnh đồng mắc và chống chỉ định của bệnh nhân
- Tiền sử đáp ứng với điều trị trước đó
Trong nhiều trường hợp, có thể cân nhắc phối hợp các nhóm thuốc để tăng hiệu quả điều trị, đặc biệt trong các cơn gút nặng hoặc kháng trị.
4.2.2. Điều trị dự phòng (khi cơn cấp đã ổn định)
a) Các loại thuốc điều trị dự phòng cơn gút cấp
Dưới đây là bảng so sánh chi tiết các thuốc chính được sử dụng trong dự phòng cơn gút cấp:
| Đặc điểm | Allopurinol | Febuxostat | Probenecid | Lesinurad | Pegloticase |
|---|---|---|---|---|---|
| Cơ chế tác dụng | Ức chế xanthine oxidase | Ức chế xanthine oxidase | Ức chế tái hấp thu acid uric ở ống thận | Ức chế URAT1 | Phân hủy acid uric |
| Liều dùng | 100-800 mg/ngày | 40-80 mg/ngày | 500-2000 mg/ngày | 200 mg/ngày | 8 mg mỗi 2 tuần (IV) |
| Hiệu quả giảm acid uric | 30-40% | 40-50% | 25-30% | 15-20% (kết hợp) | >50% |
| Chỉ định chính | Đầu tay | Khi không dung nạp allopurinol | Bài tiết acid uric thấp | Kết hợp với thuốc ức chế XO | Gút khó điều trị |
| Chống chỉ định chính | Quá mẫn, suy gan nặng | Suy gan nặng | Sỏi thận, suy thận | Suy thận nặng | Thiếu G6PD |
| Tác dụng phụ chính | Phát ban, tăng men gan | Tăng men gan, đau đầu | Sỏi thận, đau dạ dày | Suy thận cấp, đau đầu | Phản ứng truyền |
| Tương tác thuốc | Azathioprine, mercaptopurine | Ít | Nhiều loại kháng sinh | Ít | Ít |
| Điều chỉnh liều trong suy thận | Cần | Không cần (40 mg) | Không khuyến cáo dùng | Không khuyến cáo dùng | Không cần |
| Thời gian đạt hiệu quả | 2-6 tuần | 1-2 tuần | 2-4 tuần | 1-2 tuần | Ngay lập tức |
| Chi phí tương đối | Thấp | Trung bình-Cao | Thấp | Cao | Rất cao |
| Theo dõi | Men gan, công thức máu | Men gan | Chức năng thận | Chức năng thận | Kháng thể |
Lưu ý bổ sung:
- Allopurinol:
- Cần tăng liều từ từ, bắt đầu với 100 mg/ngày
- Nguy cơ hội chứng quá mẫn ở người mang HLA-B*5801
- Febuxostat:
- Có thể tăng nguy cơ tim mạch so với allopurinol
- Không cần điều chỉnh liều trong suy thận nhẹ-trung bình
- Probenecid:
- Hiệu quả giảm khi GFR < 50 mL/phút
- Cần uống nhiều nước để tránh sỏi thận
- Lesinurad:
- Chỉ sử dụng kết hợp với thuốc ức chế xanthine oxidase
- Tăng nguy cơ suy thận cấp, cần theo dõi chặt chẽ
- Pegloticase:
- Dùng cho gút khó điều trị, không đáp ứng với các thuốc khác
- Nguy cơ phản ứng dị ứng cao, cần tiền xử trí
Việc lựa chọn thuốc dự phòng phụ thuộc vào nhiều yếu tố như mức độ tăng acid uric máu, chức năng thận, bệnh đồng mắc, và khả năng dung nạp của bệnh nhân. Cần theo dõi chặt chẽ hiệu quả điều trị và tác dụng phụ, đồng thời kết hợp với các biện pháp không dùng thuốc như thay đổi lối sống và chế độ ăn uống.
b) Điều chỉnh lối sống:
- Giảm cân nếu thừa cân, béo phì
- Hạn chế thức ăn giàu purin
- Hạn chế rượu bia, đồ uống có đường
- Tăng cường uống nước
4.3. Theo dõi và đánh giá
- Đánh giá đáp ứng điều trị sau 24-48 giờ
- Xét nghiệm acid uric máu mỗi 2-4 tuần trong giai đoạn điều chỉnh liều
- Mục tiêu acid uric máu < 360 μmol/L (< 300 μmol/L nếu có hạt tophi)
5. Tiên lượng
- Đa số cơn gút cấp tự giới hạn trong 7-10 ngày
- Tái phát thường xảy ra nếu không điều trị dự phòng
- Biến chứng: Viêm khớp mạn tính, hạt tophi, sỏi thận
6. Phòng bệnh
- Duy trì lối sống lành mạnh
- Kiểm soát các bệnh đồng mắc (béo phì, tăng huyết áp, đái tháo đường)
- Điều trị dự phòng ở bệnh nhân có nguy cơ cao
7. Lược đồ chẩn đoán và điều trị
TÀI LIỆU THAM KHẢO
- FitzGerald, J. D., et al. (2020). 2020 American College of Rheumatology Guideline for the Management of Gout. Arthritis Care & Research, 72(6), 744-760.
- Richette, P., et al. (2017). 2016 updated EULAR evidence-based recommendations for the management of gout. Annals of the Rheumatic Diseases, 76(1), 29-42.
- Dalbeth, N., Choi, H. K., & Terkeltaub, R. (2021). Gout: A Roadmap to Approaches for Improving Global Outcomes. Arthritis & Rheumatology, 73(3), 411-421.
- Neogi, T., et al. (2015). 2015 Gout Classification Criteria: An American College of Rheumatology/European League Against Rheumatism Collaborative Initiative. Arthritis & Rheumatology, 67(10), 2557-2568.
- Khanna, D., et al. (2012). 2012 American College of Rheumatology guidelines for management of gout. Part 1: Systematic nonpharmacologic and pharmacologic therapeutic approaches to hyperuricemia. Arthritis Care & Research, 64(10), 1431-1446.
- Khanna, D., et al. (2012). 2012 American College of Rheumatology guidelines for management of gout. Part 2: Therapy and antiinflammatory prophylaxis of acute gouty arthritis. Arthritis Care & Research, 64(10), 1447-1461.
- Pascart, T., & Lioté, F. (2019). Gout: state of the art after a decade of developments. Rheumatology, 58(1), 27-44.
- Dalbeth, N., Merriman, T. R., & Stamp, L. K. (2016). Gout. The Lancet, 388(10055), 2039-2052.
- Ragab, G., Elshahaly, M., & Bardin, T. (2017). Gout: An old disease in new perspective – A review. Journal of Advanced Research, 8(5), 495-511.
- Abhishek, A., Roddy, E., & Doherty, M. (2017). Gout – a guide for the general and acute physicians. Clinical Medicine, 17(1), 54-59.
- So, A. K., & Martinon, F. (2017). Inflammation in gout: mechanisms and therapeutic targets. Nature Reviews Rheumatology, 13(11), 639-647.
- Roddy, E., & Choi, H. K. (2014). Epidemiology of gout. Rheumatic Disease Clinics of North America, 40(2), 155-175.
- Robinson, P. C., & Horsburgh, S. (2014). Gout: Joints and beyond, epidemiology, clinical features, treatment and co-morbidities. Maturitas, 78(4), 245-251.
- Kuo, C. F., Grainge, M. J., Zhang, W., & Doherty, M. (2015). Global epidemiology of gout: prevalence, incidence and risk factors. Nature Reviews Rheumatology, 11(11), 649-662.
- Qaseem, A., et al. (2017). Management of Acute and Recurrent Gout: A Clinical Practice Guideline From the American College of Physicians. Annals of Internal Medicine, 166(1), 58-68.
BÌNH LUẬN