Phác đồ chẩn đoán và điều trị cơn bão giáp trạng (Thyroid Storm)
Ths.Bs. Lê Đình Sáng
1. Đại cương
1.1. Định nghĩa
Cơn bão giáp trạng là một biến chứng cấp tính, đe dọa tính mạng của cường giáp, đặc trưng bởi rối loạn chức năng đa cơ quan do tăng nồng độ hormone tuyến giáp quá mức.
1.2. Dịch tễ học
- Tỷ lệ mắc: 0.2-0.4% các trường hợp nhập viện do cường giáp
- Tỷ lệ tử vong: 10-30% ngay cả khi được điều trị tích cực
- Phân bố: Chủ yếu ở bệnh nhân cường giáp chưa được chẩn đoán hoặc điều trị không đầy đủ
1.3. Yếu tố nguy cơ và yếu tố khởi phát
- Nhiễm trùng (đặc biệt là nhiễm trùng đường hô hấp)
- Ngừng thuốc kháng giáp đột ngột
- Phẫu thuật (đặc biệt là phẫu thuật tuyến giáp)
- Chấn thương
- Thai kỳ và sinh đẻ
- Nhồi máu cơ tim
- Đột quỵ
- Nhiễm toan ceton do đái tháo đường
- Sử dụng iod có chứa chất cản quang
- Thuốc chứa iod (như amiodaron)
1.4. Cơ chế sinh lý bệnh
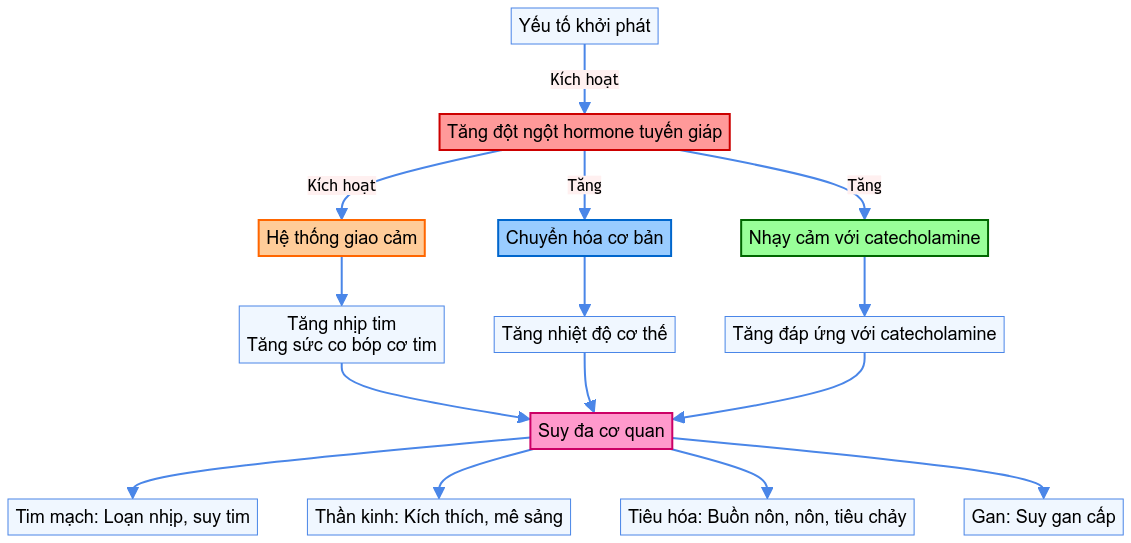
Sơ đồ này minh họa cơ chế sinh lý bệnh của cơn bão giáp trạng:
- Khởi đầu: Tăng đột ngột hormone tuyến giáp, thường do một yếu tố khởi phát.
- Tác động chính: Kích hoạt hệ thống giao cảm, tăng chuyển hóa cơ bản, và tăng nhạy cảm với catecholamine.
- Hậu quả: Tăng nhịp tim, tăng sức co bóp cơ tim, tăng nhiệt độ cơ thể, và tăng đáp ứng với catecholamine.
- Kết quả cuối cùng: Suy đa cơ quan, ảnh hưởng đến tim mạch, thần kinh, tiêu hóa, và gan.
2. Chẩn đoán
2.1. Lâm sàng
- Triệu chứng thường gặp:
- Sốt cao (> 38.5°C)
- Nhịp tim nhanh (> 130 lần/phút) hoặc loạn nhịp tim
- Rối loạn tiêu hóa (buồn nôn, nôn, tiêu chảy)
- Rối loạn tâm thần (kích thích, mê sảng, hôn mê)
- Dấu hiệu:
- Tăng huyết áp hoặc hạ huyết áp
- Suy tim sung huyết
- Vàng da, vàng mắt (do suy gan)
- Dấu hiệu cường giáp (bướu cổ, lồi mắt, run tay)
2.2. Cận lâm sàng
2.2.1. Xét nghiệm
- Hormone tuyến giáp:
- TSH giảm hoặc không phát hiện được
- FT4 và FT3 tăng cao
- Công thức máu: Tăng bạch cầu, thiếu máu
- Điện giải đồ: Hạ natri, hạ kali, tăng calci
- Chức năng gan: AST, ALT, bilirubin tăng
- Đường huyết: Tăng
- Creatinine: Có thể tăng do suy thận
2.2.2. Chẩn đoán hình ảnh
- ECG: Nhịp nhanh xoang, rung nhĩ, các rối loạn nhịp khác
- X-quang ngực: Có thể thấy bóng tim to, sung huyết phổi
- Siêu âm tuyến giáp: Đánh giá kích thước và cấu trúc tuyến giáp
2.3. Chẩn đoán xác định
Sử dụng thang điểm Burch-Wartofsky để chẩn đoán và đánh giá mức độ nặng:
Thang điểm Burch-Wartofsky
| Tiêu chí | Điểm |
|---|---|
| Nhiệt độ (°C) | |
| 37.2 – 37.7 | 5 |
| 37.8 – 38.2 | 10 |
| 38.3 – 38.8 | 15 |
| 38.9 – 39.4 | 20 |
| 39.5 – 39.9 | 25 |
| ≥ 40.0 | 30 |
| Tác động lên hệ thần kinh trung ương | |
| Vắng mặt | 0 |
| Nhẹ (kích động) | 10 |
| Trung bình (mê sảng, loạn thần, lơ mơ) | 20 |
| Nặng (co giật, hôn mê) | 30 |
| Rối loạn tiêu hóa – gan | |
| Vắng mặt | 0 |
| Trung bình (tiêu chảy, buồn nôn, đau bụng) | 10 |
| Nặng (vàng da, nôn) | 20 |
| Rối loạn tim mạch | |
| Nhịp tim (nhịp/phút) | |
| 99-109 | 5 |
| 110-119 | 10 |
| 120-129 | 15 |
| 130-139 | 20 |
| ≥ 140 | 25 |
| Rung nhĩ | 10 |
| Suy tim | 10 |
| Tiền sử | |
| Âm tính | 0 |
| Dương tính | 10 |
- ≥ 45 điểm: Cơn bão giáp trạng
- 25-44 điểm: Cơn bão giáp trạng cận lâm sàng
- < 25 điểm: Không phải cơn bão giáp trạng
2.4. Chẩn đoán phân biệt
| Tình trạng | Đặc điểm chính | Xét nghiệm phân biệt |
|---|---|---|
| Nhiễm độc giáp đơn thuần | Triệu chứng nhẹ hơn, không có suy đa cơ quan | FT4, FT3 tăng nhưng thấp hơn |
| Sốc nhiễm khuẩn | Có ổ nhiễm khuẩn rõ, cấy máu dương tính | Hormone tuyến giáp bình thường |
| Hội chứng serotonin | Tiền sử dùng thuốc SSRI, cứng cơ | Hormone tuyến giáp bình thường |
| Pheochromocytoma | Tăng huyết áp kịch phát, đau đầu | Metanephrine nước tiểu tăng |
| Cơn cường giáp do iod | Tiền sử dùng thuốc/chất cản quang chứa iod | Bắt giữ iod phóng xạ thấp |
3. Điều trị
3.1. Nguyên tắc điều trị
- Điều trị hỗ trợ và ổn định sinh tồn
- Ức chế tổng hợp hormone tuyến giáp
- Ức chế giải phóng hormone tuyến giáp
- Ức chế tác dụng ngoại vi của hormone tuyến giáp
- Điều trị yếu tố khởi phát
- Điều trị biến chứng
3.2. Điều trị cụ thể
3.2.1. Điều trị hỗ trợ và ổn định sinh tồn
- Hạ sốt: Paracetamol, chườm mát
- Bù dịch: Truyền NaCl 0.9% 1-2 L trong giờ đầu, sau đó điều chỉnh theo tình trạng mất nước
- Hỗ trợ hô hấp: Thở oxy, đặt nội khí quản nếu cần
- Điều chỉnh rối loạn điện giải
3.2.2. Ức chế tổng hợp hormone tuyến giáp
- Thiamazole:
- Liều: 20-25 mg mỗi 4-6 giờ, uống hoặc đặt sonde dạ dày
- Nếu không uống được: Propylthiouracil (PTU) 500-1000 mg liều tải, sau đó 250 mg mỗi 4-6 giờ
3.2.3. Ức chế giải phóng hormone tuyến giáp
- Iodine vô cơ:
- Liều: SSKI 5 giọt mỗi 6 giờ hoặc Lugol 10 giọt mỗi 8 giờ
- Bắt đầu 1 giờ sau khi dùng thuốc kháng giáp tổng hợp
3.2.4. Ức chế tác dụng ngoại vi của hormone tuyến giáp
- Propranolol:
- Liều: 60-80 mg mỗi 4-6 giờ uống hoặc 1-2 mg tiêm tĩnh mạch trong 10-15 phút (tối đa 6 mg)
- Nếu chống chỉ định beta-blocker: Diltiazem 60-90 mg mỗi 6-8 giờ
3.2.5. Corticosteroid
- Hydrocortisone: 100 mg tiêm tĩnh mạch mỗi 8 giờ
- Hoặc Dexamethasone: 2-4 mg tiêm tĩnh mạch mỗi 6 giờ
3.2.6. Điều trị yếu tố khởi phát
- Điều trị kháng sinh nếu có nhiễm trùng
- Điều trị các bệnh lý nền khác
3.2.7. Điều trị cơn bão giáp trạng kháng trị
Cơn bão giáp trạng kháng trị được định nghĩa là tình trạng không đáp ứng với điều trị thông thường sau 24-48 giờ. Trong trường hợp này, cần xem xét các biện pháp điều trị tích cực hơn.

a. Liệu pháp trao đổi huyết tương (Therapeutic Plasma Exchange – TPE):
- Chỉ định: Khi điều trị nội khoa thất bại hoặc có chống chỉ định với thuốc kháng giáp
- Cơ chế: Loại bỏ hormone tuyến giáp và các tự kháng thể khỏi tuần hoàn
- Phương pháp:
- Thực hiện 1-2 lần/ngày cho đến khi cải thiện lâm sàng
- Thể tích trao đổi: 1-1.5 lần thể tích huyết tương ước tính
- Hiệu quả: Có thể giảm nhanh nồng độ T3 và T4 trong vòng 24-48 giờ
b. Cholestyramine:
- Liều: 4 g uống mỗi 6-8 giờ
- Cơ chế: Gắn kết với hormone tuyến giáp trong ruột, ngăn cản tái hấp thu
c. Lithium carbonate:
- Liều: 300 mg uống mỗi 8 giờ
- Cơ chế: Ức chế giải phóng hormone tuyến giáp
- Chú ý: Theo dõi nồng độ lithium máu, duy trì 0.6-1.2 mEq/L
d. Perchlorate:
- Liều: 1 g uống mỗi 8 giờ
- Cơ chế: Ức chế bắt giữ iodide của tuyến giáp
- Thận trọng: Có thể gây độc tính cho tủy xương khi sử dụng kéo dài
e. Glucocorticoid liều cao:
- Methylprednisolone 1 g/ngày tiêm tĩnh mạch trong 3 ngày
- Cơ chế: Ức chế chuyển đổi T4 thành T3 ngoại vi và có tác dụng ức chế miễn dịch
f. Phẫu thuật cấp cứu:
- Chỉ định: Khi tất cả các biện pháp trên thất bại
- Phương pháp: Cắt bỏ tuyến giáp toàn phần
- Rủi ro: Cao do tình trạng không ổn định của bệnh nhân
Ví dụ ca lâm sàng điều trị cơn bão giáp trạng kháng trị:
- Bệnh nhân 35 tuổi, nữ, chẩn đoán cơn bão giáp trạng, điểm Burch-Wartofsky 65 điểm.
- Sau 48 giờ điều trị tích cực với thiamazole, propranolol, hydrocortisone và iodine, bệnh nhân vẫn sốt cao, nhịp tim 150 lần/phút, kích thích.
- Quyết định bắt đầu liệu pháp trao đổi huyết tương:
- Thực hiện TPE 1.5 lần thể tích huyết tương ước tính
- Lặp lại sau 24 giờ
- Bổ sung cholestyramine 4 g mỗi 6 giờ
- Tăng liều glucocorticoid: Methylprednisolone 1 g/ngày trong 3 ngày
- Theo dõi chặt chẽ đáp ứng lâm sàng và xét nghiệm hormone tuyến giáp mỗi 12-24 giờ
- Sau 3 ngày, tình trạng bệnh nhân cải thiện: Hết sốt, nhịp tim giảm xuống 100 lần/phút, tỉnh táo hơn
- Tiếp tục điều trị nội khoa và giảm dần các biện pháp điều trị tích cực
3.3. Theo dõi và đánh giá
- Dấu hiệu sinh tồn: Mỗi 15-30 phút trong giai đoạn cấp
- Điện giải đồ: Mỗi 6-12 giờ
- Chức năng gan, thận: Mỗi 24 giờ
- ECG: Liên tục hoặc mỗi 6-8 giờ
- FT4, FT3: Mỗi 24-48 giờ
Đối với các trường hợp kháng trị:
- Theo dõi chặt chẽ các dấu hiệu sinh tồn mỗi 1-2 giờ.
- Đánh giá FT4 và FT3 hàng ngày.
- Theo dõi chức năng gan, thận, và điện giải mỗi 12 giờ.
- Đánh giá đáp ứng lâm sàng liên tục, sử dụng thang điểm Burch-Wartofsky.
4. Tiên lượng
- Tỷ lệ tử vong cao (10-30%) ngay cả khi được điều trị tích cực
- Yếu tố tiên lượng xấu: Tuổi cao, suy đa cơ quan, chẩn đoán và điều trị muộn
5. Phòng ngừa
- Kiểm soát tốt bệnh cường giáp
- Tránh ngừng thuốc kháng giáp đột ngột
- Điều trị kịp thời các yếu tố khởi phát (nhiễm trùng, stress)
- Chuẩn bị kỹ trước phẫu thuật ở bệnh nhân cường giáp
Tài liệu tham khảo
- Satoh T, et al. 2016 Guidelines for the management of thyroid storm from The Japan Thyroid Association and Japan Endocrine Society. Endocr J. 2016;63(12):1025-1064.
- Ross DS, et al. 2016 American Thyroid Association Guidelines for Diagnosis and Management of Hyperthyroidism and Other Causes of Thyrotoxicosis. Thyroid. 2016;26(10):1343-1421.
- Burch HB, Wartofsky L. Life-threatening thyrotoxicosis. Thyroid storm. Endocrinol Metab Clin North Am. 1993;22(2):263-277.
- Akamizu T, et al. Diagnostic criteria, clinical features, and incidence of thyroid storm based on nationwide surveys. Thyroid. 2012;22(7):661-679.
- Chiha M, et al. Thyroid storm: an updated review. J Intensive Care Med. 2015;30(3):131-140.
- Muller C, et al. Management of thyroid storm – A diagnostic and therapeutic challenge. Eur Endocrinol. 2019;15(1):13-20.
- Vijayakumar V, et al. Thyroid Storm: An Updated Review. J Intensive Care Med. 2014;29(3):131-135.
- Scholz GH, et al. Is there a place for thyroidectomy in older patients with thyrotoxic storm and cardiorespiratory failure? Thyroid. 2003;13(10):933-940.
- Angell TE, et al. Current and Future Therapeutic Approaches to the Management of Thyroid Storm. Drugs. 2019;79(9):935-943.
- Ozdemir S, et al. Plasmapheresis Treatment in Thyroid Storm: A Case Report. J Clin Apher. 2018;33(4):554-556.
- Muller C, et al. Refractory thyrotoxic crisis treated with therapeutic plasma exchange and total thyroidectomy. J Clin Apher. 2021;36(1):173-178.
- Radhakrishnan D, et al. The Role of Extracorporeal Membrane Oxygenation in Thyroid Storm: A Case Report and Literature Review. A A Pract. 2018;11(7):190-192.

BÌNH LUẬN