TỔNG QUAN LÂM SÀNG: Liệu Pháp Tiêu Sợi Huyết Trong Đột Quỵ Thiếu Máu Cục Bộ Cấp Tính (nhồi máu não)
Hector Tamez MD, MPH. Cập nhật ngày 26 tháng 8, 2024. Bản quyền Elsevier BV. Đã đăng ký bản quyền.
Dịch và chú giải: Bs Lê Đình Sáng
Tóm tắt
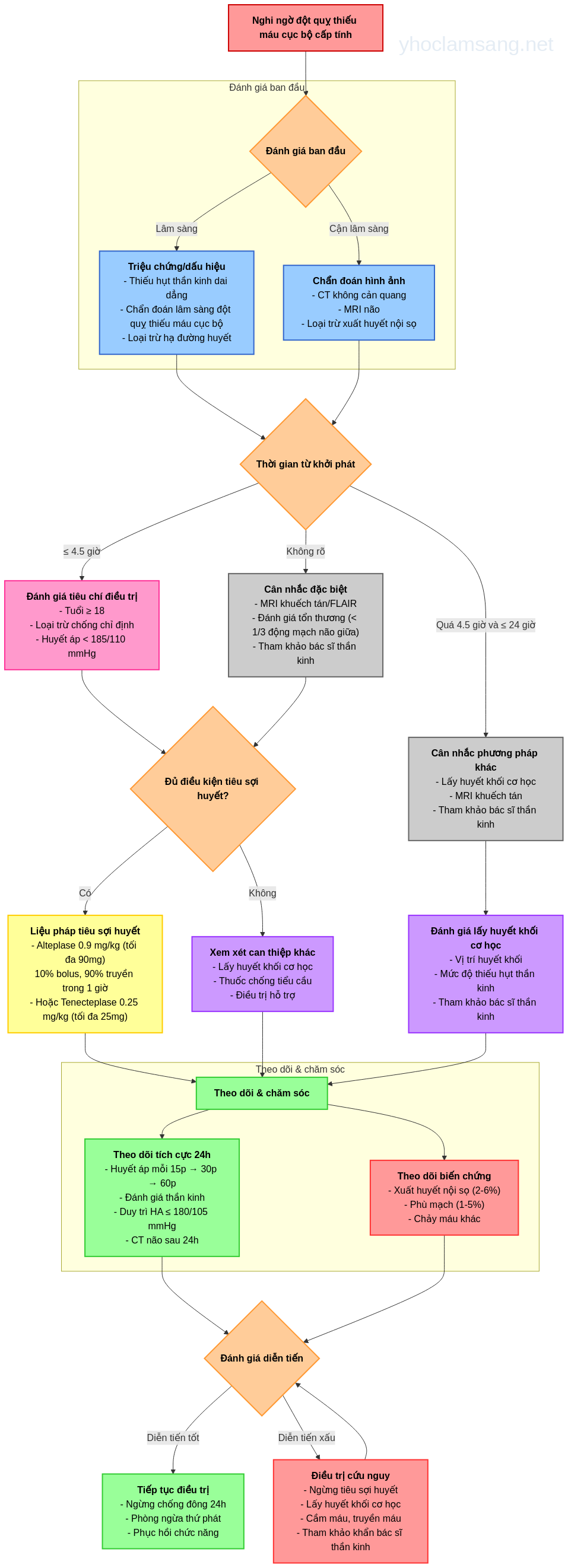
Lược đồ chẩn đoán và điều trị đột quỵ thiếu máu cục bộ cấp tính. Vẽ hình: Bs Lê Đình Sáng
Điểm Chính
- Tham khảo ý kiến bác sĩ thần kinh hoặc đội ngũ chuyên về đột quỵ để đánh giá bệnh nhân đột quỵ thiếu máu cục bộ cấp tính đối với liệu pháp tiêu sợi huyết
- Các thuốc tiêu sợi huyết là liệu pháp chính cho đột quỵ thiếu máu cục bộ cấp tính có triệu chứng, đã được xác nhận trong vòng 4,5 giờ kể từ khi khởi phát triệu chứng (hoặc 4,5 giờ kể từ lần cuối bệnh nhân được biết là khỏe mạnh hoặc ở trạng thái nền)
- Liệu pháp tiêu sợi huyết cải thiện kết quả chức năng và giảm tỷ lệ tử vong
- Nếu triệu chứng kéo dài hơn 4,5 giờ nhưng ít hơn 24 giờ hoặc có thiếu hụt thần kinh đáng kể sau liệu pháp tiêu sợi huyết, nên cân nhắc lấy huyết khối cơ học dưới sự tư vấn của chuyên gia
Dấu Hiệu và Triệu Chứng Cảnh Báo
- Thay đổi đột ngột trong khám thần kinh, suy giảm nhanh chóng trạng thái tâm thần, tăng huyết áp nhanh, buồn nôn khởi phát mới, nôn, và đau đầu cần nâng cao nghi ngờ về xuất huyết nội sọ
- Cần tham khảo ý kiến khẩn cấp của bác sĩ thần kinh và chụp CT lặp lại
- Chảy máu là một biến chứng đáng kể của các thuốc tiêu sợi huyết
- Nếu bệnh nhân trở nên không ổn định về huyết động, ngừng liệu pháp tiêu sợi huyết và cân nhắc truyền các sản phẩm máu, bao gồm huyết tương tươi đông lạnh
Thuật Ngữ
- Liệu pháp tiêu sợi huyết (hay còn gọi là tiêu huyết khối) được sử dụng để phá vỡ các cục máu đông và thiết lập tái tưới máu trong các quá trình bệnh huyết khối cấp tính như đột quỵ thiếu máu cục bộ cấp tính
Chỉ Định
Tiêu chuẩn đủ điều kiện cho liệu pháp tiêu sợi huyết trong đột quỵ thiếu máu cục bộ cấp tính
- Chẩn đoán lâm sàng đột quỵ thiếu máu cục bộ cấp tính
- Thiếu hụt thần kinh dai dẳng
- Khởi phát triệu chứng trong vòng 4,5 giờ kể từ khi bắt đầu điều trị (hoặc 4,5 giờ kể từ lần cuối bệnh nhân được biết là khỏe mạnh hoặc ở trạng thái nền)
- Tuổi 18 năm trở lên
- Hạ đường huyết đã được loại trừ bằng đo lường glucose máu
- Chụp CT không cản quang hoặc MRI não đã loại trừ xuất huyết nội sọ
Chống Chỉ Định
Tiêu chí loại trừ cho liệu pháp tiêu sợi huyết trong đột quỵ thiếu máu cục bộ cấp tính
- Đột quỵ thiếu máu cục bộ hoặc chấn thương đầu nghiêm trọng trong 3 tháng qua
- Đột quỵ nhẹ không gây tàn tật (điểm NIHSS [Thang điểm Đột quỵ của Viện Y tế Quốc gia] 0-5)
- Xuất huyết nội sọ trước đây tại bất kỳ thời điểm nào
- U não nội trục
- Ung thư đường tiêu hóa
- Xuất huyết tiêu hóa trong 21 ngày qua
- Phẫu thuật nội sọ hoặc trong cột sống trong 3 tháng qua
- Nghi ngờ xuất huyết dưới nhện
- Xuất huyết nội tạng đang hoạt động
- Nghi ngờ phình tách động mạch chủ
- Chứng rối loạn đông máu cấp tính
- Số lượng tiểu cầu dưới 100.000/mm³
- Đang sử dụng thuốc chống đông với INR lớn hơn 1,7 hoặc thời gian prothrombin hơn 15 giây hoặc thời gian thromboplastin từng phần hoạt hóa hơn 40 giây
- Đang sử dụng chất ức chế thrombin trực tiếp hoặc chất ức chế yếu tố Xa trực tiếp
- Bằng chứng xuất huyết trên chụp CT hoặc MRI não
Điều Trị
Cách Tiếp Cận Điều Trị
- Mục tiêu chính trong đột quỵ thiếu máu cục bộ cấp tính là khôi phục lưu lượng máu đến não càng sớm càng tốt để giảm thiểu tổn thương
- Tham khảo ý kiến của bác sĩ thần kinh hoặc đội ngũ chuyên về đột quỵ về việc quản lý bệnh nhân đột quỵ thiếu máu cục bộ cấp tính
- Chụp hình ảnh não khẩn cấp khi đến khoa cấp cứu được khuyến nghị cho tất cả bệnh nhân nghi ngờ đột quỵ cấp tính
- CT không cản quang hoặc MRI hiệu quả để loại trừ xuất huyết nội sọ cấp tính trước khi sử dụng liệu pháp tiêu sợi huyết cho đột quỵ thiếu máu cục bộ cấp tính
- Bệnh nhân đột quỵ thiếu máu cục bộ cấp tính đủ điều kiện cho liệu pháp tiêu sợi huyết đường tĩnh mạch nếu có thể bắt đầu trong vòng 4,5 giờ từ khi khởi phát triệu chứng (hoặc 4,5 giờ từ lần cuối bệnh nhân được biết là khỏe mạnh hoặc ở trạng thái nền)
- Bệnh nhân thức dậy với triệu chứng đột quỵ hoặc không rõ thời điểm khởi phát hơn 4,5 giờ có thể được cân nhắc cho liệu pháp tiêu sợi huyết đường tĩnh mạch nếu điều trị sẽ có lợi dựa trên phát hiện MRI và không có chống chỉ định; khuyến nghị tham khảo ý kiến bác sĩ thần kinh hoặc đội ngũ chuyên về đột quỵ
- Mục tiêu cho việc bắt đầu liệu pháp tiêu sợi huyết đường tĩnh mạch là thời gian từ cửa đến kim 60 phút hoặc ít hơn
- Đảm bảo đường truyền tĩnh mạch chuyên dụng trước khi sử dụng liệu pháp tiêu sợi huyết
- Đo lường glucose máu trước khi bắt đầu liệu pháp tiêu sợi huyết để loại trừ hạ đường huyết (mức glucose máu dưới 50 mg/dL), có thể bắt chước biểu hiện đột quỵ cấp tính
- Điều chỉnh hạ huyết áp và giảm thể tích tuần hoàn để hỗ trợ tưới máu các cơ quan
- Huyết áp mục tiêu trước khi bắt đầu truyền tiêu sợi huyết là huyết áp tâm thu thấp hơn 185 mm Hg và huyết áp tâm trương thấp hơn 110 mm Hg; sau khi đạt được tái tưới máu, duy trì huyết áp ở mức 180/105 mm Hg hoặc thấp hơn
- Nếu huyết áp không đạt mục tiêu trước khi điều trị, labetalol, nicardipine, clevidipine, hoặc hydralazine đường tĩnh mạch có thể được sử dụng để cẩn thận hạ huyết áp đến phạm vi mục tiêu
Liệu pháp tiêu sợi huyết đường tĩnh mạch
- Alteplase 0,9 mg/kg, liều tối đa 90 mg, được cho trong 1 giờ, với 10% được cho dưới dạng bolus tĩnh mạch trong 1 phút
- Khuyến nghị cho bệnh nhân có thể được điều trị trong vòng 3 giờ kể từ khi khởi phát triệu chứng đột quỵ thiếu máu cục bộ cấp tính hoặc từ khi bệnh nhân được thấy lần cuối còn khỏe mạnh hoặc ở trạng thái nền
- Cân nhắc ở bệnh nhân có thể được điều trị trong vòng 3 đến 4,5 giờ kể từ khi khởi phát triệu chứng hoặc từ khi bệnh nhân được thấy lần cuối còn khỏe mạnh hoặc ở trạng thái nền
- Cân nhắc ở một số bệnh nhân nhất định thức dậy với triệu chứng đột quỵ thiếu máu cục bộ cấp tính hoặc có thời gian khởi phát không rõ ràng hơn 4,5 giờ từ lần cuối bệnh nhân được thấy còn khỏe mạnh hoặc ở trạng thái nền và cũng có phát hiện bất thường trên MRI khuếch tán phù hợp với tổn thương nhỏ hơn một phần ba vùng động mạch não giữa và không có thay đổi tín hiệu nhìn thấy được trên trình tự FLAIR; khuyến nghị tham khảo ý kiến bác sĩ thần kinh hoặc đội ngũ chuyên về đột quỵ
- Alteplase đường tĩnh mạch có thể được cho ở bệnh nhân đủ điều kiện ngay cả khi đang cân nhắc lấy huyết khối cơ học
- Alteplase đường tĩnh mạch không được khuyến nghị cho bệnh nhân có triệu chứng đột quỵ nhẹ, không gây tàn tật (điểm NIHSS 0-5) có thể được điều trị trong vòng 4,5 giờ từ khi khởi phát triệu chứng hoặc từ lần cuối được thấy còn khỏe mạnh hoặc ở trạng thái nền
- Tenecteplase (liều 0,25 mg/kg bolus tĩnh mạch một lần, liều tối đa 25 mg) có thể là một lựa chọn thay thế hợp lý cho alteplase đường tĩnh mạch ở bệnh nhân đột quỵ thiếu máu cục bộ cấp tính không có chống chỉ định và cũng đủ điều kiện cho lấy huyết khối cơ học; khuyến nghị tham khảo ý kiến bác sĩ thần kinh hoặc đội ngũ chuyên về đột quỵ về việc sử dụng nó
- Chỉ định ngoài nhãn cho đột quỵ thiếu máu cục bộ nhưng thường được sử dụng do phương thức cho thuốc đơn giản hơn
- Tenecteplase chưa được chứng minh là vượt trội hoặc không thua kém so với alteplase nhưng có hồ sơ an toàn và hiệu quả tương tự ở bệnh nhân có suy giảm thần kinh nhẹ và không có tắc nghẽn nội sọ lớn
Biến Chứng
- Xuất huyết nội sọ xảy ra ở 2% đến 6% bệnh nhân
- Phù mạch xảy ra ở 1% đến 5% bệnh nhân nhận thuốc tiêu sợi huyết
- Bệnh nhân dùng thuốc ức chế enzyme chuyển đổi angiotensin có thể có nguy cơ cao hơn
Hiệu Quả
- Alteplase có 13% cơ hội cải thiện mà không có khuyết tật thần kinh đáng kể
- Cho thuốc tiêu sợi huyết sớm có giảm tuyệt đối khoảng 10% tỷ lệ tử vong do mọi nguyên nhân
- Tăng khả năng đi lại độc lập khi xuất viện là 10%
- Tăng khả năng xuất viện về nhà thay vì xuất viện đến cơ sở phục hồi chức năng là 8%
Cân Nhắc Đặc Biệt
Lấy Huyết Khối Cơ Học
- Nếu triệu chứng kéo dài hơn 4,5 giờ nhưng ít hơn 24 giờ, nên cân nhắc lấy huyết khối cơ học; khuyến nghị tham khảo ý kiến bác sĩ thần kinh hoặc đội ngũ chuyên về đột quỵ
- Nếu có thiếu hụt thần kinh đáng kể sau liệu pháp tiêu sợi huyết, nên cân nhắc lấy huyết khối cơ học
- Vị trí cục máu đông càng gần phần thân (ví dụ: động mạch cảnh so với động mạch não giữa xa), lợi ích của lấy huyết khối cơ học so với liệu pháp tiêu sợi huyết càng lớn
Thai Kỳ
- Điều trị đột quỵ thiếu máu cục bộ cấp tính bằng liệu pháp tiêu sợi huyết đường tĩnh mạch (tức là alteplase đường tĩnh mạch) có thể được cân nhắc trong thai kỳ nếu lợi ích dự kiến của việc điều trị đột quỵ vừa hoặc nặng vượt trội hơn nguy cơ tăng dự kiến của chảy máu tử cung
Theo Dõi
Giám Sát
- Theo dõi trong môi trường chăm sóc tích cực ít nhất 24 giờ sau khi truyền tiêu sợi huyết
- Theo dõi huyết áp và thực hiện đánh giá thần kinh
- Mỗi 15 phút trong quá trình truyền tiêu sợi huyết và 2 giờ sau truyền
- Mỗi 30 phút trong giờ thứ 2 đến 8 sau truyền
- Mỗi 60 phút trong giờ thứ 8 đến 24 sau truyền
- Duy trì huyết áp ở mức 180/105 mm Hg hoặc thấp hơn trong 24 giờ đầu sau khi truyền
- Tốt nhất là ngừng warfarin, thuốc kháng tiểu cầu, và thuốc chống đông đường uống trực tiếp trong ít nhất 24 giờ sau liệu pháp tiêu sợi huyết
- Tránh đặt đường động mạch, ống thông Foley, hoặc ống thông mũi-dạ dày trong ít nhất 24 giờ sau khi truyền thuốc tiêu sợi huyết, nếu khả thi
- Chụp CT hoặc MRI não theo dõi 24 giờ sau khi cho thuốc tiêu huyết khối để đánh giá tái tưới máu
Giới Thiệu
- Giới thiệu khẩn cấp tất cả bệnh nhân nghi ngờ đột quỵ thiếu máu cục bộ cấp tính đến bác sĩ thần kinh hoặc đội ngũ đột quỵ
- Tham khảo ý kiến bác sĩ thần kinh khẩn cấp nếu thiếu hụt thần kinh đang tiến triển mặc dù đã sử dụng liệu pháp tiêu sợi huyết
Liên Kết Tác Giả
Hector Tamez, MD, MPH – Trưởng Khoa Tim mạch Can thiệp, Bộ môn Tim mạch, Trung tâm Y tế Beth Deaconess Israel
Bảng chú giải thuật ngữ Anh Pháp Việt về Liệu Pháp Tiêu Sợi Huyết
| STT | Thuật ngữ tiếng Anh | Phiên âm | Tiếng Pháp | Nghĩa Tiếng Việt |
|---|---|---|---|---|
| 1 | Fibrinolytic therapy | /faɪˌbrɪn.əˈlɪt.ɪk ˈθer.ə.pi/ | Thérapie fibrinolytique | Liệu pháp tiêu sợi huyết |
| 2 | Acute ischemic stroke | /əˈkjuːt ɪsˈkiː.mɪk ˈstrəʊk/ | Accident vasculaire cérébral ischémique aigu | Đột quỵ thiếu máu cục bộ cấp tính |
| 3 | Thrombolytic therapy | /θrɒm.bəˈlɪt.ɪk ˈθer.ə.pi/ | Thérapie thrombolytique | Liệu pháp tiêu huyết khối |
| 4 | Neurologist | /nʊˈrɒl.ə.dʒɪst/ | Neurologue | Bác sĩ thần kinh |
| 5 | Stroke team | /strəʊk tiːm/ | Équipe spécialisée en AVC | Đội ngũ chuyên về đột quỵ |
| 6 | Functional outcome | /ˈfʌŋk.ʃən.əl ˈaʊt.kʌm/ | Résultat fonctionnel | Kết quả chức năng |
| 7 | Mortality | /mɔːˈtæl.ə.ti/ | Mortalité | Tỷ lệ tử vong |
| 8 | Mechanical thrombectomy | /mɪˈkæn.ɪ.kəl θrɒmˈbek.tə.mi/ | Thrombectomie mécanique | Lấy huyết khối cơ học |
| 9 | Neurologic deficit | /ˌnjʊər.əˈlɒdʒ.ɪk ˈdef.ɪ.sɪt/ | Déficit neurologique | Thiếu hụt thần kinh |
| 10 | Intracranial hemorrhage | /ˌɪn.trəˈkreɪ.ni.əl ˈhem.ər.ɪdʒ/ | Hémorragie intracrânienne | Xuất huyết nội sọ |
| 11 | Blood pressure | /blʌd ˈpreʃ.ər/ | Tension artérielle | Huyết áp |
| 12 | Fresh frozen plasma | /freʃ ˈfrəʊ.zən ˈplæz.mə/ | Plasma frais congelé | Huyết tương tươi đông lạnh |
| 13 | Reperfusion | /ˌriː.pəˈfjuː.ʒən/ | Reperfusion | Tái tưới máu |
| 14 | Thrombotic disease | /θrɒmˈbɒt.ɪk dɪˈziːz/ | Maladie thrombotique | Bệnh huyết khối |
| 15 | Persistent neurologic deficit | /pəˈsɪs.tənt ˌnjʊər.əˈlɒdʒ.ɪk ˈdef.ɪ.sɪt/ | Déficit neurologique persistant | Thiếu hụt thần kinh dai dẳng |
| 16 | Baseline state | /ˈbeɪs.laɪn steɪt/ | État de base | Trạng thái nền |
| 17 | Hypoglycemia | /ˌhaɪ.pəʊ.glaɪˈsiː.mi.ə/ | Hypoglycémie | Hạ đường huyết |
| 18 | Serum glucose | /ˈsɪə.rəm ˈgluː.kəʊs/ | Glucose sérique | Glucose máu |
| 19 | Noncontrast head CT | /nɒnˈkɒn.trɑːst hed ˌsiː ˈtiː/ | Tomodensitométrie cérébrale sans produit de contraste | CT đầu không cản quang |
| 20 | MRI scan | /ˌem ɑːr ˈaɪ skæn/ | IRM | Chụp cộng hưởng từ (MRI) |
| 21 | NIHSS scores | /ˌen aɪ eɪtʃ es ˈes skɔːrz/ | Scores NIHSS | Điểm NIHSS (Thang điểm Đột quỵ của Viện Y tế Quốc gia) |
| 22 | Intra-axial intracranial neoplasm | /ˌɪn.trə ˈæk.si.əl ˌɪn.trəˈkreɪ.ni.əl ˈniː.ə.plæz.əm/ | Néoplasme intracrânien intra-axial | U não nội trục |
| 23 | Gastrointestinal hemorrhage | /ˌgæs.trəʊ.ɪnˈtes.tɪ.nəl ˈhem.ər.ɪdʒ/ | Hémorragie gastro-intestinale | Xuất huyết tiêu hóa |
| 24 | Subarachnoid hemorrhage | /ˌsʌb.əˈræk.nɔɪd ˈhem.ər.ɪdʒ/ | Hémorragie sous-arachnoïdienne | Xuất huyết dưới nhện |
| 25 | Active internal hemorrhage | /ˈæk.tɪv ɪnˈtɜː.nəl ˈhem.ər.ɪdʒ/ | Hémorragie interne active | Xuất huyết nội tạng đang hoạt động |
| 26 | Aortic dissection | /eɪˈɔːr.tɪk dɪˈsek.ʃən/ | Dissection aortique | Phình tách động mạch chủ |
| 27 | Acute bleeding diathesis | /əˈkjuːt ˈbliː.dɪŋ daɪˈæθ.ə.sɪs/ | Diathèse hémorragique aiguë | Chứng rối loạn đông máu cấp tính |
| 28 | Platelet count | /ˈpleɪt.lət kaʊnt/ | Numération plaquettaire | Số lượng tiểu cầu |
| 29 | Anticoagulant | /ˌæn.ti.kəʊˈæg.jʊ.lənt/ | Anticoagulant | Thuốc chống đông |
| 30 | INR (International Normalized Ratio) | /ˌaɪ en ˈɑːr/ | INR (Rapport international normalisé) | INR (Tỷ lệ chuẩn hóa quốc tế) |
| 31 | Prothrombin time | /prəʊˈθrɒm.bɪn taɪm/ | Temps de prothrombine | Thời gian prothrombin |
| 32 | Activated partial thromboplastin time | /ˈæk.tɪ.veɪ.tɪd ˈpɑː.ʃəl θrɒmˈbəʊ.plæs.tɪn taɪm/ | Temps de thromboplastine partielle activée | Thời gian thromboplastin từng phần hoạt hóa |
| 33 | Direct thrombin inhibitor | /daɪˈrekt ˈθrɒm.bɪn ɪnˈhɪb.ɪ.tər/ | Inhibiteur direct de la thrombine | Chất ức chế thrombin trực tiếp |
| 34 | Direct factor Xa inhibitor | /daɪˈrekt ˈfæk.tər ten ˈeɪ ɪnˈhɪb.ɪ.tər/ | Inhibiteur direct du facteur Xa | Chất ức chế yếu tố Xa trực tiếp |
| 35 | Emergency brain imaging | /ɪˈmɜː.dʒən.si breɪn ˈɪm.ɪ.dʒɪŋ/ | Imagerie cérébrale d’urgence | Chụp hình ảnh não khẩn cấp |
| 36 | Emergency department | /ɪˈmɜː.dʒən.si dɪˈpɑːt.mənt/ | Service des urgences | Khoa cấp cứu |
| 37 | Door to needle time | /dɔːr tə ˈniː.dəl taɪm/ | Délai porte-aiguille | Thời gian từ cửa đến kim |
| 38 | Dedicated IV access | /ˈded.ɪ.keɪ.tɪd ˌaɪ ˈviː ˈæk.ses/ | Accès IV dédié | Đường truyền tĩnh mạch chuyên dụng |
| 39 | Hypotension | /ˌhaɪ.pəʊˈten.ʃən/ | Hypotension | Hạ huyết áp |
| 40 | Hypovolemia | /ˌhaɪ.pəʊ.vəˈliː.mi.ə/ | Hypovolémie | Giảm thể tích tuần hoàn |
| 41 | Organ perfusion | /ˈɔː.gən pəˈfjuː.ʒən/ | Perfusion des organes | Tưới máu các cơ quan |
| 42 | Systolic blood pressure | /sɪˈstɒl.ɪk blʌd ˈpreʃ.ər/ | Pression artérielle systolique | Huyết áp tâm thu |
| 43 | Diastolic blood pressure | /ˌdaɪ.əˈstɒl.ɪk blʌd ˈpreʃ.ər/ | Pression artérielle diastolique | Huyết áp tâm trương |
| 44 | Labetalol | /ləˈbet.ə.lɒl/ | Labétalol | Labetalol |
| 45 | Nicardipine | /naɪˈkɑːr.dɪ.piːn/ | Nicardipine | Nicardipine |
| 46 | Clevidipine | /klɪˈvɪd.ɪ.piːn/ | Clévidipine | Clevidipine |
| 47 | Hydralazine | /haɪˈdræl.ə.ziːn/ | Hydralazine | Hydralazine |
| 48 | Alteplase | /ˈæl.tɪ.pleɪz/ | Altéplase | Alteplase |
| 49 | IV bolus | /ˌaɪ ˈviː ˈbəʊ.ləs/ | Bolus IV | Bolus tĩnh mạch |
| 50 | Diffusion-weighted MRI | /dɪˈfjuː.ʒən ˈweɪ.tɪd ˌem ɑːr ˈaɪ/ | IRM pondérée en diffusion | MRI khuếch tán |
| 51 | Fluid-attenuated inversion recovery sequence | /ˈfluː.ɪd əˈten.ju.eɪ.tɪd ɪnˈvɜː.ʒən rɪˈkʌv.ər.i ˈsiː.kwəns/ | Séquence FLAIR | Trình tự FLAIR (khôi phục đảo ngược làm suy giảm dịch) |
| 52 | Middle cerebral artery | /ˈmɪd.əl ˈser.ə.brəl ˈɑː.tər.i/ | Artère cérébrale moyenne | Động mạch não giữa |
| 53 | Tenecteplase | /təˈnek.tə.pleɪz/ | Ténectéplase | Tenecteplase |
| 54 | Off-label indication | /ɒf ˈleɪ.bəl ˌɪn.dɪˈkeɪ.ʃən/ | Indication hors AMM | Chỉ định ngoài nhãn |
| 55 | Angioedema | /ˌæn.dʒi.əʊɪˈdiː.mə/ | Angiœdème | Phù mạch |
| 56 | Angiotensin-converting enzyme inhibitors | /ˌæn.dʒi.əˈten.sɪn kənˈvɜː.tɪŋ ˈen.zaɪm ɪnˈhɪb.ɪ.təz/ | Inhibiteurs de l’enzyme de conversion de l’angiotensine | Thuốc ức chế enzyme chuyển đổi angiotensin |
| 57 | Carotid artery | /kəˈrɒt.ɪd ˈɑː.tər.i/ | Artère carotide | Động mạch cảnh |
| 58 | Distal middle cerebral artery | /ˈdɪs.təl ˈmɪd.əl ˈser.ə.brəl ˈɑː.tər.i/ | Artère cérébrale moyenne distale | Động mạch não giữa xa |
| 59 | Uterine bleeding | /ˈjuː.tər.aɪn ˈbliː.dɪŋ/ | Saignement utérin | Chảy máu tử cung |
| 60 | Intensive care | /ɪnˈten.sɪv keər/ | Soins intensifs | Chăm sóc tích cực |
| 61 | Warfarin | /ˈwɔː.fər.ɪn/ | Warfarine | Warfarin |
| 62 | Antiplatelet agents | /ˌæn.tiˈpleɪt.lət ˈeɪ.dʒənts/ | Agents antiplaquettaires | Thuốc kháng tiểu cầu |
| 63 | Direct oral anticoagulants | /daɪˈrekt ˈɔː.rəl ˌæn.ti.kəʊˈæg.jʊ.lənts/ | Anticoagulants oraux directs | Thuốc chống đông đường uống trực tiếp |
| 64 | Arterial line | /ɑːˈtɪə.ri.əl laɪn/ | Ligne artérielle | Đường động mạch |
| 65 | Foley catheter | /ˈfəʊ.li ˈkæθ.ɪ.tər/ | Sonde de Foley | Ống thông Foley |
| 66 | Nasogastric tubes | /ˌneɪ.zəʊˈgæs.trɪk tjuːbz/ | Sondes nasogastriques | Ống thông mũi-dạ dày |
| 67 | Clinical diagnosis | /ˈklɪn.ɪ.kəl ˌdaɪ.əgˈnəʊ.sɪs/ | Diagnostic clinique | Chẩn đoán lâm sàng |
| 68 | Symptom onset | /ˈsɪmp.təm ˈɒn.set/ | Apparition des symptômes | Khởi phát triệu chứng |
| 69 | Stroke symptoms | /strəʊk ˈsɪmp.təmz/ | Symptômes d’AVC | Triệu chứng đột quỵ |
| 70 | Mild nondisabling stroke | /maɪld nɒn.dɪsˈeɪ.blɪŋ strəʊk/ | AVC léger non invalidant | Đột quỵ nhẹ không gây tàn tật |
| 71 | Severe head trauma | /sɪˈvɪər hed ˈtrɔː.mə/ | Traumatisme crânien sévère | Chấn thương đầu nghiêm trọng |
| 72 | Intraspinal surgery | /ˌɪn.trəˈspaɪ.nəl ˈsɜː.dʒər.i/ | Chirurgie intraspinale | Phẫu thuật trong cột sống |
| 73 | Bleeding complication | /ˈbliː.dɪŋ ˌkɒm.plɪˈkeɪ.ʃən/ | Complication hémorragique | Biến chứng chảy máu |
| 74 | Blood flow | /blʌd fləʊ/ | Flux sanguin | Lưu lượng máu |
| 75 | Consultation | /ˌkɒn.səlˈteɪ.ʃən/ | Consultation | Tham khảo ý kiến |
| 76 | Management | /ˈmæn.ɪdʒ.mənt/ | Prise en charge | Quản lý |
| 77 | Blood glucose measurement | /blʌd ˈgluː.kəʊs ˈmeʒ.ə.mənt/ | Mesure de la glycémie | Đo lường glucose máu |
| 78 | Target blood pressure | /ˈtɑː.gɪt blʌd ˈpreʃ.ər/ | Pression artérielle cible | Huyết áp mục tiêu |
| 79 | Maximum dose | /ˈmæk.sɪ.məm dəʊs/ | Dose maximale | Liều tối đa |
| 80 | Lesion | /ˈliː.ʒən/ | Lésion | Tổn thương |
| 81 | Minor neurologic impairment | /ˈmaɪ.nər ˌnjʊər.əˈlɒdʒ.ɪk ɪmˈpeə.mənt/ | Déficit neurologique mineur | Suy giảm thần kinh nhẹ |
| 82 | Major intracranial occlusion | /ˈmeɪ.dʒər ˌɪn.trəˈkreɪ.ni.əl əˈkluː.ʒən/ | Occlusion intracrânienne majeure | Tắc nghẽn nội sọ lớn |
| 83 | Safety profile | /ˈseɪf.ti ˈprəʊ.faɪl/ | Profil de sécurité | Hồ sơ an toàn |
| 84 | Efficacy | /ˈef.ɪ.kə.si/ | Efficacité | Hiệu quả |
| 85 | All-cause mortality | /ɔːl kɔːz mɔːˈtæl.ə.ti/ | Mortalité toutes causes confondues | Tỷ lệ tử vong do mọi nguyên nhân |
| 86 | Discharge | /dɪsˈtʃɑːdʒ/ | Sortie | Xuất viện |
| 87 | Rehabilitation facility | /ˌriː.əˌbɪl.ɪˈteɪ.ʃən fəˈsɪl.ə.ti/ | Centre de réadaptation | Cơ sở phục hồi chức năng |
| 88 | Special considerations | /ˈspeʃ.əl kənˌsɪd.ərˈeɪ.ʃənz/ | Considérations particulières | Cân nhắc đặc biệt |
| 89 | Clot location | /klɒt ləʊˈkeɪ.ʃən/ | Localisation du caillot | Vị trí cục máu đông |
| 90 | Pregnancy | /ˈpreg.nən.si/ | Grossesse | Thai kỳ |
| 91 | Anticipated benefits | /ænˈtɪs.ɪ.peɪ.tɪd ˈben.ɪ.fɪts/ | Bénéfices anticipés | Lợi ích dự kiến |
| 92 | Moderate stroke | /ˈmɒd.ər.ət strəʊk/ | AVC modéré | Đột quỵ vừa |
| 93 | Severe stroke | /sɪˈvɪər strəʊk/ | AVC sévère | Đột quỵ nặng |
| 94 | Monitoring | /ˈmɒn.ɪ.tər.ɪŋ/ | Surveillance | Giám sát |
| 95 | Neurologic assessment | /ˌnjʊər.əˈlɒdʒ.ɪk əˈses.mənt/ | Évaluation neurologique | Đánh giá thần kinh |
| 96 | Follow-up head CT | /ˈfɒl.əʊ ʌp hed ˌsiː ˈtiː/ | TDM de contrôle | CT đầu theo dõi |
| 97 | Referral | /rɪˈfɜː.rəl/ | Orientation | Giới thiệu |
| 98 | Progressing neurologic deficits | /prəˈgres.ɪŋ ˌnjʊər.əˈlɒdʒ.ɪk ˈdef.ɪ.sɪts/ | Déficits neurologiques progressifs | Thiếu hụt thần kinh đang tiến triển |
| 99 | Hemodynamically unstable | /ˌhiː.məʊ.daɪˈnæm.ɪ.kli ʌnˈsteɪ.bəl/ | Hémodynamiquement instable | Không ổn định về huyết động |
| 100 | Transfusion of blood products | /trænsˈfjuː.ʒən əv blʌd ˈprɒd.ʌkts/ | Transfusion de produits sanguins | Truyền các sản phẩm máu |
Tài liệu tham khảo
- Powers WJ et al. Guidelines for the early management of patients with acute ischemic stroke: 2019 update to the 2018 guidelines for the early management of acute ischemic stroke: a guideline for healthcare professionals from the American Heart Association/American Stroke Association. Stroke. 2019;50:e344-e418.
- Hacke W et al. Thrombolysis with alteplase 3 to 4.5 hours after acute ischemic stroke. N Engl J Med. 2008;359:1317-1329.
- Emberson J et al. Effect of treatment delay, age, and stroke severity on the effects of intravenous thrombolysis with alteplase for acute ischaemic stroke: a meta-analysis of individual patient data from randomised trials. Lancet. 2014;384:1929-1935.
- Campbell BCV et al. Effect of intravenous tenecteplase dose on cerebral reperfusion before thrombectomy in patients with large vessel occlusion ischemic stroke: the EXTEND-IA TNK part 2 randomized clinical trial. JAMA. 2020;323:1257-1265.
- Mitchell PJ et al. Endovascular thrombectomy versus standard bridging thrombolytic with endovascular thrombectomy within 4.5 h of stroke onset: an open-label, blinded-endpoint, randomised non-inferiority trial. Lancet. 2022;400:116-125.
- National Institute of Neurological Disorders and Stroke rt-PA Stroke Study Group. Tissue plasminogen activator for acute ischemic stroke. N Engl J Med. 1995;333:1581-1587.
- Hill MD et al. Thrombolysis for acute ischemic stroke: results of the Canadian Alteplase for Stroke Effectiveness Study. CMAJ. 2005;172:1307-1312.
- Hurford R et al. Incidence, predictors and clinical characteristics of orolingual angio-oedema complicating thrombolysis with tissue plasminogen activator for ischaemic stroke. J Neurol Neurosurg Psychiatry. 2015;86:520-523.
- Myslimi F et al. Orolingual angioedema during or after thrombolysis for cerebral ischemia. Stroke. 2016;47:1825-1830.
- Zhong CS et al. Routine use of tenecteplase for thrombolysis in acute ischemic stroke. Stroke. 2021;52:1087-1090.
- Man S et al. Association between thrombolytic door-to-needle time and 1-year mortality and readmission in patients with acute ischemic stroke. JAMA. 2020;323:2170-2184.
- Saver JL et al. Time to treatment with intravenous tissue plasminogen activator and outcome from acute ischemic stroke. JAMA. 2013;309:2480-2488.
- Berkhemer OA et al. A randomized trial of intraarterial treatment for acute ischemic stroke. N Engl J Med. 2015;372:11-20.
- Menon BK et al. Association of clinical, imaging, and thrombus characteristics with recanalization of visible intracranial occlusion in patients with acute ischemic stroke. JAMA. 2018;320:1017-1026.
- Wolpert SM et al. Neuroradiologic evaluation of patients with acute stroke treated with recombinant tissue plasminogen activator. The rt-PA Acute Stroke Study Group. AJNR Am J Neuroradiol. 1993;14:3-13.
- Suarez JI et al. Predictors of clinical improvement, angiographic recanalization, and intracranial hemorrhage after intra-arterial thrombolysis for acute ischemic stroke. Stroke. 1999;30:2094-2100.
- Linfante I et al. Clinical and vascular outcome in internal carotid artery versus middle cerebral artery occlusions after intravenous tissue plasminogen activator. Stroke. 2002;33:2066-2071.
- Aiyagari V et al. Hourly blood pressure monitoring after intravenous tissue plasminogen activator for ischemic stroke: does everyone need it? Stroke. 2004;35:2326-2330.
- Lees KR et al. Time to treatment with intravenous alteplase and outcome in stroke: an updated pooled analysis of ECASS, ATLANTIS, NINDS, and EPITHET trials. Lancet. 2010;375:1695-1703.
- Wardlaw JM et al. Recombinant tissue plasminogen activator for acute ischaemic stroke: an updated systematic review and meta-analysis. Lancet. 2012;379:2364-2372.

BÌNH LUẬN