Phần 1. kháng sinh dự phòng chu phẫu trong tiết niệu
Giới thiệu
Mục đích của kháng sinh dự phòng trong phẫu thuật tiết niệu là để giảm số lượng của vi khuẩn trong phẫu trường tại thời điểm phẫu thuật để ngăn ngừa các biến chứng nhiễm khuẩn sinh ra từ các thủ thuật chẩn đoán và điều trị. Tuy nhiên, bằng chứng cho sự lựa chọn kháng sinh và phác đồ dự phòng tốt nhất là khá hạn chế (Bảng 1).
Phân loại bệnh nhân trước phẫu thuật dựa vào:
Tình trạng sức khỏe tổng quát dựa theo thang điểm của Hiệp hội Gây mê Hoa Kỳ (ASA) từ P1 đến P5
Các yếu tố nguy cơ chung như tuổi già, đái tháo đường, suy giảm miễn dịch, suy dinh dưỡng, béo phì.
Các yếu tố nguy cơ nội sinh hoặc ngoại lai như: có tiền sử nhiễm khuẩn đường tiết niệu hoặc nhiễm khuẩn hệ niệu dục, đặt thông niệu đạo bàng quang lưu, gánh nặng vi khuẩn, các can thiệp trước đó, yếu tố di truyền.
Loại phẫu thuật và gánh nặng nhiễm khuẩn của phẫu trường.
Mức độ xâm lấn của phẫu thuật, thời gian mổ và các khía cạnh kỹ thuật.
Chỉ Sinh thiết tuyến tiền liệt qua trực tràng (LE: 1b, GR: A) và Cắt đốt nội soi tuyến tiền liệt qua ngả niệu đạo (LE: 1a, GR: A) là được ghi nhận nhiều. Không có bằng chứng cho thấy lợi ích của việc dùng kháng sinh dự phòng trong thủ thuật nội soi bàng quang niệu quản đơn giản và trong tán sỏi ngoài cơ thể. Tuy nhiên, kháng sinh dự phòng được khuyến cáo trong các thủ thuật phức tạp và ở những bệnh nhân có các yếu tố nguy cơ được xác định. Kháng sinh dự phòng không được khuyến cáo trong các phẫu thuật sạch, nhưng 1 liều hoặc 1 ngày dùng kháng sinh được khuyến cáo trong các phẫu thuật sạch nhiễm (các phẫu thuật đi vào đường niệu hoặc có làm tổn thương niệu mạc). Trong các phẫu thuật nhiễm thì kháng sinh dự phòng thay đổi tùy thuộc vào loại phẫu thuật, mức độ dây nhiễm vào vùng mổ và độ khó của cuộc mổ.
Cấy nước tiểu được khuyến cáo thực hiện trước khi tiến hành phẫu thuật và phải kiểm soát trước mổ tình trạng khuẩn niệu (LE: 1b, GR A). Kháng sinh dự phòng được sử dụng với 1 liều duy nhất hoặc dùng trong 1 giai đoạn ngắn bằng đường uống hoặc đường tiêm.
Đường dùng được khuyến cáo phụ thuộc vào loại phẫu thuật và đặc điểm bệnh nhân. Đường uống đòi hỏi các loại thuốc có sinh khả dụng tốt. Trong trường hợp dẫn lưu kín liên tục nước tiểu, không khuyến cáo dùng kéo dài kháng sinh dự phòng trong thời gian chu phẫu. Nhiều kháng sinh phù hợp với kháng sinh dự phòng chu phẫu, ví dụ: co-trimoxazole, cephalosporin thế hệ 2, aminopenicillins cộng với một chất ức chế beta-lactam, và aminoglycosides. Tuy nhiên, các kháng sinh phổ rộng hơn như fluoroquinolones và nhóm carbapenem không nên được sử dụng hoặc chỉ được sử dụng cẩn trọng trong một số trường hợp được lựa chọn kỹ càng. Điều này cũng tương tự khi sử dụng Vancomycin. Việc sử dụng kháng sinh nên được dựa trên hiểu biết về đặc điểm của bệnh nguyên của địa phương và mô hình tính nhạy cảm của kháng sinh. Tốt nhất là thực hành giám sát và thống kê các biến chứng nhiễm khuẩn.
Bảng 1: Tóm tắt các mức độ chứng cứ (LE) và cấp độ khuyến cáo (GR) của kháng sinh dự phòng chu phẫu trong các thủ thuật Tiết niệu cơ bản.
| Thủ thuật | LE | GR | Ghi chú | Kháng sinh dự phòng |
| Các thủ thuật chẩn đoán | ||||
| Nội soi bàng quang | 1b | A | Tần suất nhiễm khuẩn thấp. Đánh giá các yếu tố nguy cơ nhiễm khuẩn cho từng cá nhân (Vd: khuẩn niệu, tiền sử nhiễm khuẩn đường tiết niệu có sốt) | Không |
| XN Niệu động học | 1a | A | Tần suất nhiễm khuẩn thấp. Đánh giá các yếu tố nguy cơ nhiễm khuẩn cho từng cá nhân (tương tự nội soi bàng quang) | Không |
| Sinh thiết tuyến tiền liệt bằng lõi kim qua trực tràng | 1b | A | Nguy cơ nhiễm khuẩn cao. Đánh giá cẩn thận các yếu tố nguy cơ, bao gồm cả khả năng mang các chủng vi khuẩn kháng thuốc (Vd: kháng Fluoroquinolone) | Có |
| Thủ thuật | LE | GR | Ghi chú | Kháng sinh dự phòng |
| Nội soi niệu quản chẩn đoán | 4 | C | Hiện không có nghiên cứu nào | Tùy chọn |
| Các thủ thuật điều trị tiết niệu thông thường | ||||
| Đốt điện bướu bàng quang nhỏ. | 2b | C | Tương tự Nội soi bàng quang | Không |
| Nội soi niệu đạo cắt bướu bàng quang (TUR-BT) | 2b | C | Ít dữ liệu. Không liên quan đến các yếu của khối u(kích thước, nhiều bướu hay bướu hoại tử) | Tùy chọn |
| Nội soi niệu đạo cắt bướu tuyến tiền liệt | 1a | A | Nguy cơ cao nhiễm khuẩn có sốt và nhiễm khuẩn huyết. Phải kiểm soát khuẩn niệu / nhiễm khuẩn đường tiết niệu và các yếu tố nguy cơ khác trước phẫu thuật | Có |
| Tán sỏi ngoài cơ thể (tiêu chuẩn, không có khuẩn niệu, không có ống thông và bệnh nhân khỏe mạnh) | 1a | A | Tần suất nhiễm khuẩn thấp | Không |
| Tán sỏi ngoài cơ thể khi có các nguy cơ nhiễm khuẩn | 1a | A | Tăng nguy cơ nhiễm khuẩn. Phải kiểm soát khuẩn niệu và các yếu tố nguy cơ | Có |
| Thủ thuật | LE | GR | Ghi chú | Kháng sinh dự phòng |
| Nội soi niệu quản tán sỏi | 2b | B (A) | Tần suất nhiễm khuẩn thấp nhưng thay đổi tùy theo vị trí sỏi (vd sỏi kẹt niệu quản đoạn gần). Phải kiểm soát khuẩn niệu và các yếu tố nguy cơ | Tùy chọn, tùy thuộc vào mức độ khó của thủ thuật / vị trí sỏi |
| Lấy sỏi thận qua da và lấy sỏi thận
ngược chiều |
1b | A | Nguy cơ cao nhiễm khuẩn có sốt và nhiễm khuẩn huyết | Có |
| Các phẫu thuật mổ mở và / hoặc nội soi ổ bụng thông thường | ||||
| Phẫu thuật sạch (không cắt mở hoặc xâm phạm vào đường niệu) | ||||
| Cắt thận | 3 | C | Nhiễm khuẩn vết mổ hoặc vùng mổ ít được ghi nhận. Nhiễm khuẩn đường tiết niệu /khuẩn niệu thứ phát liên quan đến ống thông hậu phẫu | Không |
| Phẫu thuật bìu, thắt ống dẫn tinh, cột tĩnh mạch
tinh |
3 | C | Các dữ liệu còn nhiều mâu thuẫn | Không |
| Cấy ghép các bộ phận giả | 3 | B | Các dữ liệu ghi nhận còn giới hạn | Có |
| Phẫu thuật sạch nhiễm (cắt mở hoặc xâm phạm vào đường niệu) | ||||
| Cắt thận – niệu quản | 3 | B | Các dữ liệu ghi nhận còn ít
Kiểm soát khuẩn niệu và các yếu tố nguy cơ khác trước phẫu thuật |
Có
|
| Thủ thuật | LE | GR | Ghi chú | Kháng sinh dự phòng |
| Nhiễm khuẩn/khuẩn niệu liên quan đến ống thông hậu phẫu thứ phát | ||||
| Cắt tuyến tiền liệt toàn phần (tận gốc) | 2a | Có | ||
| Phẫu thuật tạo hình khúc nối bể thận – niệu quản | 4 | C | Có | |
| Cắt bàng quang bán phần | 3 | Có | ||
| Phẫu thuật sạch nhiễm / nhiễm (mở đoạn ruột, chuyển lưu nước tiểu) | ||||
| Cắt bỏ bàng quang có chuyển lưu nước tiểu | 2a | B | Nguy cơ nhiễm khuẩn cao | Có |
Hướng dẫn điều trị nhiễm khuẩn đường tiết niệu đưa ra định hướng phân loại cho từng loại thủ thuật tiết niệu có liên quan đến mức độ nhiễm khuẩn của vùng phẫu thuật để hỗ trợ cho việc dùng kháng sinh dự phòng khi thiếu các bằng chứng y học.
Mục tiêu của kháng sinh dự phòng chu phẫu
Kháng sinh dự phòng và kháng sinh điều trị là hai vấn đề riêng biệt. Kháng sinh dự phòng nhắm đến mục tiêu ngăn ngừa nhiễm khuẩn liên quan chăm sóc y tế sinh ra từ các thủ thuật chẩn đoán hoặc điều trị. Kháng sinh dự phòng chỉ là một trong các biện pháp dự phòng nhiễm khuẩn và không thể thay thế được việc giữ vệ sinh và kỹ thuật mổ tốt. Ngược lại, kháng sinh điều trị nhằm điều trị một trường hợp nhiễm khuẩn được chứng minh hoặc nghi ngờ trên lâm sàng.
Bảng 2: các nhóm nhiễm khuẩn liên quan đến chăm sóc y tế trong tiết niệu
| Vị trí nhiễm khuẩn | Nhẹ | Nặng |
| Nhiễm khuẩn vết thương rạch da/ vùng mổ (SSI) | Nhiễm khuẩn vết thương nông | Nhiễm khuẩn vết thương sâu Bung vết mổ (hở thành bụng)
Apxe sâu trong ổ bụng hoặc áp xe vùng mổ. |
| Nhiễm khuẩn đường tiết niệu hoặc nhiễm khuẩn cơ quan
Bao gồm nhiễm khuẩn đường tiết niệu liên quan đến ống thông |
Khuẩn niệu không triệu chứng
Nhiễm khuẩn đường tiết niệu dưới có triệu chứng (viêm bàng quang) |
Nhiễm khuẩn đường tiết niệu có sốt
Viêm bể thận Áp xe thận Áp xe quanh thận |
| Máu | Nhiễm khuẩn huyết không không có dấu hiệu đáp ứng viêm toàn thân | Nhiễm khuẩn huyết có dấu hiệu đáp ứng viêm toàn thân (SIRS) |
| Nhiễm khuẩn hệ sinh dục nam | Viêm mào tinh (tinh hoàn) | Viêm tuyến tiền liệt cấp do vi khuẩn (Typ 1) |
| Các nơi khác | Thuyên tắc do nhiễm khuẩn huyết Viêm phổi
Nhiễm khuẩn xương thứ phát |
Mục tiêu của kháng sinh dự phòng trong phẫu thuật tiết niệu là các biến chứng nhiễm khuẩn được trình bày trong Bảng 2 khi liên quan trực tiếp đến phẫu thuật. Điều này có thể được mở rộng cho các trường hợp khuẩn niệu không triệu chứng và nhiễm khuẩn vết thương nhẹ. Khuẩn niệu không triệu chứng sau cắt đốt nội soi bướu lành tuyến tiền liệt qua ngả niệu đạo hoặc các thủ thuật nội soi niệu khác có thể biến mất tự nhiên và thường không có ý nghĩa lâm sàng.
Các yếu tố nguy cơ
Các yếu tố nguy cơ rất quan trọng trong việc đánh giá bệnh nhân trước phẫu thuật.
Sức khỏe chung của bệnh nhân được xác định bởi điểm số ASA P1P5;
Các yếu tố nguy cơ chung như tuổi già, đái tháo đường, suy giảm miễn dịch, suy dinh dưỡng, béo phì;
Các yếu tố nguy cơ nội sinh hoặc ngoại sinh như tiền sử nhiễm khuẩn đường tiết niệu hoặc nhiễm khuẩn niệu sinh dục, ống thông tiểu, gánh nặng vi khuẩn, các thủ thuật niệu trước đó, yếu tố di truyền;
Loại phẫu thuật và phẫu trường bị nhiễm khuẩn;
Mức độ xâm lấn, thời gian và các khía cạnh kỹ thuật của phẫu thuật.
Cách phân loại truyền thống của phẫu thuật theo Cruse và Foord thành phẫu thuật sạch, sạch nhiễm, nhiễm, và nhiễm khuẩn / bẩn, áp dụng đối với mổ mở chứ không dành cho các can thiệp nội soi niệu. Các Hướng dẫn điều trị hiện nay xem các thủ thuật đi vào đường tiết niệu và làm tổn thương niệu mạc là phẫu thuật sạch nhiễm vì tổng phân tích nước tiểu không phải luôn luôn là yếu tố dự báo có nhiễm khuẩn và đường niệu dưới hay bị ngoại nhiễm bởi các vi khuẩn, ngay cả khi nước tiểu vô trùng. Ngoài ra, tình trạng khuẩn niệu không triệu chứng, được thể hiện qua cấy nước tiểu trước mổ, là dấu hiệu cho thấy một mức độ nhiễm khuẩn (Bảng 5)
Bảng 3: các yếu tố nguy cơ trong các biến chứng nhiễm khuẩn
| Yếu tố nguy cơ tổng quát | Các yếu tố nguy cơ đặc biệt làm tăng lượng vi khuẩn |
| Tuổi già | Nằm viện dài ngày trước khi phẫu thuật hoặc lần nhập viện gần đây |
| Suy dinh dưỡng | Tiền sử nhiễm khuẩn niệu sinh dục tái phát |
| Suy giảm miễn dịch | Các phẫu thuật liên quan đến đoạn ruột |
| Đái tháo đường | Ngoại nhiễm vi khuẩn |
| Hút thuốc | Dẫn lưu dài ngày |
| Yếu tố nguy cơ tổng quát | Các yếu tố nguy cơ đặc biệt làm tăng lượng vi khuẩn |
| Béo phì | Bế tắc đường tiểu |
| Đồng nhiễm khuẩn cùng với 1 cơ quan khác | Sỏi niệu |
| Thiếu sự kiểm soát các yếu tố nguy cơ |
Nguy cơ lây nhiễm thay đổi tùy từng loại can thiệp. Chỉ định can thiệp rộng rãi và các tiến bộ hiện nay trong các phẫu thuật ít xâm hại đã gây khó khăn trong việc đưa ra các khuyến cáo rõ ràng. Hơn nữa, lượng vi khuẩn, thời gian và khó khăn gặp phải trong phẫu thuật, kỹ năng của phẫu thuật viên và mức độ chảy máu chu phẫu cũng có thể ảnh hưởng đến nguy cơ nhiễm khuẩn. Trong phẫu thuật tiết niệu, các yếu tố nguy cơ tổng quát của bệnh nhân và nguy cơ tiết niệu phải được kiểm soát (tình trạng khuẩn niệu, bế tắc đường tiểu, …).
Nguyên lý của kháng sinh dự phòng
Kháng sinh dự phòng nhằm mục đích bảo vệ bệnh nhân mà không phải trả giá bằng việc gia tăng tính đề kháng kháng sinh của vi khuẩn. Tuy nhiên, có bằng chứng cho thấy việc sử dụng kháng sinh dự phòng tốt có thể làm giảm tổng mức sử dụng kháng sinh. Cần cá thể hóa kháng sinh dự phòng cho từng bệnh nhân với các yếu tố nguy cơ khác nhau. Cần cấy nước tiểu trước mổ. Tuy nhiên, kháng sinh không thể thay thế các biện pháp phòng ngừa nhiễm khuẩn khác.
Thời gian
Mặc dù các Hướng dẫn điều trị dựa vào các nghiên cứu vết rạch da, phẫu thuật sạch nhiễm hay nhiễm trên các phẫu thuật tiêu hóa, nhưng những nguyên lý này có thể áp dụng trên phẫu thuật tiết niệu. Thời gian tối ưu cho kháng sinh dự phòng là 1-2 h trước khi can thiệp. Một số nghiên cứu về phẫu thuật đường ruột cho thấy kết quả kéo dài lên tới 3h sau khi bắt đầu can thiệp.
Thực tế, kháng sinh đường uống nên được thực hiện khoảng 1 giờ trước can thiệp trong khi kháng sinh đường tĩnh mạch nên được thực hiện khoảng 30 phút trước khi rạch da, ví dụ: thời điểm lúc dẫn mê. Những khoảng thời gian này cho phép các kháng sinh có thể đạt được nồng độ đỉnh vào thời điểm nguy cơ cao nhất của cuộc phẫu thuật, và nồng độ hiệu quả ngay sau đó.
Đường sử dụng kháng sinh
Kháng sinh đường uống có hiệu quả tương đương như đường tĩnh mạch đối với những kháng sinh có sinh khả dụng đủ mạnh. Đây là khuyến cáo tốt cho hầu hết các phẫu thuật khi bệnh nhân có thể uống thuốc 1 giờ trước khi tiến hành mổ. Với các trường hợp khác, kháng sinh đường tĩnh mạch được khuyến cáo. Kháng sinh tưới rửa tại vùng phẫu thuật không được khuyến cáo.
Thời gian dùng kháng sinh
Đối với hầu hết các phẫu thuật, thời gian sử dụng kháng sinh dự phòng không được đề cập và hiếm khi có một phác đồ rõ ràng. Về nguyên tắc, thời gian điều trị kháng sinh dự phòng khi phẫu thuật nên được giảm thiểu, lý tưởng là chỉ với một liều kháng sinh duy nhất chu phẫu. Chỉ nên kéo dài kháng sinh dự phòng khi có các yếu tố nguy cơ rõ ràng.
Lựa chọn kháng sinh
Không có khuyến cáo rõ ràng nào được đưa ra, vì có những khác biệt đáng kể ở các nước liên quan đến phổ vi khuẩn và tính nhạy cảm với kháng sinh khác nhau. Vì vậy, kiến thức về bệnh sinh của từng khu vực địa lý, tính nhạy cảm và độc lực của vi khuẩn là bắt buộc cho việc thiết lập các hướng dẫn điều trị đối với từng địa phương. Việc xác lập nguyên nhân bệnh sinh chính yếu của từng loại thủ thuật cũng rất cần thiết. Khi chọn lựa một nhóm kháng sinh, việc cần thiết là phải đánh giá yếu tố nguy cơ của từng loại thủ thuật, mức độ nhiễm khuẩn, cơ quan tác dụng và vai trò của hiện tượng viêm khu trú. Nhiều kháng sinh thích hợp cho điều trị dự phòng ngừa nhiễm khuẩn khi phẫu thuật như co-trimoxazole, cephalosporin thế hệ II, aminopenicillins kèm chất ức chế tiết beta lactamase (BLI), aminoglycosides. Kháng sinh phổ rộng hơn như fluoroquinolones, cephalosporin thế hệ III và nhóm carbapenem nên được sử dụng một cách dè dặt và dành cho kháng sinh điều trị. Cách dùng Vancomycin cũng tương tự như vậy.
Các phác đồ kháng sinh dự phòng cho từng loại thủ thuật/phẫu thuật
Không phải tất cả các thủ thuật đều được dùng kháng sinh dự phòng như nhau. Có một sự khác biệt lớn trong mức độ xâm lấn và yếu tố nguy cơ giữa các loại can thiệp. Khuyến cáo dùng kháng sinh dự phòng trong các phẫu thuật tiết niệu chuẩn được tóm tắt trong Bảng 4 và 5.
Kháng sinh dự phòng theo từng loại thủ thuật
Thủ thuật chẩn đoán
Sinh thiết tuyến tiền liệt xuyên trực tràng
Kháng sinh dự phòng trong sinh thiết tuyến tiền liệt bằng lõi kim được khuyến cáo mạnh (LE: 1b, GR: A). Tuy nhiên, các phác đồ lựa chọn vẫn còn tranh cãi. Hầu hết các phác đồ đều có hiệu quả và các nghiên cứu gần đây đề nghị dùng kháng sinh 1 ngày và thậm chí 1 liều duy nhất ở những bệnh nhân nguy cơ thấp (LE: 1b, GR: A). Sự gia tăng đề kháng fluoroquinolone của nhóm vi khuẩn cư ngụ trong phân đã nêu lên vấn đề về khả năng phù hợp của các hướng dẫn điều trị hiện tại. Không có bằng chứng rõ ràng về vấn đề này. Trong một nghiên cứu tổng hợp gần đây, có khuyến cáo những người có nguy cơ chứa chủng kháng fluoroquinolone sẽ được dùng một kháng sinh thay thế dựa vào kết quả của phết trực tràng. Ngoài ra, một số phác đồ chuẩn bị ruột đang được nghiên cứu, mặc dù vẫn chưa được chứng minh là có tác động đáng kể về tỷ lệ lây nhiễm. Bác sĩ Tiết niệu phải cân nhắc giữa sự cần thiết sinh thiết tuyến tiền liệt với những rủi ro liên quan, đánh giá rủi ro của từng cá nhân bao gồm cả nguy cơ có một vi khuẩn kháng thuốc (như ESBL) và cân nhắc làm phết trực tràng trước khi sinh thiết.
Soi bàng quang
Tần suất của biến chứng nhiễm khuẩn sau khi nội soi bàng quang, niệu động học tiêu chuẩn và nội soi niệu quản để chẩn đoán ở những người khỏe mạnh là thấp. Trong 1 nghiên cứu với số lượng lớn về nội soi bàng quang, nguy cơ lây nhiễm thấp và khả năng vi khuẩn kháng thuốc, kháng sinh dự phòng không được khuyến cáo. Tuy nhiên, khuẩn niệu, ống thông tiểu, triệu chứng đường tiết niệu dưới do nguyên nhân thần kinh và tiền sử nhiễm khuẩn niệu sinh dục là những yếu tố nguy cơ cần cân nhắc (LE: 1b, GR: A)
Thủ thuật nội soi niệu điều trị
Cắt đốt nội soi bướu bàng quang ngả niệu đạo (TUR-BT)
Có rất ít bằng chứng cho thấy lợi ích của kháng sinh dự phòng trong TUR-BT. Các nghiên cứu không phân biệt giữa cắt đốt sinh thiết đơn giản (= soi bàng quang) và cắt đốt các khối bướu lớn hoặc nhiều bướu, bướu có hoại tử hay không. Do đó, các Hướng dẫn điều trị hiện nay đề nghị tùy theo loại khối u (Bảng 5) mà lựa chọn kháng sinh dự phòng cho phù hợp (LE: 2b, GR: C).
Cắt đốt nội soi bướu lành tuyến tiền liệt qua ngả niệu đạo (TUR-P)
Cắt đốt nội soi bướu lành tuyến tiền liệt qua ngả niệu đạo là được nghiên cứu nhiều nhất trong phẫu thuật tiết niệu. Ít nhất hai phân tích gộp với số lượng lớn nghiên cứu ngẫu nhiên có đối chứng được kiểm soát, gồm nhiều bệnh nhân, cho thấy một lợi ích rõ rệt của kháng sinh dự phòng với việc giảm nguy nhiễm khuẩn niệu và nhiễm khuẩn huyết lần lượt là 65% và 77% (LE: 1a, GR: A).
Nội soi niệu quản
Các nghiên cứu so sánh có đối chứng được thiết kế tốt về nội soi niệu quản đang còn thiếu. Dùng kháng sinh dự phòng là hợp lý, tuy nhiên cần phân biệt thủ thuật nguy cơ thấp như nội soi niệu quản chẩn đoán hay tán sỏi niệu quản đoạn xa ở những bệnh nhân khỏe mạnh, với những thủ thuật có nguy cơ cao như điều trị sỏi kẹt niệu quản đoạn gần có tắc nghẽn đường tiểu. Do đó, các Hướng dẫn điều trị khuyến cáo việc phân loại dựa theo các mức độ nặng của bệnh, vị trí giải phẫu của sỏi và các yếu tố nguy cơ của bệnh nhân (bảng 5).
Tán sỏi thận qua da
Nguy cơ nhiễm khuẩn của tán sỏi thận qua da rất cao và việc sử dụng kháng sinh dự phòng đã được chứng minh làm giảm đáng kể nguy cơ biến chứng nhiễm khuẩn (LE: 1b, GR: A). Một liều kháng sinh duy nhất cho thấy đủ hiệu quả phòng ngừa nhiễm khuẩn. Nội soi ngược chiều tán sỏi trong thận cũng có những nguy cơ tương tự.
Tán sỏi ngoài cơ thể
Không khuyến cáo dùng kháng sinh dự phòng. Tuy nhiên, kiểm soát khuẩn niệu và kháng sinh dự phòng được khuyến cáo trong trường hợp có đặt stent niệu quản trước đó, do sự gia tăng gánh nặng vi khuẩn (vd: thông niệu đạo, ống mở thận ra da hoặc sỏi nhiễm khuẩn) (LE: 1a-1b, GR: A) (Bảng 5). Hầu hết các nhóm kháng sinh được đánh giá là có hiệu quả, chẳng hạn như fluoroquinolones, chất ức chế beta-lactamase (BLI), cephalosporin, và co-trimoxazole. Cần dùng kháng sinh theo kết quả cấy nước tiểu.
Hiện còn thiếu những nghiên cứu về phẫu thuật nội soi ổ bụng. Tuy nhiên, có vẻ như hợp lý khi sử dụng kháng sinh dự phòng cho phẫu thuật nội soi ổ bụng giống như loại phẫu thuật mổ mở tương ứng (LE: 4, GR: C).
Mổ mở hoặc phẫu thuật nội soi ổ bụng mà không mở ống tiết niệu hay sinh dục (phẫu thuật sạch)
Không có chuẩn sử dụng kháng sinh dự phòng nào được khuyến cáo trong các phẫu thuật sạch.
Mổ mở hoặc phẫu thuật nội soi ổ bụng có mở ống tiết niệu hay sinh dục (phẫu thuật sạch-nhiễm)
Trong trường hợp có mở đường tiết niệu, một liều kháng sinh tiêm duy nhất chu phẫu được khuyến cáo (LE: 3, GR: C). Điều này rất có giá trị đối với các phẫu thuật chuẩn như cắt tuyến tiền liệt tận gốc. Trong mổ mở bóc nhân tăng sinh lành tính tuyến tiền liệt tuyến (adenoma) nguy cơ nhiễm khuẩn hậu phẫu đặc biệt cao (LE: 2b, GR: B).
Phẫu thuật Tiết niệu mở có mở một đoạn ruột (phẫu thuật sạchnhiễm hoặc nhiễm)
Kháng sinh dự phòng được đề nghị, như đối với phẫu thuật sạch nhiễm trong phẫu thuật tổng quát. Một liều hoặc một ngày kháng sinh được khuyến cáo, mặc dù việc phẫu thuật kéo dài và các yếu tố nguy cơ khác có thể đưa đến sử dụng kháng sinh kéo dài hơn, nhưng nên
Dẫn lưu đường tiết niệu hậu phẫu
Nếu có dẫn lưu đường niệu liên tục sau mổ, việc kéo dài kháng sinh dự phòng chu phẫu không được khuyến cáo, trừ trường hợp nghi ngờ có nhiễm khuẩn cần điều trị.
Chỉ nên điều trị khuẩn niệu không triệu chứng sau khi rút bỏ các ống dẫn lưu nước tiểu và nếu xét thấy cần thiết (LE: 3, GR: B)
Cấy các bộ phận giả
Nhiễm khuẩn xảy ra trong phẫu thuật cấy ghép các bộ phận giả (implants) thường nghiêm trọng và phải loại bỏ các bộ phận giả. Đái tháo đường là một yếu tố nguy cơ cụ thể đối với nhiễm khuẩn. Tụ cầu ở trên da thường là nguyên nhân chủ yếu. Kháng sinh sử dụng phải nhắm đến các nhóm vi khuẩn này (LE: 2a, GR: B).
Bảng 4: phân loại vết mổ theo phẫu thuật tiết niệu
Phân loại phẫu thuật tiết niệu liên quan đến các mức độ nhiễm khuẩn của vết mổ
| Mức độ nhiễm của vùng phẫu thuật | Mô tả | Phẫu thuật mở hoặc nội soi ổ bụng trong tiết niệu | Nguyên lý của kháng sinh dự phòng |
| Sạch (I) (1-4%) | Vùng mổ không bị nhiễm | Cắt thận đơn giản | Không |
| Không đi vào đường tiết niệu sinh dục
Không có bằng chứng Viêm Kỹ thuật mổ không gây phá vỡ cấu trúc |
Phẫu thuật bìu chương trình
Thắt ống dẫn tinh Phẫu thuật dãn tĩnh mạch tinh |
||
| Sạch nhiễm (IIA) (không được nghiên cứu nhiều) | Có đi vào đường tiết niệu sinh dục mà không có hoặc có ít trào nước tiểu ra ngoài (kiểm soát được)
Không làm đứt ống dẫn tiểu Kỹ thuật mổ không gây phá vỡ cấu trúc |
Tạo hình khúc nối bể thận – niệu quản
Cắt một phần thận có bướu Cắt tuyến tiền liệt tận gốc Phẫu thuật bàng quang, cắt một phần bàng quang |
1 liều trước (uống) hoặc trong (tiêm tĩnh mạch) phẫu thuật |
| Sạch nhiễm (liên quan đến ruột) (IIB) | Đi vào đường tiêu hóa kà không hoặc rất ít trào dịch tiêu hóa
Kỹ thuật mổ không gây phá vỡ cấu trúc |
Chuyển lưu nước tiểu (ruột non)
Bàng quang thay thế trực vị, ống hồi tràng |
1 liều trước (uống) hoặc trong (tiêm tĩnh mạch) phẫu thuật |
| Nhiễm (IIIA) | Đi vào đường tiết niệu sinh dục và/hoặc ống tiêu hóa, làm trào dịch tiêu hóa, mô viêm
Có khuẩn niệu |
Chuyển lưu nước tiểu (ruột già)
Trào dịch tiêu hóa (từ ruột non và ruột già) Bệnh ống tiêu hóa đồng thời |
Kiểm soát khuẩn niệu trước mổ 1 liều kháng sinh lúc phẫu thuật
Xem xét dùng kháng sinh kéo dài |
| Kỹ thuật mổ gây phá vỡ cấu trúc nhiều
Các vết thương hở mới |
Phẫu thuật chấn thương | ||
| Bẩn (IV) | Có nhiễm khuẩn trước
Thủng tạng Vết thương do chấn thương cũ |
Dẫn lưu apxe. Phẫu thuật chấn thương bẩn lớn. | Điều trị theo tính nhạy kháng sinh của vi khuẩn gây bệnh. |
Bảng 5: Phân loại các thủ thuật nội soi tiết niệu chẩn đoán và điều trị liên quan với mức độ nhiễm ở vùng phẫu thuật
| Mức độ nhiễm vùng phẫu thuật | Khuẩn niệu | Thủ thuật chẩn đoán | TUR-BT và TURP | URS
PNL |
SWL | Nguyên lý dùng kháng sinh dự phòng |
| Sạch (I)* | Không | Soi bàng quang
Xét nghiệm niệu động học |
Đốt bướu bàng quang nhỏ (tương đương nội soi bàng quang) | Nội soi niệu quản chẩn đoán (đơn giản)
Không tiền sử nhiễm khuẩn đường tiết niệu |
Sỏi thận hoặc sỏi niệu quản đơn giản (không bế tắc, không tiền sử nhiễm khuẩn đường tiết niệu) | Không |
| Sạch nhiễm (IIA) | Không | Sinh thiết tuyến tiền liệt xuyên tầng sinh môn | TUR-BT với bướu lớn (Không tiền sử nhiễm khuẩn đường tiết niệu)
TUR-P(không có các yếu tố nguy cơ) Khuẩn niệu được kiểm soát |
Nội soi niệu quản chẩn đoán (đơn giản)
Sỏi không phức tạp (không bế tắc, không đặt stent, sỏi không khảm) Có tiền sử nhiễm khuẩn đường tiết niệu |
Sỏi thận hoặc niệu quản đơn giản, bế tắc mức độ vừa và/hoặc có tiền sử nhiễm khuẩn đường tiết niệu | 1 liều trước (uống) hoặc trong (tiêm tĩnh mạch) phẫu thuật |
| Nhiễm (IIIA) | Có | Sinh thiết tuyến tiền liệt xuyên tầng sinh môn (có tiền sử nhiễm khuẩn đường tiết niệu)
Sinh thiết tuyến tiền liệt xuyên trực tràng |
TUR-BT với bướu hoại tử
Khuẩn niệu TUR-P người đang mang ống thông tiểu hoặc có khuẩn niệu |
Sỏi phức tạp (bế tắc mức độ vừa, sỏi khảm) | Sỏi phức tạp
Có bế tắc Có thông mở thận ra da hoặc thông JJ |
Kiểm soát khuẩn niệu trước phẫu thuật (35 ngày)
1 liều kháng sinh lúc phẫu thuật Xem xét dùng kháng sinh kéo dài |
| Nhiễm khuẩn / Bẩn (IV) | Có | Sinh thiết tuyến tiền liệt ở đàn ông có mang thông tiểu hoặc bị nhiễm khuẩn đường tiết niệu | Dấu hiệu lâm sàng của nhiễm khuẩn đường tiết niệu
Dẫn lưu nếu cần thiết TUR-BT, TUR-P cấp cứu |
Kháng sinh điều trị dựa vào độ nhạy kháng sinh của vi khuẩn | ||
*Mặc dù có đi vào đường tiết niệu hay bàng quang, các thủ thuật tiêu chuẩn, tiến hành thuận lợi và không gây sang chấn, được xem là sạch ở bệnh nhân không có khuẩn niệu hoặc tiền sử nhiễm khuẩn đường tiết niệu sau thủ thuật này; TUR-BT: cắt đốt nội soi bướu bàng quang; TUR-P: cắt đốt nội soi bướu tuyến tiền liệt.
Bảng 6: Các khuyến cáo cho kháng sinh dự phòng chu phẫu cho mỗi loại thủ thuật cho từng mầm bệnh nghi ngờ và các yếu tố nguy cơ cá nhân
| Thủ thuật | Mầm bệnh (nghi ngờ) | Kháng sinh dự phòng | Lưu ý | Lựa chọn kháng sinh |
| Thủ thuật chẩn đoán | ||||
| Sinh thiết tuyến tiền liệt qua ngả trực tràng | Enterobacteria ceae
Anaerobes
|
Tất cả bệnh nhân
Kháng sinh thay thế nhắm trúng đích |
1 liều hiệu quả cho bệnh nhân nguy cơ thấp
Xem xét kéo dài thời gian dùng kháng sinh ở BN nguy cơ cao (tiền sử nhiễm khuẩn đường tiết niệu sinh dục) |
Fluoroquinolo nes
TMP ± SMX Kháng sinh thay thế2 Metronidazole1 |
| Nội soi bàng quang
Nội soi bàng quang + đốt bướu XN Niệu động học |
Enterobacteria ceae
Enterococci Staphylococci |
Không | Xem xét BN nguy cơ cao (tiền sử nhiễm khuẩn đường tiết niệu sau khi làm thủ thuật) | TMP ± SMX
Cephalosporin thế hệ II Nitrofurantoin |
| Nội soi niệu quản | Enterobacteria ceae
Enterococci Staphylococci |
Không | Xem xét BN nguy cơ cao | |
| Phẫu thuật nội soi niệu và Tán sỏi ngoài cơ thể (SWL) | ||||
| SWL | Enterobacteria ceae Enterococci | Không | Xem xét BN nguy cơ cao | TMP ± SMX
Cephalosporin thế hệ II Aminopenicill in/BLIa |
| SWL ở BN có thông mở thận ra da hoặc stent | Enterobacteria ceae
Enterococci |
Tất cả BN | BN có nguy cơ | TMP ± SMX
Cephalosporin thế hệ II Aminopenicill in/BLIa |
| Nội soi niệu quản cho sỏi niệu quản đoạn xa, không phức tạp | Enterobacteria ceae
Enterococci Staphylococci |
Không | Xem xét BN có nguy cơ | TMP ± SMX
Cephalosporin thế hệ II Aminopenicill in/BLI Fluoroquinolo nes |
| Thủ thuật | Mầm bệnh (nghi ngờ) | Kháng sinh dự phòng | Lưu ý | Lựa chọn kháng sinh |
| Nội soi niệu quản cho sỏi đoạn gần hoặc sỏi khảm, lấy sỏi qua da | Enterobacteria ceae
Enterococci Staphylococci |
Tất cả BN | Kháng sinh ngắn ngày
Kháng sinh tĩnh mạch ngay trước phẫu thuật |
TMP ± SMX
Cephalosporin thế hệ II Aminopenicill in/BLI Fluoroquinolo nes |
| TUR-P | Enterobacteria ceae
Enterococci |
Tất cả BN | BN nguy cơ thấp hoặc tuyến tiền liệt nhỏ có thể không cần kháng sinh dự phòng | TMP ± SMX
Cephalosporin thế hệ II Aminopenicill in/BLI |
| TUR-BT | Enterobacteria ceae
Enterococci |
Không cần với những thủ thuật nhỏ | Xem xét BN nguy cơ cao, bướu lớn hoặc có hoại tử | TMP ± SMX
Cephalosporin thế hệ II Aminopenicill in/BLI |
| Mổ mở hoặc phẫu thuật nội soi ổ bụng | ||||
| Phẫu thuật sạch | Mầm bệnh từ da, vd: staphylococci
Mầm bệnh liên quan đến ống thông niệu đạo |
Không | Xem xét BN nguy cơ cao Bệnh nhân đặt thông sau mổ thời gian ngắn không cần điều trị | |
| Phẫu thuật sạch nhiễm (có mở ống tiết niệu) | Enterobacteria ceae
Enterococci Staphylococci |
Được khuyến cáo | 1 liệu trình chu phẫu | TMP ± SMX
Cephalosporin thế hệ II Aminopenicill in/BLI |
| Phẫu thuật sạch nhiễm/nhiễm (có sử dụng đoạn ruột) | Enterobacteria ceae
Enterococci Anaerobes Mầm bệnh từ da |
Tất cả BN | Như trong phẫu thuật đại tràng | Cephalosporin thế hệ II
Metronidazole |
| Đặt dụng cụ cấy ghép | Mầm bệnh từ da, vd: staphylococci
|
Tất cả BN | Cephalosporin thế hệ II
Penicillin (bền vững với penicillinase) |
|
1Vai trò của vi khuẩn yếm khí trong sinh thiết tuyến tiền liệt bằng lõi kim chưa được xác nhận và không có bằng chứng cho việc dùng metronidazole; 2 Cần đánh giá sự gia tăng đề kháng với fluoroquinolone. a= Vi khuẩn Gram âm ngoại trừ Pseudomonas aeruginosa.
Kháng sinh dự phòng trong sinh thiết tuyến tiền liệt qua ngã trực tràng dưới hướng dẫn siêu âm
Kháng sinh dự phòng trong phẫu thuật là sử dụng kháng sinh trước và trong một thời gian giới hạn sau khi can thiệp để ngăn ngừa nhiễm khuẩn tại chỗ hoặc toàn thân trong thời kỳ hậu phẫu. Trong hầu hết các phẫu thuật, dự phòng nên được khởi đầu từ 30 phút đến 120 phút trước can thiệp. Mức độ hiệu quả nên được duy trì trong suốt thời gian phẫu thuật và trong những trường hợp đặc biệt có thể tối da 24 giờ sau phẫu thuật [1].
Sử dụng kháng sinh dự phòng trong sinh thiết tuyến tiền liệt qua ngã trực tràng dưới hướng dẫn siêu âm (TRUSP) giúp giảm sốt và nhiễm khuẩn đường tiết niệu sau thủ thuật trong hầu hết trường hợp. Dùng loại kháng sinh nào và thời gian sử dụng ra sao rất khác nhau và vẫn còn đang tranh cãi. Kháng sinh dự phòng bằng fluoroquinolones làm giảm đáng kể tỷ lệ biến chứng nhiễm khuẩn so với giả dược (8% vs 25%) [2]. Tuy nhiên, trong một vài nghiên cứu gần đây đã nhấn mạnh xu hướng gia tăng biến chứng nhiễm khuẩn đường tiết niệu do vi khuẩn kháng fluoroquinolones ở bệnh nhân được làm TRUSP [3], [4]. Tỷ lệ mắc chủng vi khuẩn đề kháng fluoroquinolones trong quần thể bệnh nhân được báo cáo cao tới 22% [5]. Tuy nhiên, hơn 90% bác sĩ tiết niệu tiếp tục sử dụng fluoroquinolones theo kinh nghiệm làm kháng sinh dự phòng trước TRUSP [6]. Sự gia tăng tỷ lệ biến chứng nhiễm khuẩn với vi khuẩn kháng fluoroquinolones trên những bệnh nhân nam được làm TRUSP cho thấy cách sử dụng kháng sinh dự phòng như thế có thể gây hại cho bệnh nhân. Thật vậy, trong số các chủng kháng fluoroquinolones thu được từ bệnh phẩm trực tràng của bệnh nhân trước sinh thiết, 70% là ST131 isolates, một loại serotype của E. coli là nguyên nhân chính gây nhiễm khuẩn E. coli đa kháng thuốc [7].
Kháng sinh dự phòng theo kinh nghiệm với sự kết hợp của aminoglycosides và fluoroquinolones cho thấy có hiệu quả trong vài nghiên cứu gần đây, nhưng chắc chắn cuối cùng cũng thất bại vì đề kháng kháng sinh [8]. Nuôi cấy bệnh phẩm trực tràng trước TRUSP giúp phân lập và định danh vi khuẩn đề kháng fluoroquinolones. Trong một nghiên cứu sử dụng kháng sinh dự phòng mục tiêu dựa trên sự nhạy của vi khuẩn từ bệnh phẩm trực tràng trước sinh thiết, 19,6% bệnh nhân có vi khuẩn kháng fluoroquinolones. Không ghi nhận biến chứng nhiễm khuẩn khi dùng kháng sinh dự phòng mục tiêu, trong khi đó có 2,6% bệnh nhân bị nhiễm khuẩn bao gồm nhiễm khuẩn huyết khi dùng kháng sinh theo kinh nghiệm [9]. Phân tích chi phí cho thấy dùng kháng sinh dự phòng mục tiêu giúp tiết kiệm 4499 USD cho mỗi trường hợp phòng ngừa biến chứng nhiễm khuẩn sau TRUSP. Do đó, lợi ích của việc tầm soát trước TRUSP và dùng kháng sinh dự phòng mục tiêu nên được xem là biện pháp thay thế tốt hơn dùng theo kinh nghiệm.
Hội Tiết niệu châu Âu (EAU) khuyến cáo mạnh mẽ:
Dùng Povidone-iodine sát khuẩn vùng trực tràng trước khi thực hiện TRUSP.
Kháng sinh dự phòng trước TRUSP:
Fluoroquinolones hoặc
Trimethoprim hoặc
Trimethoprim-sulphamethoxazole hoặc
Các kháng sinh thay thế có mục tiêu khác.
Hội Tiết niệu Khoa Hoa Kỳ (AUA) khuyến cáo:
Trong can thiệp thủ thuật liên quan đến đại trực tràng, có rất nhiều loại vi khuẩn và ưu thế nhất là vi khuẩn kỵ khí. Do đó, bệnh nhân phải sử dụng thuốc dự phòng cả vi khuẩn hiếu khí và kỵ khí: cephalosporin thế hệ I và loại tác dụng với vi khuẩn kỵ khí là metronidazole. Kháng sinh nhạy vi khuẩn kỵ khí có vai trò quan trọng làm giảm nhiễm khuẩn tại chỗ vết mổ, ví dụ như dùng cephalosporin thế hệ I mà không có metronidazole sẽ làm tăng nguy cơ nhiễm khuẩn tại chỗ từ 12% đến 39%. Trong khi dùng cephalosporin thế hệ II hoặc III có hiệu quả trung bình với vi khuẩn kỵ khí, với tỷ lệ nhiễm khuẩn tại chỗ trong 1 số thử nghiệm từ 0-17%; thế hệ III và cao hơn thì không nên dùng thường quy mà để chỉ định khi có kết quả nuôi cấy. Khi vi khuẩn Gram (-) đường ruột kháng với cephalosporin thế hệ I và II thì sử dụng 1 liều ceftriaxon + metronidazole được ưa chuộng hơn là dùng thường quy nhóm carbapenem (loại chuyên biệt để dùng điều trị vi khuẩn đa kháng thuốc). Một số kết hợp thuốc khác như: ampicillin – sulbactam, hoặc amoxicillin – clavulanate, cả hai đã được báo cáo trong 1 vài nghiên cứu nhỏ có hiệu quản làm giảm nhiễm khuẩn tại chỗ như các kết hợp khác: gentamicin và metronidazolde, gentamicin và clindamicin, cefotaxim và metronidazole.
Chuẩn bị ruột trước thủ thuật và dùng 1 liều duy nhất kháng sinh dự phòng cho TRUSP.
Một vài lựa chọn thuốc khác cho những bệnh nhân có tiền sử dị ứng hay có tác dụng phụ khác với nhóm cephalosporin: phối hợp 3 loại clindamycin hay vancomycin, một aminoglycoside, và aztreonam hoặc phối hợp 2 loại với metronidazole và một aminoglycoside.
Một vài trung tâm vẫn còn dùng kháng sinh dự phòng là fluoroquinolones trong các can thiệp trên hệ niệu. Đáng lưu ý các khuyến cáo trước đây có sử dụng fluoroquinolones, tuy nhiên trong khuyến cáo mới nhất 2019 thì không.
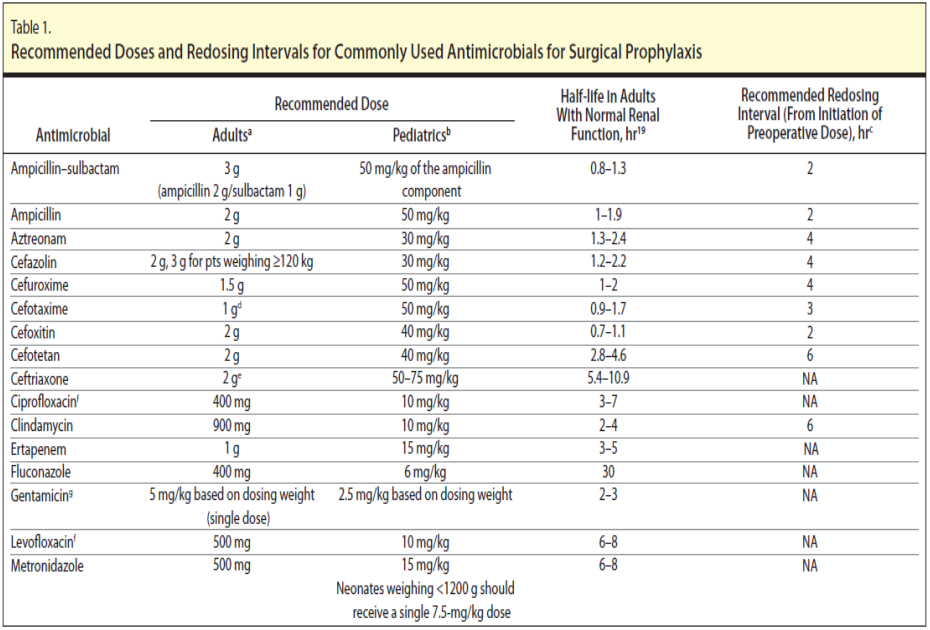
Liều dùng một số kháng sinh làm kháng sinh dự phòng theo Hiệp hội
Bệnh nhiễm khuẩn Hoa Kỳ (IDSA), 2013:
IDSA, 2013: “Clinical Practice Guidelines for Antimicrobial Prophylaxis in Surgery”
Phần 2. kháng sinh dự phòng trong phẫu thuật ngoại tổng quát
Khái niệm
Sử dụng kháng sinh dự phòng trong ngoại khoa là sử dụng kháng sinh trước khi phẫu thuật, tạo được nồng độ kháng sinh đủ cao cần thiết tại vùng mô của cơ thể hoặc vết thương nơi phẫu thuật sẽ được tiến hành. Nồng độ kháng sinh cao là cần thiết để bảo vệ chống lại các vi khuẩn có thể sinh sản tại vùng giải phẫu tương ứng.
Kháng sinh dự phòng được dùng nhằm hạn chế những nguy cơ nhiễm khuẩn sau mổ, khi chưa có nhiễm khuẩn. Vì vậy kháng sinh dự phòng khác với kháng sinh điều trị sớm, khi quá trình nhiễm khuẩn đã hình thành hoặc khi có ổ nhiễm khuẩn xuất hiện trong khi tiến hành phẫu thuật.
Phân loại phẫu thuật
Kháng sinh dự phòng được dùng khi có nguy cơ nhiễm khuẩn cao, do tính chất phẫu thuật hoặc do tình trạng của người bệnh.
Phân loại các phẫu thuật theo Altemeier. Năm 1955 Altemeier phân loại các phẫu thuật theo nguy cơ nhiễm khuẩn trong mổ và sau mổ, các loại phẫu thuật được chia làm 4 loại:
Loại I: Phẫu thuật sạch: Bao gồm các phẫu thuật da còn nguyên vẹn, không viêm, không sang chấn, không liên quan đến miệng hầu, ống tiêu hoá, hệ thống hô hấp, hệ niệu sinh dục.
Loại II: Phẫu thuật sạch – nhiễm: Bao gồm các phẫu thuật da còn nguyên vẹn có liên quan đến ống tiêu hoá, hệ hô hấp, tiết niệu nhưng chưa có nhiễm khuẩn.
Loại III: Phẫu thuật nhiễm: Bao gồm vết thương mới do chấn thương không nhiễm bẩn; phẫu thuật liên quan đến tiết niệu, đường mật, tiêu hoá có nhiễm khuẩn.
Loại IV: Phẫu thuật bẩn: Bao gồm các vết thương do chấn thương trên 4 giờ; thủng tạng rỗng; vết thương có dị vật, mô hoại tử.
Chỉ định kháng sinh dự phòng
Căn cứ vào 2 yếu tố
Loại phẫu thuật
Loại II: là loại có chỉ định dùng kháng sinh dự phòng.
Loại I: không dùng kháng sinh dự phòng nếu thời gian phẫu thuật ngắn, được tiến hành trong điều kiện vô khuẩn nghiêm ngặt, bệnh nhân được chuẩn bị sạch (tắm sạch, buồng bệnh sạch). Chỉ dùng kháng sinh dự phòng khi bệnh nhân có nguy cơ.
Loại III, IV thuộc về điều trị kháng sinh sớm, ở đây có tính dự phòng, không phải để tránh nhiễm khuẩn, mà tránh lây lan và diễn biến nặng thêm.
Bệnh nhân có nguy cơ
Bệnh nhân cao tuổi (trên 80 tuổi), béo phì hay quá gầy, đái tháo đường, HIV/ AIDS, đang dùng corticoid hoặc thuốc chống miễn dịch.
Những bệnh nhân dễ bị mắc bệnh nhiễm khuẩn trong bệnh viện, như nằm viện lâu trên vài tuần, đã dùng kháng sinh trong thời kỳ nằm viện, mổ nhiều lần.
Bệnh nhân phải dùng vật ghép nhân tạo như ghép mạch máu, thay van tim.
Phẫu thuật kéo dài > 2 giờ, phẫu thuật bệnh ung thư.
Sử dụng kháng sinh dự phòng cần phải theo dõi diễn biến lâm sàng của bệnh nhân, nếu có biểu hiện nhiễm khuẩn thì cần chuyển sang kháng sinh điều trị ngay.
Sử dụng kháng sinh dự phòng
Chọn kháng sinh thích hợp với vi khuẩn gây bệnh dựa trên tần suất các vi khuẩn thường gặp đối với từng loại phẫu thuật điều trị và các dạng nhạy cảm của chúng. Loại kháng sinh được dùng cần có nồng độ đủ mạnh và đủ dài ở mô trong quá trình phẫu thuật, và không gây độc hại cho cơ thể (dị ứng, suy thận…). Sau cùng, cần chọn kháng sinh không quá tốn kém, không tương tác với thuốc gây mê.
Danh mục kháng sinh dự phòng để lựa chọn vì thế có thể thay đổi hàng năm theo tình hình thực tế của bệnh viện, do Hội đồng khoa học kỹ thuật của bệnh viện quyết định.
Cần chọn đường đưa vào cơ thể cho thích hợp để duy trì nồng độ cần thiết lúc phẫu thuật. Đường tĩnh mạch là đường thông dụng nhất. Tuy nhiên có thể dùng tiêm bắp, nhưng tác dụng chậm. Đường uống được sử dụng trong việc diệt các vi khuẩn ái khí và kỵ khí trong phẫu thuật đại trực tràng trong phạm vi 48 – 24 giờ.
Thời điểm dùng kháng sinh dự phòng rất quan trọng. Thông thường tiêm kháng sinh tĩnh mạch vào lúc khởi mê (30 phút trước phẫu thuật), nếu tiêm bắp thì cần tiêm trước khởi mê 1 giờ.
Thời gian dùng kháng sinh dự phòng không nên quá 24 giờ, nhất là khi dùng các kháng sinh mạnh, để tránh tạo ra các vi khuẩn đề kháng kháng sinh. Việc dùng kháng sinh dự phòng kéo dài trong nhiều ngày không đem lại tác dụng tốt hơn khi dùng trong 24 giờ.
Kháng sinh dự phòng được khuyến cáo:
Cephalosporine thế hệ thứ 2 (Cefuroxim 1,5 g, tiêm tĩnh mạch 30 phút trước phẫu thuật).
Amoxcicilline+Acid clavulanic (Augmentin® 2g, tiêm tĩnh mạch 30 phút trước phẫu thuật).
Ampicillin+Sulbactam (Unasyn® 3g, tiêm tĩnh mạch 30 phút trước phẫu thuật).
BẢNG KHUYẾN CÁO LIỀU LƯỢNG THƯỜNG DÙNG CỦA CÁC KHÁNG SINH DỰ PHÒNG Ở NGƯỜI LỚN
| Tên kháng sinh | Liều khuyến cáo (g) | T ½ (giờ) (chức năng thận bình thường) | Thời gian khuyến cáo dùng liều lặp lại (giờ) |
| Kháng sinh dự phòng dùng đường tĩnh mạch | |||
| Amikacin | 0,015g/kg | 2-3 | – |
| Ampicillin-
Sulbactam (2:1) |
3 | 0,8-1,3 | 2 |
| Aztreonam | 2 | 1,3-2,4 | 4 |
| Cephazolin | 2 | 1,2-2,2 | 4 |
| Cefuroxime | 1,5 | 1-2 | 4 |
| Cefotaxime | 1 | 0,9-1,7 | 3 |
| Cefoxitin | 2 | 0,7-1,1 | 2 |
| Cefotetan | 2 | 2,8-4,6 | 6 |
| Ceftriaxone | 2 | 5,4-10,9 | – |
| Ciprofloxacin | 0,4 | 3-7 | – |
| Clarithromycin | 1 | 5-7 | – |
| Clindamycin | 0,9 | 2-4 | 6 |
| Ertapenam | 1 | 3-5 | – |
| Gentamycin | 0,005 g/kg | 2-3 | – |
| Levofloxacin | 0,5 | 6-8 | – |
| Metronidazole | 0,5 | 6-8 | – |
| Moxifloxacin | 0,4 | 8-15 | – |
| Piperacillin-
Tazobactam |
3,375 | 0,7-1,2 | 2 |
| Vancomycin | 0,015 g/kg | 4-8 | – |
| Kháng sinh dự phòng dùng đường uống trong phẫu thuật đại- trực tràng | |||
| Erythromycin base | 0,015g/kg | 4-8 | – |
| Metronidazole | 1 | 6-10 | – |
| Neomycin | 1 | 2-3 | – |
Hướng dẫn sử dụng kháng sinh trong bệnh viện – Sở Y tế TP.HCM, NXB Y học, 2018
BẢNG KHUYẾN CÁO SỬ DỤNG KHÁNG SINH DỰ PHÒNG TRONG MỘT SỐ PHẪU THUẬT CỤ THỂ
| Loại phẫu thuật | Kháng sinh khuyến cáo sử dụng | Kháng sinh thay thế trong trường hợp dị ứng β- lactam |
| Ngoại khoa lồng ngực- mạch máu | ||
| Mạch máu | Cefazolin | Clindamycin, Vancomycin |
| Lồng ngực | ||
| Phẫu thuật ngoài tim, bao gồm cắt thùy phổi, cắt bỏ phổi, mở ngực. | Cefazolin, Ampicillinsulbactam, Amoxicillinclavulanate | Clindamycin, Vancomycin |
| Phẫu thuật nội soi lồng ngực, cắt thần kinh giao cảm ngực | Cefazolin, Ampicillinsulbactam, Amoxicillinclavulanate | Clindamycin, Vancomycin |
| Mổ bướu giáp đơn giản, lột bỏ tĩnh mạch nông | Ampicillinsulbactam, Amoxicillinclavulanate | Clindamycin, Vancomycin |
| Mổ bướu giáp thòng hoặc bệnh nhân có kèm bệnh nội khoa phức tạp | Ceftriaxone, Ceftazidim | |
| Ngoại khoa tiêu hóa | ||
| Dạ dày-tá tràng | ||
| Các phẫu thuật có vào lòng ống tiêu hóa (phẫu thuật giảm cân, cắt tụy-tá tràng) | Cefazolin | Clindamycin/Vancomycin + Gentamycin/Amikacin |
| Phẫu thuật không vào lòng ống tiêu hóa (chống trào ngược, cắt thần kinh phế vị chọn lọc) | Cefazolin | Clindamycin/Vancomycin + Gentamycin/Amikacin |
| Loại phẫu thuật | Kháng sinh khuyến cáo sử dụng | Kháng sinh thay thế trong trường hợp dị ứng β- lactam |
| Đường mật | ||
| Phẫu thuật mở | Cefazolin, Cefoxitin, Cefotetan,
Ceftriaxone, Ampicillinsulbactam |
Clindamycin/Vancomycin+ Gentamycin/Amikacin
hoặc Metronidazole + Gentamycin/Amikacin |
| Phẫu thuật nội soi | ||
| Chương trình, nguy cơ thấp | Cefazolin, Ampicillinsulbactam | Không |
| Chương trình, nguy cơ cao | Cefazolin,
Cefoxitin, Cefotetan, Ceftriaxone, Ampicillinsulbactam |
Clindamycin/Vancomycin + Gentamycin/Amikacin
hoặc Metronidazole + Gentamycin/Amikacin |
| Cắt ruột thừa viêm không biến chứng | Cefoxitin, Cefotetan,
Cefazolin + Metronidazole |
Clindamycin + Gentamycin/Amikacin
hoặc Metronidazole + Gentamycin/Amikacin |
| Ruột non | ||
| Không tắc nghẽn | Cefazolin | Clindamycin/ Vancomycin + Gentamycin/ Amikacin |
| Tắc nghẽn | Cefazolin + Metronidazole,
Cefoxitin, Cefotetan |
Metronidazole + Gentamycin/Amikacin |
| Thoát vị (đặt lưới, khâu thoát vị) | Cefazolin | Clindamycin, Vancomycin |
| Phẫu thuật đại-trực tràng | Cefazolin + Metronidazole,
Cefoxitin, Cefotetan, Ampicillinsulbactam, Ceftriaxone + Metroniodazole, Ertapenem |
Clindamycin + Gentamycin/Amikacin
hoặc Metronidazole + Gentamycin/Amikacin |
| Thủ thuật nội soi đường tiêu hóa |
|
|
| Nong hẹp thực quản | Cefazolin | Clindamycin/ Vancomycin + Gentamycin/Amikacin |
| Tiêm xơ dãn tĩnh mạch thực quản | Cefotaxim
|
Clindamycin/ Vancomycin + Gentamycin/Amikacin |
| Điều trị laser ở đường tiêu hóa trên | Cefazolin | |
| Mở thông dạ dày ra da (PEG) | Cefotaxim,
Amoxicillinclavulanate |
|
| Nội soi chụp mật tụy ngược dòng (ERCP) | Ceftriaxone,
Ampicillinsulbactam |
Hướng dẫn sử dụng kháng sinh trong bệnh viện – Sở Y tế TP.HCM, NXB Y học, 2018
Tóm lại, kháng sinh dự phòng mang lại một lợi thế quan trọng trong ngoại khoa, đặc biệt đối với loại II theo Altemeier hoặc loại I trong trường hợp bệnh nhân có nguy cơ nhiễm khuẩn. Kháng sinh dự phòng phải được dùng đúng chỉ định, đúng nguyên tắc để phát huy tác dụng của phương pháp mà không gây tổn hại cho chính bệnh nhân cũng như cho cộng đồng.
Tài liệu tham khảo
Tiếng anh
AUA guidelines: Urologic Procedures and Antimicrobial Prophylaxis (2019).
Bratzler D.W. Clinical practice guidelines for antimicrobial prophylaxis in surgery. ASHP report. Am J Health-Syst Pharm—Vol 70 Feb 1, 2013
EAU Guidelines on Urological Infections. © European Association of Urology 2019
SHC Surgical Antimicrobial Prophylaxis Guidelines. Stanford Antimicrobial Safety and Sustainability Program Revision date 8/17/2017.
Tiếng việt
Hướng dẫn của Hiệp hội Bệnh Nhiễm khuẩn Hoa Kỳ (IDSA), 2013
Hướng dẫn của Hiệp hội Nhiễm khuẩn Phẫu thuật Hoa Kỳ (SSI), 2013
Hướng dẫn sử dụng kháng sinh trong bệnh viện – Sở Y tế TP.HCM, NXB Y học, 2018
Phác đồ kháng sinh dự phòng chu phẫu, BV Bình Dân, 2015