CÁC ĐIỂM CHÍNH
Tìm ST chênh lên sát đẳng điện và sóng T cao cấp tính.
■ Khi AMI có thể xảy ra nhưng ECG khó phát hiện:
■ So sánh với ECG trước đó.
■ Ghi chuỗi ECG mỗi 15 phút hoặc theo dõi liên tục đoạn ST trên monitor hoặc theo dõi bằng đạo trình III và MCL2-3.
■ Sử dụng thêm các công cụ chẩn đoán (siêu âm tim, chụp mạch, men tim).
ĐẠI CƯƠNG
Các bất thường ECG khó thấy gồm ST chênh lên sát đường đẳng điện và sóng T cao cấp tính (Sóng T hyperacute). Những dấu hiệu này có thể là biểu hiện của STEMI nhưng không phù hợp với “tiêu chuẩn” tiêu huyết khối. Mặc dù, những bệnh nhân có đoạn ST thấp hơn sẽ có nguy cơ tử vong thấp hơn những bệnh nhân có điểm ST cao (xem chương 6), nhưng sự biến đổi trên mỗi cá thể rất khác nhau. Những bệnh nhân này có nguy cơ tử vong và các biến chứng đáng kể và nên được sử dụng liệu pháp tái tưới máu nếu như chẩn đoán chắc chắn. Hơn nữa, ECG trong NMCT rất rộng có thể không đơn giản để phát hiện nếu như ECG được ghi sớm sau khi tắc mạch vành xảy ra. Các thuật toán trên máy đọc ECG rất lớn nhưng tất cả chúng không đủ độ nhạy để chẩn đoán STEMI. Độ nhạy của chúng chỉ khoảng 62%; sử dụng chẩn đoán bằng máy đọc ECG sẽ dẫn đến một lượng đáng kể bệnh nhân không được điều trị bằng tiêu huyết khối.
ST Chênh Lên Sát Đường Đẳng Điện
ST chênh lên ³ 1 mm ở 2 đạo trình liên tiếp được cân nhắc đến sử dụng tiêu huyết khối, mặc dù một số nghiên cứu yêu cầu ³ 2 mm ở các đạo trình trước ngực. Trong các đạo trình V1-V4, bất kì ST chênh lên < 2 mm được gọi là sát với đường đẳng điện. Tuy nhiên, ST chênh lên < 1 – 2 mm có thể là biểu hiện của AMI (xem chi tiết chương 6).
Các Điểm Cân Nhắc Trong ST Chênh Lên Sát Đường Đẳng Điện
■ ST chênh lồi gợi ý mạnh là AMI; ST chênh lõm có thể là AMI.
■ Với điện thế QRS thấp, ST chênh lên < 1 mm có thể chẩn đoán. Điều này thường xảy ra ở đạo trình aVL. (Xem chương 14 và hình 6-2q.)
■ Ghi ECG sớm trong quá trình tiến triển của AMI, ST chênh lên có thể là nhỏ; lúc này sự thay đổi khi ghi chuỗi ECG chính là tiểu chuẩn chẩn đoán
■ Khi có biểu hiện của ST chênh xuống soi gương làm cho ST chênh lên nhỏ có nhiều ý nghĩa và nhiều khả năng là biểu hiện của AMI.
■ Bất kì ST chênh lên nào đều có thể là biểu hiện của AMI nếu như ECG lúc bình thường của bệnh nhân có đoạn ST đẳng điện (hoặc gần đẳng điện), ngay cả nếu ST chênh lên do tái cực sớm.
■ Khi đoạn ST chênh xuống trên ECG lúc bình thường, thì có sự thay đổi ST chênh lên nhỏ có thể ³ 1mm cũng có thể cân nhắc chẩn đoán.
■ ST chênh lên ở thành bên thường bị bỏ qua; do đó AMI thành bên thường bị bỏ qua.
Những Tình Trạng Gây Nên Nhầm Lẫn ST Chênh Lên Phì đại thất trái (LVH), phình thất, và viêm màng ngoài tim có thể làm cho ST chênh lên giống với AMI (Xem chương 22 tới 24). Tái cực sớm là nguyên nhân thường gặp nhất gây nên nhầm lẫn; ST chênh lên trong Tái cực sớm có thể ³ 2 mm. Trái ngược với ST chênh lên trong AMI, thì ST chênh lên trong Tái cực sớm có các đặc điểm:
■ Cao nhất V3-V4, lên tới 3 mm (hiếm khi có cao hơn).
■ ST chênh lõm, không có chênh lồi.
■ Điểm J chênh lên.
■ Hiếm khi xảy ra điện thế QRS thấp.
■ Hiếm khi > 1mm ở những đạo trình thành bên trước ngực.
■ Xuất hiện nhiều hơn ở những người trẻ tuổi; hiếm khi > 2mm ở những người trên 45 tuổi.
■ Không thấy ở aVL.
xem Cases 9-1 tới 9-5 ví dụ cho STEMI khó thấy. (cũng như xem Case 7-6 AMI khó thấy thành bênvới chênh xuống soi gương; Case 3-3 của thành dưới khó thấychồng nên 1 MI thành dưới không có sóng Q; Case 14-3 of AMi thành bên khó thấy; và Case 11- 2có sóng Q nhỏ giúp chẩn đoán là AMI.)
Sóng T Cao Cấp Tính
Thay đổi hình dạng và/ hoặc độ lớn sóng T có thể là dấu hiệu đầu tiên trên ECG của tắc mạch vành. “Sóng T cao cấp tính – Sóng T hyperacute” có thể xuất hiện sớm nhất là 2 phút sau khi tắc mạch vạch cả trên lâm sàng và thực nghiệm.
■ Thay đổi đầu tiên có thể chỉ là sự chếch thẳng của đoạn ST (xem đạo trình V2 và V3 của ECG 9-5a) .
■ Sau đó có sự mở rộng độ lớn sóng T, không cân xứngvới QRS; với QRS có điện thế thấp thì sóng T biến đổi nhỏ như trên có thể là cao cấp tính – hypercacute (xem Case 3-2) .
■ Sóng T cao cấp tính thường lớn và rộng, không có sự chênh lõm và khú trú tại vùng nhồi máu.
■ Đoạn QT thường dài.
■ Điểm J có thể chênh xuống và đoạn ST dốc lên, với sóng T bắt đầu ở phía dưới của đường đảng điện (xem Cases 9-6 và 9-7) .
Sóng T cao cấp tính cần phân biệt với sóng T do tái cực sớm. Sóng T trong Tái cực sớm dạng lõm và không cân đối (dốc xuống hơn là dốc lên). Sóng T cao cấp tính thường KHÔNG có nền hẹp, nhọn, hay dạng túp lều như sóng T trong Tăng Kali máu. Ngoài ra, trong tăng kali máu thì còn có QT ngắn và không có QRS rộng; kiểm tra nồng độ Kali.
Chúng tôi phân loại ECG có sóng T cao cấp tính là ECG type 1b, do đó liệu pháp tái tưới máu có thể được chỉ định. Xem Cases 9-1 và 9-5 đến 9-9 là ví dụ về sóng T cao cấp tính. (cũng như xem Case 3-2, sóng T cao cấp tính khó phát hiện ở aVL; Case 7-6 sóng T cao cấp tính ở aVL; Case 12- 5 sóng T cao cấp tính giống với tái cực sớm; Case 24-7 AMI có sóng T cao cấp tính chẩn đoán nhầm thành viêm màng ngoài tim; Case 18-12, Block nhánh trái có phát triển sóng T cao cấp tính và ST chênh lên; và Case 10-1 sóng T cao cấp tính khó thấy [ECG Type lc] tiến triển ST chênh lên sau khi ghi nhắc lại ECG.
Case 9-1
ECG type 3 Sau Đó Là ECG Type 1: Sự Thay Đổi Này Chính Là Điểm Đặc Biệt Để Chẩn Đoán
Tiền sử
Bệnh nhân nữ 48 tuổi, béo phì, tăng lipid máu và đái tháo đường biểu hiện đau ngực không điển hình.
ECG 9-1A (Type 3)
Ghi lúc 03:21.
■ Không đặc hiệu, sóng R chậm tiến triển. Bệnh nhân vẫn còn đau ngực. Bà được nhập vào CCU trước khi các chuỗi ECG được ghi lại.
ECG 9-1B (Type 1b)
Ghi lúc 05:52.
■ ST chênh : V1 – V3 (1mm ở điểm J nhưng 2 mm tại 80 ms sau điểm J); và sóng T cao cấp tính: V2—V5, xác định là mới. Chỉ có ECG này cũng chẩn đoán được AMI nhưng đặc biệt rõ hơn khi so sánh với ECG 9-la.
Diễn biến lâm sàng
Mặc dù máy tính đọc ECG này là “cân nhắc nhồi máu cơ tim thành trước,” nhưng bác sỹ lâm sàng giải thích ECG 9-lb là bình thường. AMI thành trước được thấy rõ ở ECG sau đó, và tắc 100% đoạn xa LAD và đã được tái thông bằng nong mạch lúc 12:00 giờ. CK toàn phần đạt đỉnh 700 IU/L 20 giờ sau khi biểu hiện triệu chứng, cTnI = 6.8 ng/mL.
Kết Luận
Chụp mạch ngay lấp tức ± PCI được chỉ định.

Case 9-2
AMI Thành Trước Chẩn Đoán Nhầm Thành Tái Cực Sớm
Tiền sử
Bệnh nhân nữ 62 tuổi biểu hiện đau ngực.
ECG 9-2A (Type 4)
Đây là một ECG trước đó, chỉ có V1-V3; ECG có sẵn để so sánh.
■ Không có ST chênh lên.
ECG 9-2B (Type 1b, nhưng Type 1a khi so sánh với ECG trước đó)
■ ST chênh lên: V1-V3 (2 mm tại điểm J nhưng 4 mm tại 80 ms sau điểm J), chỉ mình nó cũng chẩn đoán AMI thành trước, nhưng đặc biệt rõ hơn là khi so sánh với ECG 9-2A. Do điểm J chênh lên và chênh lõm, bác sỹ đã chẩn đoán nhầm thành Tái cực sớm.
Diễn biến lâm sàng
Bệnh nhân được nhập vào CCU. Ghi lại ECG chỉ ra có tăng ST chênh lên. Sau tiêu huyết khối, đoạn ST hoàn toàn trở về bình thường. Tái tắc nghẽn sau đó được điều trị bằng nong LAD. Siêu âm tim có EF 50%.
Kết Luận
Liệu pháp tái tưới máu bị trì hoãn 90 phút do chẩn đoán nhầm thành tái cực sớm. So sánh với ECG 9- 3A sẽ tạo ra chẩn đoán rõ ràng.

Case 9-3
AMI Thành Sau Dưới Khó Phát Hiện
Tiến sử
Nam 41 tuổi với nhiều yếu tố nguy cơ đối với AMI biểu hiện đau ngực điển hính.
ECG 9-3 (Type 1b)
■ ST chênh lên: gần 1 mm, II, III; sóng T rất lớn; ST chênh nhẹ với điện thế QRS thấp ở: aVF; chênh xuống soi gương ở: aVL. ECG này được chẩn đoán là AMI thành dưới.
■ ST chênh xuống: nhẹ, V2—V4, nghi ngờ có AMI thành sau.
Diễn biến lâm sàng
Thuật toán trên máy tính và bác sỹ lâm sàng đã bỏ qua đây là AMI. Ghi lại ECG 80 phút sau đó chi ra sự thay đổi rõ hơn và tPA đã được sử dụng. Siêu âm tim đã phát hiện có bất thường hoạt động thành sau dưới nhưng chứng năng Thất trái trong giới hạn bình thường. ECG ở ngày tiếp theo chỉ ra có sóng QS ở các đạo trình thành dưới. CK toàn phần đạt đỉnh 1,363 IU/L. Nong mạch mở rông hẹp khít đoạn giữa động mạch mũ.
Kết Luận
Liệu pháp tái tưới máu bị trì hoãn do không chẩn đoán được AMI thành sau dưới khó phát hiện.
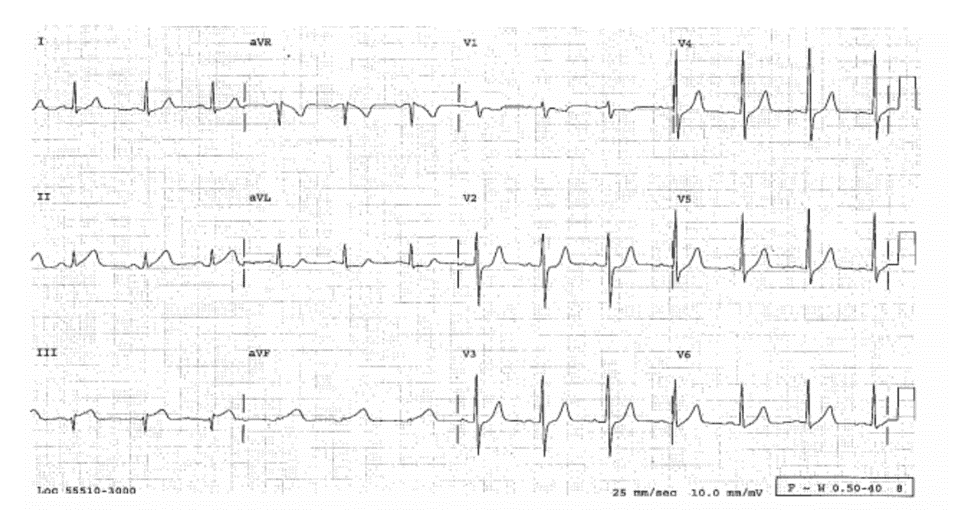
Case 9-4
AMI Thành Bên Sau – Dưới Khó Phát Hiện
Tiền sử
Nữ 65 tuổi đau ngực điển hình giờ thứ 2. ECG 9-4A (Type lc)
■ Block phân nhánh trái trước (LAFB) (xem chương 17).
■ ST chênh lên: khó thấy, II, III, aVF, I, V5-V6; chênh xuống soi gương khó thấy ở aVL, V1—V3. ECG này nghi ngờ AMI bên sau dưới.
ECG 9-4B (Type 3)
Đây là ECG trước đó.
■ LAFB; và đoạn ST đẳng điện lúc bình thường. So sánh với ECG này xác định rằng ECG 9-4a chẩn đoán AMI bên sau dưới Diễ biến lâm sàng Bác sỹ đã không nhận ra đây là AMI. Ghi lại ECG 20 phút sau chỉ ra ST chênh lên 1mm II, III, aVF kèm theo ST chênh xuống soi gương, nhưng vẫn bị bỏ qua. 14 giờ sau khi khởi phát đau ngực, cTnI đạt đỉnh 63 ng/mL và CK toàn phần đạt 1,150 IU/L. Mặc dù có chỉ định, nhưng liệu pháp tái tưới máu không được thực hiện. Chụp mạch 36h sau khi biểu hiện đau ngực phát hiện có tắc do huyết khối nhánh bờ thứ 2 của LCx rộng, điều này không thể mở thông bằng nong mạch và do vậy đã được điều trị bằng thuốc ức chế GP Ilb-IIIa.
Kết Luận
Bác sỹ đã bỏ qua AMI thành dưới bên sau mặc dù các triệu chứng lâm sàng điển hình, so sánh với ECG cũ, và theo dõi ECG sau đó.

Case 9-5
AMI Thành Trước Khó Phát Hiện
Tiền sử
Nam 81 tuổi đau ngực điển hình < 1h.
ECG 9-5A (Type lc)
■ LAFB: trục lệch trái và sóng S lớn: II, III, aVF (xem chương 17).
■ Chú ý rằng điểm J chênh lên nhẹ: V1-V3; đây có thể là bình thường.
■ Sóng T lớn ở : V2, nghi ngờ khả năng đây là sóng T cao cấp tính: V1 lớn hơn V6, khả năng là AMI hơn là tái cực sớm; sóng Q vách: V2, cũng đáng nghi ngờ.

Case 9-5
AMI Thành Trước Khó Phát Hiện (tiếp)
ECG 9-5B (Type 3)
ECG ghi được trước đó, chỉ có V1—V6.
■ ST đẳng điện lúc bình thường. So sánh với ECG trước đó giúp cho bác sỹ chẩn đoán xác định ECG 9 – 5A chẩn đoán AMI thành trước.
Diễn biến lâm sàng
Tiêu huyết khối đã được sử dụng. Ghi ECG sau liệu pháp tái tưới máu biểu hiện tương tự như ECG 9-5B (ECG bình thường), không có sóng Q và sóng T bình thường ở V2. Troponin (cTnI) và CK toàn phần có thể xác định nhưng tăng lên nhẹ. Siêu âm tim không có WMA và chức năng thất trái bình thường.
Kết Luận
Khi điều trị nhanh AMI thì chỉ có một lượng nhỏ cơ tim bị tổn thương, do dó không có bất thường tái cực kéo dài như sóng T đảo. Chẩn đoán và điều trị đúng lúc trong Case này được làm dễ hơn bằng nhận biết các dấu hiệu nghi ngờ AMI và so sánh với ECG trước đó.

Case 9-6
Sóng T Cao Cấp Tính và ST Chênh Xuống Dẫn Đến Không Được Nhận Ra
Tiền sử
Nam 42 tuổi đã đau ngực 45 phút.
ECG 9-6A (Type 2)
Ghi lúc 10:40, 40 phút sau khi đến
■ Sóng T lớn, không cân đối: V2 – V4; và ST chênh xuống V2 – V6 , nghi ngờ AMI thành trước. Ghi chuỗi ECG sau đó được chỉ định.
Diễn biến lâm sàng
Bác sỹ đã không nghi ngờ đây là AMI và không cho làm chuỗi ECG. Bệnh nhân đã vào CCU. Mặc dù tPA đã được dùng sau 5,25 giờ kể từ khi khởi phát đau. ECG 9-6B Bênh nhân đã được xác định có AMI thành trước rộng với sóng Q sâu ở V1 – V5. Siêu âm tim thấy bất thường vận động mới vùng trước vách và mõm tim.
Kết Luận
Sóng T cao cấp tính có xảy ra sau khi ST chênh xuống (xem Case ECG 9-7A). Chẩn đoán và tiêu huyết khối đối với AMI thành trước rộng bị trì hoãn nhiều giờ bởi đoạn ST và sóng T không được đánh giá đúng. Ghi lại ECG sớm được chỉ định
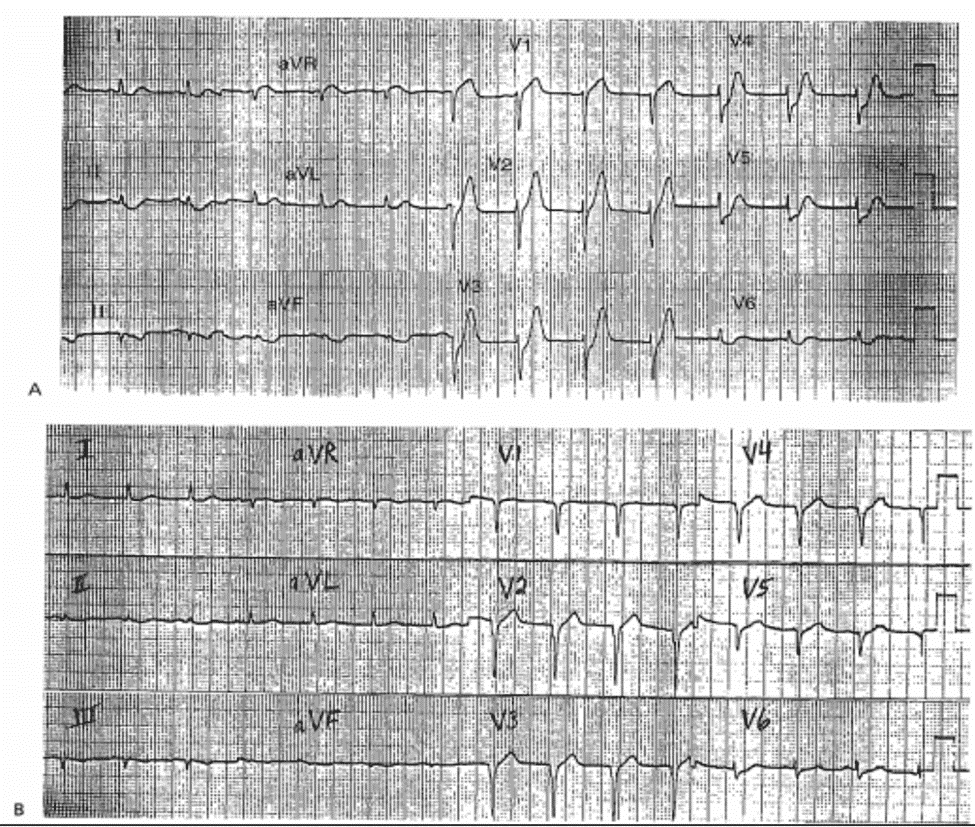
Case 9-7
Sóng T cao cấp tính kinh điển, cùng với ST giả chênh xuống
Tiền sử
Nam 56 tuổi đau ngực cơn ngắn.
ECG 9-7A (Type lb)
■ ST chênh lên: nhỏ, chỉ ở V1; và sóng T cao cấp tính rõ: V2-V3 chẩn đoán là AMI thành trước
ECG 9-7B (Type la)
12 phút sau
■ ST chênh lên: V2—V4; khó thấy nhưng chẩn đoán là AMI thành trước.
Diễn biến lâm sàng
ECG ghi 27 phút sau đó có ST chênh lên ở đạo trình thành trước 4mm. Tiêu huyết khối dẫn đến tái tưới máu thành công, có sự tăng nhẹ CK – MK và không có biến chứng.
Kết Luận
Sự nghi ngờ của bác sỹ đối với AMI và xác định bằng ghi chuỗi ECG giúp sử dụng tiêu huyết khối đúng lúc và sự phá hủy cơ tim ít nhất.

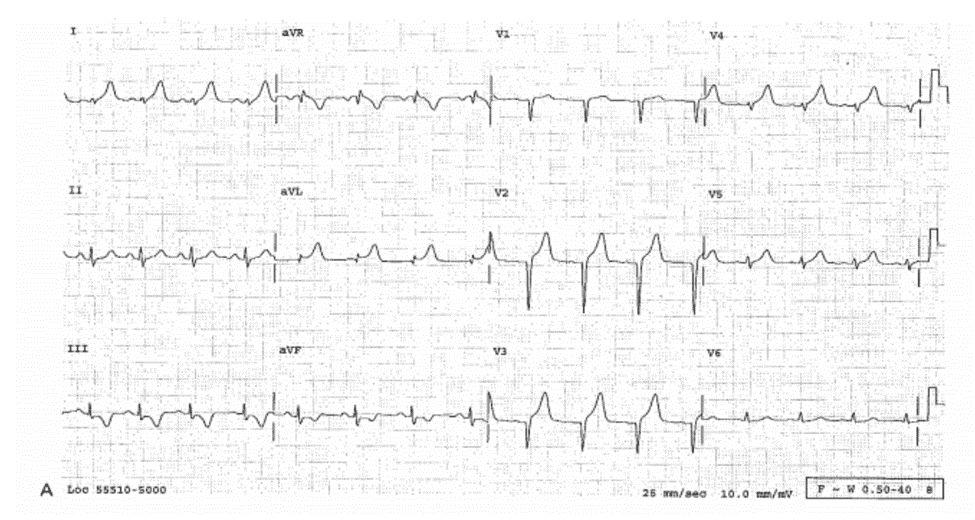
Case 9-8
Sóng T Cao Cấp Tính Kèm Theo Phì Đại Thất Phải, Che Lấp Bởi Độ Lớn Điện Thế Trên Giấy Ghi Bằng Một Nữa Tiêu Chuẩn
Tiền sử
Nam 36 tuổi có đái tháo đường đau ngực phút thứ 45 .
ECG 9-8A (Type 1b)
Ghi lúc 14:46, với kích thước tiêu chuẩn ½ ở các chuyển đạo trước tim (0.1 mV = 0.5 mm biên độ, khác với kích thước tiêu chuẩn đầy đủ 0.1 mV = 1.0 mm).
■ Sóng Q và điện thế cao: V1—V3, có thể do LVH, vì không có bằng chứng của NMCT trước đó.
■ ST (điểm J) chênh lên: 1- 2 mm, V2—V3, và nhẹ ở aVL; sóng T cao cấp tính ở: I, aVL, V2—V4. Mặc dù ECG này có thể bị giải thích nhầm thành LVH có hoặc không có NMCT cũ thành trước, nhưng nó vẫn được chẩn đoán NMCT cấp thành trước. Ghi chuỗi ECG lúc 15:27, với tiêu chuẩn kích thước ½ , tương tự như ECG 9-8A,
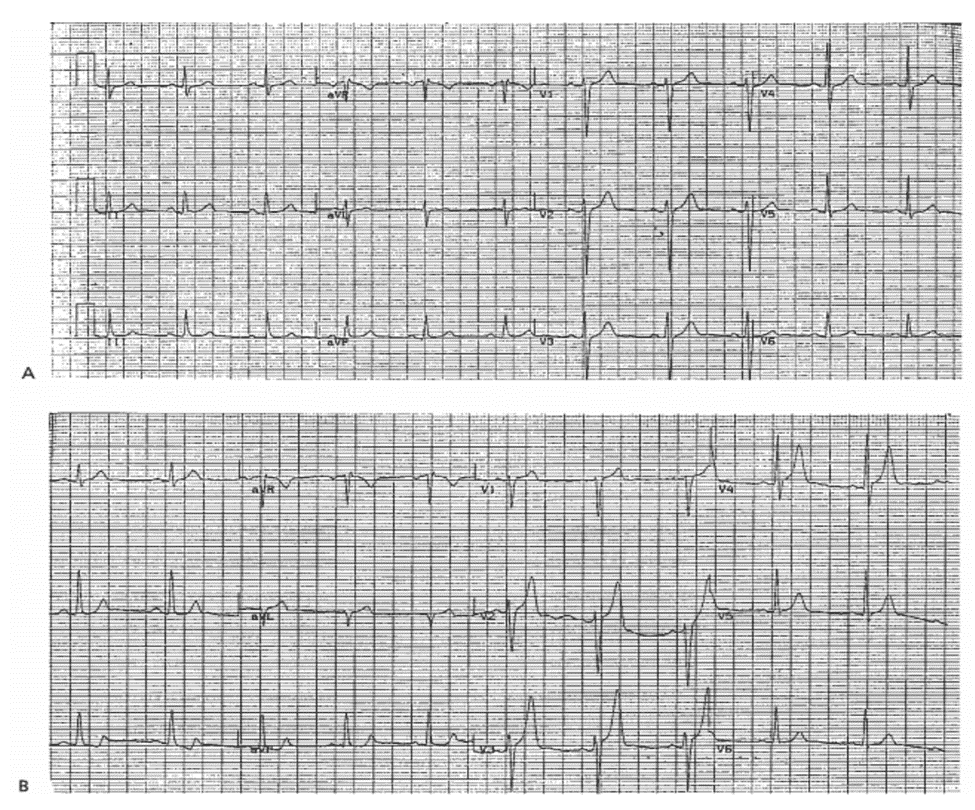
Case 9-8
Sóng T Cao Cấp Tính Kèm Theo Phì Đại Thất Phải, Che Lấp Bởi Độ Lớn Điện Thế Trên Giấy Ghi Bằng Một Nữa Tiêu Chuẩn (tiếp)
ECG 9-8A (Type 1a)
Cũng được ghi lúc 15:27, và đúng tiêu chuẩn kích thước.
■ Sóng T cao cấp tính lớn: V2 – V5.
Diễn biến lâm sàng
Bệnh nhân được sử dụng tiêu huyết khối; nồng độ CK toàn phần đạt đỉnh 7 giờ sau đó là 4,000 IU/l.
Kết Luận
Không phát hiện ra sóng T cao cấp tính dẫn đến trì hoãn tiêu huyết khối.

Case 9-9
Sóng T Cao Cấp Tính Rất Nhọn Bị Bỏ Qua Bởi Bác Sĩ Lâm Sàng
Tiền sử
Nam 64 tuổi phàn nàn về tình trạng đau ngực điển hình 1 giờ ECG 9-9A (Type 4) Đây là 1 ECG bình thường từ 4 ngày trước.
ECG 9-9B (Type 1a)
■ Sóng T: lớn, V2-V4. Nồng độ Kali 4.5 mEq/L (bình thường) chứng tỏ đây không phải là do tăng kali máu. Do đó ECG này được chẩn đoán AMI thành trước và liệu pháp tái tưới máu được chỉ định.
Diễn biến lâm sàng
Các bác sĩ đã bỏ qua đây là AMI, nhưng may mắn thay có sự tái tưới máu tự phát. ECG ghi lúc 6 giờ sau ECG 9-9B là bình thường. ECG thứ hai ghi lúc 9 giờ sau ECG 9- 9B chỉ ra sóng T đảo ở phần cuối trong các đạo trình thành trước, gần giống như hình. 8-6 (Hội chứng Wellen’s). Nong mạch mở thông hẹp 99% LAD ở ngày sau đó.
Kết Luận
Không nhận ra sóng T cao cấp tính có thể dẫn đến hoại tử thành trước hoàn toàn nếu không có sự tự tái tưới máu.

BÌNH LUẬN