Đau ngực ở trẻ em và thanh thiếu niên – Chest Pain in Children and Adolescents
Tác giả: Caitlin Proper MD và Hnin Khine MD.
Cập nhật ngày 16 tháng 6 năm 2023. Bản quyền thuộc về Elsevier. Bảo lưu mọi quyền.
Dịch và chú giải thuật ngữ: Bs Lê Đình Sáng
I. Tóm tắt
Những điểm chính
- Đau ngực ở trẻ em là một triệu chứng thường gặp khi đến khám tại phòng cấp cứu, phòng khám chăm sóc ban đầu và phòng khám tim nhi khoa
- Hầu hết các trường hợp đau ngực không chấn thương ở trẻ em có nguyên nhân không phải từ tim – phần lớn đau ngực ở trẻ em gặp trong chăm sóc ban đầu là do đau cơ xương ngực hoặc chức năng (ví dụ: vô căn, tâm lý)
- Mục tiêu tổng quát của chẩn đoán là hạn chế các xét nghiệm không cần thiết trong khi phân biệt các tình trạng lành tính thường gặp gây đau ngực (ví dụ: cơ xương, tâm lý, vô căn, tiêu hóa) với các bệnh lý tim mạch và phổi nghiêm trọng (ví dụ: tràn khí màng phổi tự phát, thuyên tắc phổi, tăng áp phổi)
- Khai thác tiền sử và khám lâm sàng kỹ lưỡng là những bước quan trọng ban đầu để tìm nguyên nhân gây đau ngực
- Cần thêm các xét nghiệm ở một số bệnh nhân có các dấu hiệu cảnh báo và/hoặc phát hiện bất thường khi khám lâm sàng
- Các phương pháp thường được chỉ định trong đánh giá ban đầu có thể bao gồm điện tâm đồ sàng lọc ở những bệnh nhân khi chẩn đoán không được xác nhận chỉ bằng biểu hiện lâm sàng hoặc khi nghi ngờ nguyên nhân từ tim và chụp X-quang ngực ở một số bệnh nhân có chỉ định chụp hình ảnh cụ thể
- Điều chỉnh các xét nghiệm thêm theo chẩn đoán phân biệt, thường tham khảo ý kiến của bác sĩ chuyên khoa nhi phù hợp
- Hướng dẫn dự phòng, trấn an và giáo dục là nền tảng của điều trị khi nguyên nhân gây đau ngực là lành tính
- Xác nhận rằng cơn đau là thật và nhận ra rằng lo lắng cao ở người chăm sóc và bệnh nhân có biểu hiện đau ngực
- Nhắm mục tiêu điều trị thực nghiệm và triệu chứng vào nguyên nhân có nhiều khả năng nhất (ví dụ: nghỉ ngơi và NSAID cho đau cơ xương, thử điều trị ngắn hạn với thuốc kích thích beta2 dạng hít cho chẩn đoán giả định hen suyễn)
- Đảm bảo theo dõi thích hợp và đầy đủ cho tất cả bệnh nhân dựa trên chẩn đoán và xem xét cẩn thận các chỉ định để quay lại tái khám khẩn cấp
- Nên giới thiệu đến chuyên khoa tim nhi để xem xét chẩn đoán và điều trị cho những bệnh nhân có dấu hiệu cảnh báo trong tiền sử, khám tim bất thường, điện tâm đồ bất thường và đau ngực kèm theo bệnh toàn thân tiềm ẩn
Các dấu hiệu và triệu chứng cảnh báo
Các biểu hiện có thể chỉ ra một nguyên nhân tiềm ẩn nghiêm trọng hoặc đe dọa tính mạng gây đau ngực có thể bao gồm:
- Mất ổn định huyết động
- Khó thở, thở nhanh và/hoặc giảm oxy máu
- Sốt
- Đau ngực khi gắng sức, ngất hoặc cả hai
- Đau thắt hoặc xé rách sau xương ức
- Sử dụng ma túy (ví dụ: thuốc kích thích giao cảm, cocaine, amphetamine)
- Khám tim phổi bất thường
- Tiền sử cá nhân hoặc gia đình mắc bệnh tim, đột tử, tăng đông máu hoặc các tình trạng bệnh lý tiền đề (ví dụ: hội chứng Marfan, hội chứng Kawasaki, hen suyễn)
Danh sách chi tiết các biểu hiện cảnh báo có thể làm tăng nghi ngờ các tình trạng tim mạch hoặc không phải tim mạch nghiêm trọng tiềm ẩn được liệt kê trong Bảng 2.
II. Thông tin cơ bản
1. Thông tin nền tảng
- Đau ngực ở trẻ em là một triệu chứng thường gặp khi đến khám tại phòng cấp cứu, phòng khám chăm sóc ban đầu và phòng khám tim nhi khoa
- Mặc dù nhìn chung nguy cơ tử vong và biến chứng liên quan đến đau ngực ở quần thể nhi khoa là thấp, số lượt khám tại phòng khám tim nhi vì đau ngực (và ngất) tại một bệnh viện nhi lớn đã tăng gấp đôi trong khoảng thời gian 10 năm gần đây
- Các bác sĩ lâm sàng phải cân nhắc kỹ lưỡng giữa việc sử dụng nguồn lực một cách có ý thức, xác nhận mối lo ngại của bệnh nhân và gia đình về các nguyên nhân đáng sợ gây đau ngực, và xác định chính xác các dấu hiệu cảnh báo của các nguyên nhân đe dọa tính mạng
2. Nguyên nhân và yếu tố nguy cơ
- Hầu hết các trường hợp đau ngực không chấn thương ở trẻ em có nguyên nhân không phải từ tim
- Phần lớn đau ngực ở trẻ em là đau cơ xương thành ngực hoặc chức năng (ví dụ: vô căn, tâm lý)
- Nguyên nhân đau ngực có thể từ các tình trạng lành tính đến các bệnh lý nghiêm trọng có tỷ lệ tử vong cao; nguyên nhân tiềm ẩn theo hệ cơ quan bao gồm các ước tính thô sau (tùy thuộc vào quần thể mẫu và sự khác biệt trong thuật ngữ chẩn đoán của bác sĩ lâm sàng):
- Cơ xương chiếm khoảng 35% đến 75% các trường hợp
- Tâm lý chiếm khoảng 5% đến 30% các trường hợp
- Vô căn chiếm khoảng 20% đến 50% các trường hợp
- Hô hấp chiếm khoảng 7% đến 26% các trường hợp
- Tiêu hóa chiếm khoảng 2% đến 8% các trường hợp
- Tim mạch chiếm khoảng 0% đến 5% các trường hợp
- Trong một mẫu lớn bệnh nhân (n = 3700) được giới thiệu đến khoa tim nhi mà không có bệnh tim đã biết trước đó, chỉ khoảng 1% được phát hiện có nguyên nhân đau ngực từ tim
- Nguy cơ có nguyên nhân tiềm ẩn nghiêm trọng có thể phụ thuộc vào tuổi:
- Trẻ nhỏ hơn: nói chung, đau ngực có thể có nhiều khả năng có nguyên nhân thực thể (ví dụ: tim phổi) hơn so với trẻ lớn hơn
- Thanh thiếu niên: đau ngực thường do nguyên nhân cơ xương hoặc tâm lý
- Các yếu tố làm giảm nguy cơ bệnh tim bao gồm:
- Đau ngực kiểu màng phổi, viêm màng phổi hoặc đau thay đổi khi thở
- Đau khi thay đổi tư thế hoặc đau tăng lên khi vận động
- Đau nhói
- Đau thành ngực và đau dễ tái phát
- Đau thay đổi khi ăn uống
Bảng 1. Nguyên nhân đau ngực ở trẻ em.
Cơ xương
- Chấn thương (căng cơ do tai nạn hoặc không do tai nạn, bầm tím, gãy xương sườn)
- Chấn thương do tập luyện/quá sức
- Viêm sụn sườn
- Hội chứng Tietze
- Đau ngực thoáng qua (Texidor twinge)
- Xương sườn trượt
- Viêm xương tủy xương sườn
- Lõm ngực hoặc ức gà
- Đau cơ xơ
- Đau cơ màng phổi (nhiễm virus Coxsackie)
- Cơn đau vành tắc nghẽn hồng cầu hình liềm (nhồi máu xương sườn)
Vô căn
- Vô căn (nguyên nhân không rõ)
Tâm thần và tâm lý
- Lo lắng và căng thẳng làm nặng thêm đau ngực cơ xương
- Rối loạn tâm thần hoặc cơ thể hóa
- Tăng thông khí
- Rối loạn lo âu và hoảng loạn
- Trầm cảm
- Rối loạn chuyển đổi
Phổi và trung thất
- Hen suyễn
- Nhiễm trùng đường hô hấp dưới (viêm phổi)
- Đau ngực kiểu màng phổi, viêm màng phổi và đau thay đổi khi thở
- Ho
- Tràn khí màng phổi, tràn khí trung thất (tự phát hoặc chấn thương)
- Thuyên tắc phổi
- Các tình trạng đường thở trên (ví dụ: co thắt thanh quản do gắng sức, viêm khí quản)
- Khối u (nguyên phát hoặc di căn)
- Dị vật đường thở
- Hội chứng ngực cấp tính trong bệnh hồng cầu hình liềm
- Tổn thương phổi liên quan đến thuốc lá điện tử và hút thuốc lá điện tử
Tiêu hóa
- Trào ngược dạ dày thực quản và bệnh trào ngược dạ dày thực quản
- Loét dạ dày tá tràng và/hoặc viêm dạ dày
- Dị vật thực quản
- Viêm thực quản (viêm thực quản tăng bạch cầu ái toan, viêm thực quản do thuốc)
- Rối loạn vận động thực quản (co thắt, giãn cơ thực quản)
- Vỡ thực quản
- Viêm tụy
- Bệnh lý đường mật (sỏi mật, viêm đường mật)
- Áp xe dưới cơ hoành
- Viêm quanh gan (hội chứng Fitz-Hugh–Curtis)
- Các tình trạng lách (lách to, vỡ lách, nhồi máu lách)
- Táo bón và hội chứng ruột kích thích
Tim mạch
- Bệnh cơ tim
- Thiếu máu cơ tim (bất thường động mạch vành, sau ghép tim hoặc phẫu thuật tim, tăng cholesterol máu, phình động mạch liên quan đến Kawasaki, hội chứng Williams, sử dụng thuốc kích thích giao cảm hoặc cocaine)
- Viêm cơ tim
- Rối loạn nhịp tim (ngoại tâm thu thất, nhịp nhanh trên thất, nhịp nhanh thất)
- Viêm màng ngoài tim
- Tắc nghẽn đường ra thất trái (bệnh cơ tim phì đại, hẹp động mạch chủ, hẹp eo động mạch chủ)
- Viêm nội tâm mạc
- Bóc tách động mạch chủ
- Bệnh van tim (hẹp động mạch chủ)
- Tăng áp động mạch phổi (bệnh phổi, bệnh tim bẩm sinh, vô căn, gia đình)
Khác
- Bệnh lý liên quan đến vú (phát triển tuyến vú, phì đại vú liên quan đến thai kỳ, vú to ở nam giới, khối u, bệnh tuyến vú xơ nang, viêm tuyến vú)
- Liên quan đến thuốc (hút thuốc lá, hút thuốc lá điện tử, cần sa, cần sa tổng hợp, hít ma túy, thuốc kích thích giao cảm, cocaine, amphetamine, muối tắm)
- Zona
- Chèn ép tủy sống hoặc rễ thần kinh (khối u, chấn thương, áp xe ngoài màng cứng)
Chú thích: Lưu ý rằng hầu hết các trường hợp đau ngực ở bệnh nhi có bản chất lành tính (ví dụ: cơ xương, vô căn, tâm lý).
Sửa đổi từ Kolinski JM. Chest pain. Trong: Kleigman RM và cộng sự, biên tập. Nelson Pediatric Symptom Symptom-Based Diagnosis: Common Diseases and Their Mimics. Xuất bản lần thứ 2; 2023:132-144. e1, Bảng 8.1.
Hình 1. Tiếp cận Đánh giá đau ngực ở trẻ em và thanh thiếu niên.
III. Chẩn đoán
1. Cách tiếp cận chẩn đoán
- Chẩn đoán đau ngực được thiết lập bởi biểu hiện than phiền
- Khai thác tiền sử và khám lâm sàng kỹ lưỡng là những bước quan trọng ban đầu để tìm nguyên nhân gây đau ngực
- Phần lớn các nguyên nhân gây đau ngực có thể được xác định chỉ bằng các đặc điểm biểu hiện (ví dụ: đau thành ngực, trào ngược dạ dày thực quản, nguyên nhân tâm lý)
- Tránh đánh giá mở rộng ở bệnh nhi có chẩn đoán lâm sàng rõ ràng vì xét nghiệm quá mức có thể góp phần gây lo lắng quá mức và không cần thiết về khả năng có nguyên nhân đe dọa tính mạng tiềm ẩn (ví dụ: bệnh tim, ác tính)
- Xác định rõ nguyên nhân, khi có thể, có thể giảm thiểu sự không chắc chắn và giúp giảm bớt lo lắng về biểu hiện than phiền
- Duy trì nhận thức rằng nguồn gốc tim của đau ngực ở quần thể nhi được tìm thấy ở dưới 1% bệnh nhân có biểu hiện đau ngực và nên sử dụng nguồn lực một cách cẩn thận
- Một số ít trẻ em và thanh thiếu niên có thể cần các xét nghiệm bổ sung để:
- Loại trừ các tình trạng nghiêm trọng hoặc đe dọa tính mạng cần xử trí khẩn cấp (ví dụ: tràn khí màng phổi tự phát, viêm cơ tim)
- Đánh giá thêm về nguyên nhân tiềm ẩn có thể cần xử trí cụ thể khi không rõ ràng trên các đặc điểm biểu hiện
- Cần thêm các xét nghiệm ở một số bệnh nhân có các dấu hiệu cảnh báo tiềm ẩn (như đã nêu trong Bảng 2 và/hoặc phát hiện bất thường khi khám lâm sàng gợi ý một tình trạng tiềm ẩn không lành tính
- Các phương pháp thường được chỉ định trong đánh giá ban đầu có thể bao gồm:
- Điện tâm đồ sàng lọc có thể được chỉ định khi chẩn đoán không được xác nhận chỉ bằng biểu hiện lâm sàng, khi có tiền sử gia đình mắc bệnh tim đáng lo ngại, hoặc khi nghi ngờ nguyên nhân từ tim
- Chụp X-quang ngực có thể được chỉ định ở một số bệnh nhân có chỉ định cụ thể:
- Để đánh giá khối, dị vật cản quang, tim to và một số bất thường phổi nhất định
- Lưu ý rằng chụp X-quang ngực thường được sử dụng quá mức trong đánh giá đau ngực ở quần thể nhi và chỉ được khuyến cáo cho bệnh nhân có chỉ định cụ thể trong bối cảnh đau ngực
- Chụp X-quang ngực hiếm khi hữu ích trong chẩn đoán các nguyên nhân đau ngực từ tim ở trẻ em
- Điều chỉnh các xét nghiệm thêm theo chẩn đoán phân biệt
- Một số ít bệnh nhân có thể cần đánh giá thêm sau khi tham khảo ý kiến của bác sĩ chuyên khoa (ví dụ: bác sĩ tim nhi, phổi, tiêu hóa) tùy thuộc vào mức độ lo ngại về lâm sàng đối với nguyên nhân gây đau ngực tiềm ẩn
- Siêu âm tim, nghiệm pháp gắng sức và theo dõi Holter hoặc sự kiện có thể được sử dụng bởi bác sĩ tim nhi khi có nghi ngờ cao về bệnh tim
- Thăm dò chức năng hô hấp, test kích thích gắng sức, và/hoặc test kích thích methacholine có thể được sử dụng như một phần của đánh giá thêm bởi bác sĩ phổi nhi, khi phù hợp về mặt lâm sàng
- Các đánh giá thêm (ví dụ: nội soi dạ dày thực quản có sinh thiết, theo dõi pH, đo vận động thực quản) cho các tình trạng đường tiêu hóa có thể được sử dụng bởi bác sĩ tiêu hóa nhi, khi có chỉ định lâm sàng
Bảng 2. Các biểu hiện cảnh báo.
| Đặc điểm tiền sử | Gợi ý nguyên nhân tiềm ẩn có thể |
|---|---|
| Tiền sử gia đình mắc bệnh tim hoặc các tình trạng khác có nguy cơ cao mắc bệnh tim bao gồm: | |
| Đột tử hoặc tử vong không rõ nguyên nhân | Bệnh tim mạch |
| Đột tử được ngăn chặn | |
| Tử vong đột ngột hoặc không rõ nguyên nhân hoặc tử vong trước 50 tuổi ở gia đình trực hệ (cha mẹ, ông bà, anh chị em) hoặc họ hàng xa hơn (cô dì, chú bác, anh chị em họ) – bao gồm cả đuối nước không rõ nguyên nhân, tai nạn ô tô không rõ nguyên nhân khi lái xe và hội chứng đột tử ở trẻ sơ sinh | |
| Tử vong sớm (đột ngột và không rõ nguyên nhân hoặc khác) trước 50 tuổi do bệnh tim ở 1 hoặc nhiều người thân | |
| Khuyết tật do bệnh tim ở người thân gần <50 tuổi | |
| Bệnh cơ tim | |
| Rối loạn nhịp tim di truyền (ví dụ: QT dài, QT ngắn, Brugada, nhịp nhanh thất đa hình catecholaminergic) và/hoặc điếc bẩm sinh | |
| Đặt máy tạo nhịp hoặc máy khử rung cấy ghép ở tuổi trẻ | |
| Bệnh động mạch chủ di truyền (ví dụ: hội chứng Marfan) | |
| Tình trạng tăng đông máu hoặc huyết khối tĩnh mạch sâu/thuyên tắc phổi không rõ nguyên nhân | |
| Tím tái hoặc vã mồ hôi | Bệnh tim hoặc phổi |
| Đau ngực, tức ngực hoặc cảm giác áp lực liên quan đến gắng sức | Bệnh tim hoặc phổi |
| Khó thở hoặc mệt mỏi hoặc đánh trống ngực quá mức và không giải thích được khi gắng sức | Bệnh tim hoặc phổi |
| Đau ngực hoặc khó thở liên quan đến vận động | Bệnh tim mạch hoặc phổi |
| Trước đây đã được phát hiện tiếng thổi tim hoặc tăng huyết áp toàn thân | Bệnh tim mạch |
| Trước đây đã bị hạn chế tham gia thể thao theo chỉ định của bác sĩ tim hoặc dựa trên chẩn đoán loại trừ cụ thể | Bệnh tim mạch hoặc phổi |
| Ngất không rõ nguyên nhân (đặc biệt là ngất khi gắng sức) hoặc gần ngất không được coi là do phản xạ dây thần kinh phế vị hoặc tim mạch | Thiếu máu cục bộ cơ tim và rối loạn nhịp tim |
| Ngất xỉu hoặc bất tỉnh mà không có dấu hiệu cảnh báo, hoặc co giật không giải thích được, đặc biệt là trong khi tập thể dục hoặc để đáp ứng với tiếng động đột ngột (ví dụ: chuông cửa, đồng hồ báo thức, điện thoại reo) | Rối loạn nhịp tim |
| Khởi phát đột ngột của cơn đau dai dẳng, nặng và không tái tạo được | Bệnh tim hoặc phổi |
| Đau thắt hoặc xé rách ở ngực | Thiếu máu cục bộ cơ tim, bóc tách mạch máu |
| Lan tỏa ra hàm, cổ, vai, cánh tay | Thiếu máu cục bộ cơ tim |
| Khó thở khi gắng sức, khó thở, phù chân, mệt mỏi | Suy tim xung huyết |
| Đau kiểu màng phổi kèm khó thở | Bệnh phổi hoặc cơ xương* |
| Các tình trạng tiền đề của bệnh tim phổi nghiêm trọng: | |
| Tiền sử bệnh tim hoặc hội chứng liên quan đến bệnh tim bẩm sinh (ví dụ: Trisomy 21, hội chứng Turner) | Bệnh tim mạch (ví dụ: thiếu máu cục bộ cơ tim, bệnh động mạch vành, rối loạn nhịp tim) |
| Tiền sử bệnh Kawasaki | |
| Phẫu thuật tim | |
| Bệnh động mạch (ví dụ: Marfan, Ehlers-Danlos mạch máu) | |
| Sử dụng ma túy (đặc biệt là cocaine) | |
| Các bệnh mạn tính (ví dụ: suy thận, bệnh hồng cầu hình liềm, xơ nang) | |
| Tăng cholesterol máu nặng | |
| Tiền sử cá nhân bị tình trạng tăng đông máu hoặc các tình trạng tiền đề gây tăng đông máu: | Thuyên tắc phổi, huyết khối động mạch vành |
| Các bệnh lý thấp khớp | |
| Ung thư | |
| Tiền sử xạ trị vùng trung thất | |
| Thuốc gây tăng đông máu (ví dụ: thuốc tránh thai đường uống) | |
| Béo phì | |
| Đường truyền tĩnh mạch trung tâm | |
| Bất động kéo dài |
Chú thích: Các biểu hiện cảnh báo trong tiền sử làm tăng nghi ngờ về các tình trạng tim mạch hoặc không phải tim mạch nghiêm trọng tiềm ẩn có thể cần chú ý y tế, can thiệp và xử trí kịp thời sau khi tham khảo ý kiến của bác sĩ chuyên khoa.
DVT, huyết khối tĩnh mạch sâu; PE, thuyên tắc phổi.
*Lưu ý rằng trẻ em thường than phiền khó thở kèm đau ngực khi trên thực tế chúng bị đau thành ngực làm cho việc thở trở nên đau đớn và do đó chúng thay đổi kiểu thở phù hợp.
Dữ liệu từ nhiều tài liệu tham khảo.
Thuật toán phác thảo cách tiếp cận đánh giá đau ngực ở trẻ em được mô tả trong Hình 1.
Các nguồn thuật toán bổ sung của cơ sở có sẵn trực tuyến
2. Đánh giá
2.1 Khai thác bệnh sử
- Bệnh nhân bị đau ngực từng đợt có thể không có triệu chứng tại thời điểm khám
- Mặc dù đau ngực do tim hiếm gặp ở các nhóm tuổi nhi khoa, một số đặc điểm nhất định có thể giúp xác định các nguyên nhân hiếm gặp gây đau ngực từ tim. Các biểu hiện cảnh báo khác nhau, khi có mặt, có thể gợi ý tăng nghi ngờ về nguyên nhân tim hoặc nguyên nhân nghiêm trọng khác tiềm ẩn (xem Bảng 2)
- Các khía cạnh chính cần tìm hiểu bao gồm:
- Tiền sử ngất đột ngột hoặc co giật không có tiền triệu, đặc biệt là trong khi tập thể dục hoặc đáp ứng với các kích thích âm thanh (ví dụ: chuông cửa, đồng hồ báo thức)
- Đau ngực hoặc khó thở khi gắng sức
- Tiền sử gia đình có người tử vong đột ngột, không rõ nguyên nhân và không mong đợi trước 50 tuổi
- Tiền sử gia đình mắc bệnh tim có nguy cơ đột tử (ví dụ: bệnh cơ tim phì đại, hội chứng QT dài)
- Lưu ý rằng tiền sử gia đình mắc bệnh tim có thể là nguyên nhân gây đau ngực do lo lắng ở trẻ em
- Đau ngực kiểu đau thắt hiếm gặp ở trẻ em và sự hiện diện gợi ý khả năng bệnh lý tim nghiêm trọng tiềm ẩn (ví dụ: bất thường cản trở, cấu trúc, động mạch vành)
- Cảm giác tức, đau sau xương ức hoặc áp lực kém định vị tăng lên khi gắng sức thể chất hoặc căng thẳng và giảm bớt khi nghỉ ngơi, có thể lan ra cánh tay trái hoặc hàm
- Các biểu hiện thường đi kèm có thể bao gồm ngất hoặc gần ngất, đánh trống ngực, vã mồ hôi và/hoặc khó thở, nôn và thay đổi trạng thái tâm thần
- Các yếu tố quan trọng của tiền sử cần tìm hiểu bao gồm:
- Vị trí
- Khả năng xác định chính xác vị trí đau bằng vài ngón tay hướng đến nguyên nhân không phải tim, đặc biệt là nguyên nhân cơ xương
- Tính chất
- Đau nhói, âm ỉ khu trú ở một vùng rõ ràng gợi ý nguyên nhân lành tính (ví dụ: hội chứng đau ngực thoáng qua)
- Đau kiểu màng phổi (tức là đau đột ngột và dữ dội với tính chất nhói, rát, âm ỉ tăng lên khi hít vào và thở ra) có thể xuất phát từ nhiều tình trạng, cả trong lồng ngực (ví dụ: phổi) và ngoài lồng ngực (ví dụ: gãy xương sườn, viêm quanh gan)
- Đau kiểu màng phổi kèm khó thở mà không kèm đau thành ngực có thể đáng lo ngại về nguyên nhân phổi tiềm ẩn nghiêm trọng (ví dụ: viêm phổi, tràn khí màng phổi, thuyên tắc phổi, hội chứng ngực cấp trong bệnh hồng cầu hình liềm)
- Tuy nhiên, cần lưu ý rằng các nguyên nhân đau cơ xương có thể dẫn đến đau thành ngực làm cho việc thở trở nên đau đớn và do đó có thể thay đổi kiểu thở tương ứng
- Cảm giác rát bỏng ở giữa xương ức gợi ý viêm thực quản
- Đau xé lan ra sau lưng gợi ý bóc tách động mạch chủ
- Mức độ nghiêm trọng
- Đau ngắn, dữ dội thường lành tính
- Thời gian và khoảng thời gian
- Khởi phát nhanh với thời gian ngắn có thể gợi ý một tình trạng lành tính (ví dụ: hội chứng đau ngực thoáng qua)
- Đau mạn tính thường chỉ ra đau cơ xương, tâm lý hoặc vô căn
- Tần suất
- Tái phát các triệu chứng giống nhau hoặc tương tự theo thời gian thường chỉ ra các tình trạng lành tính hơn hoặc nguồn gốc tâm lý
- Các yếu tố bối cảnh và thay đổi
- Chấn thương nhẹ đến trung bình gần đây có thể chỉ ra đau cơ xương
- Các hoạt động liên quan đến sử dụng quá mức cơ thân trên (ví dụ: mang ba lô nặng, vật, chống đẩy, nâng vật nặng, bơi lội) có thể gợi ý đau cơ xương
- Lưu ý rằng đau ngực liên quan đến sử dụng quá mức có thể có khởi phát chậm và bệnh nhân có thể không nhớ hoặc không cho biết các hoạt động góp phần gây đau
- Một số vận động viên mất điều kiện có thể bị đau ngực khi gắng sức khi bắt đầu lại hoạt động phản ánh mệt mỏi cơ hơn là bệnh lý tim
- Cảm giác rát bỏng tăng lên bởi một số thực phẩm nhất định và cải thiện khi ngồi thẳng gợi ý bệnh trào ngược dạ dày thực quản
- Đau tăng lên khi nuốt có thể liên quan đến bệnh thực quản
- Đi máy bay gần đây, đi đường dài hoặc nằm giường kéo dài là những sự kiện thường gặp làm tăng nguy cơ huyết khối tĩnh mạch sâu và có khả năng thuyên tắc phổi ở bệnh nhân có các tình trạng tiền đề
- Đau nặng hơn khi nằm ngửa và cải thiện khi ngồi dậy là đặc trưng của viêm màng ngoài tim; tuy nhiên, có thể thấy trong đau ngực cơ xương
- Đau ngực khi gắng sức có thể đáng lo ngại về nguồn gốc tim hoặc hô hấp
- Đau nặng hơn ở tư thế nằm nghiêng phải có thể gợi ý hội chứng Fitz-Hugh-Curtis ở bệnh nhân nữ vị thành niên
- Đau cơ xương thường nặng hơn khi ho, vận động, sờ nắn và hít sâu
- Các triệu chứng đi kèm
- Ho, có hoặc không sốt, gợi ý tổn thương hệ hô hấp (ví dụ: hen suyễn, viêm phổi, phù phổi)
- Sốt có thể báo hiệu tình trạng nhiễm trùng hoặc viêm không phải phổi (ví dụ: viêm cơ tim, viêm màng ngoài tim, hội chứng viêm đa hệ thống)
- Nôn mửa khá không đặc hiệu nhưng thường xảy ra kèm theo các rối loạn tiêu hóa; tuy nhiên, có thể đi kèm đau nặng từ bất kỳ nguyên nhân nào
- Đánh trống ngực kèm khó thở có thể gợi ý nhịp nhanh
- Cảm giác đánh trống ngực, lòng bàn tay ẩm ướt, dị cảm ở các ngón tay gợi ý hội chứng tăng thông khí hoặc lo lắng
- Ngất khi gắng sức đáng lo ngại và có thể gợi ý tắc nghẽn đường ra thất trái, thiếu máu cục bộ cơ tim hoặc suy tim
- Tiền sử bệnh đáng kể bao gồm:
- Bệnh tim bẩm sinh hoặc mắc phải đáng lo ngại về khả năng có tình trạng tiềm ẩn nghiêm trọng hơn
- Mở rộng tiền sử để đánh giá chi tiết về đau thắt ngực và các triệu chứng liên quan đến tim với đánh giá đầy đủ về các biểu hiện cảnh báo tiềm ẩn bổ sung
- Hen suyễn đáng lo ngại về bệnh lý phổi liên quan
- Mở rộng tiền sử để tìm hiểu chi tiết về tiền sử liên quan đến hen suyễn
- Tăng đông máu làm tăng khả năng bệnh huyết khối tắc mạch
- Tập trung tiền sử bổ sung vào các yếu tố có thể chỉ ra tình trạng tăng đông nặng lên (ví dụ: bổ sung thuốc tránh thai đường uống, bỏ lỡ liều thuốc chống đông kê đơn), bất động và các biểu hiện của thuyên tắc phổi
- Rối loạn mô liên kết
- Làm tăng nghi ngờ về khả năng viêm màng phổi, tràn dịch màng phổi hoặc viêm màng ngoài tim
- Hội chứng Marfan, đặc biệt, đáng lo ngại về khả năng tràn khí màng phổi tự phát hoặc phình tách động mạch
- Các than phiền về cơ thể tái phát
- Chẳng hạn như đau đầu, đau bụng hoặc đau chi có thể gợi ý thành phần tâm lý
- Rối loạn giấc ngủ mạn tính
- Thường đi kèm với các tình trạng đau do tâm lý
- Bệnh tim bẩm sinh hoặc mắc phải đáng lo ngại về khả năng có tình trạng tiềm ẩn nghiêm trọng hơn
- Tiền sử tâm lý xã hội
- Các yếu tố căng thẳng và đau buồn trong cuộc sống gần đây
- Chẳng hạn như mất mát (ví dụ: cái chết hoặc bệnh nặng của người thân yêu) và thay đổi trong cấu trúc gia đình có thể góp phần gây đau ngực do tâm lý
- Vắng mặt thường xuyên ở trường và/hoặc sợ trường học có thể đánh dấu các yếu tố căng thẳng tâm lý xã hội tăng lên trong cuộc sống của trẻ
- Đau chỉ xảy ra ở trường hoặc trong giờ học
- Có thể liên quan đến việc tránh trường học
- Sử dụng ma túy giải trí
- Có thể khiến bệnh nhân có nguy cơ bị đau tim do thiếu máu cục bộ
- Tiền sử cá nhân hoặc gia đình mắc bệnh tâm thần
- Trầm cảm và các rối loạn liên quan đến lo âu là những yếu tố quan trọng cần tìm hiểu vì bệnh tâm thần tiềm ẩn thường liên quan đến các nguyên nhân gây đau ngực do tâm lý
- Rối loạn giấc ngủ
- Sự hiện diện rất gợi ý nguồn gốc tâm lý của cơn đau
- Đau cải thiện với lợi ích thứ cấp (ví dụ: sự chú ý của cha mẹ)
- Rất gợi ý nguồn gốc tâm lý của cơn đau
- Hành vi rút lui xã hội
- Gợi ý nguồn gốc tâm lý của cơn đau
- Các yếu tố căng thẳng và đau buồn trong cuộc sống gần đây
- Vị trí
Bảng 3. Các triệu chứng đặc trưng của đau ngực lành tính (không phải tim) so với không điển hình (có thể liên quan đến tim) ở các nhóm tuổi nhi khoa.
| Đặc điểm của đau ngực lành tính (không phải tim) | Đặc điểm của đau ngực không điển hình (có thể có nguyên nhân tim tiềm ẩn) |
|---|---|
| Nhói | Cảm giác áp lực ở xương ức hoặc ngực trái |
| Khu trú | Lan tỏa đến cổ hoặc cánh tay trái |
| Ngắn | Kèm theo vã mồ hôi, khó thở, buồn nôn hoặc ngất |
| Thay đổi theo tư thế | Khởi phát khi gắng sức, căng thẳng hoặc stress (trừ khi có các đặc điểm của đau ngực điển hình) |
| Thay đổi khi thở | |
| Đau khi ấn hoặc sờ nắn vùng đau |
Chú thích: Phần lớn đau ngực ở nhóm tuổi nhi có nguồn gốc lành tính và không phải từ tim; tuy nhiên, một số đặc điểm nhất định có thể giúp xác định các nguyên nhân hiếm gặp gây đau ngực từ tim. Đau ngực lành tính thường biểu hiện đau thành ngực cơ xương; đau ngực không điển hình có thể không lành tính và cảnh báo về nguyên nhân tim tiềm ẩn.
Điều chỉnh từ Erickson CC và cộng sự. Sudden death in the young: information for the primary care provider. Pediatrics. 2021;148(1):e2021052044, Bảng 3.
2.2 Khám thực thể
- Dấu hiệu sinh tồn
- Nhịp tim nhanh và/hoặc thở nhanh dai dẳng là những đặc điểm đáng lo ngại về các tình trạng tiềm ẩn nghiêm trọng có thể
- Sốt, mặc dù không đặc hiệu, có thể hiện diện trong các quá trình viêm hoặc nhiễm trùng (ví dụ: viêm cơ tim, viêm phổi); cần tương quan với bối cảnh lâm sàng
- Bão hòa oxy giảm (SpO2 ≤96%) gợi ý bệnh tim phổi
- Chênh lệch huyết áp giữa chi trên và chi dưới (≥20 mm Hg), dựa trên đo huyết áp 4 chi, có thể gợi ý bệnh lý tiềm ẩn (ví dụ: bóc tách động mạch chủ, hẹp eo động mạch chủ)
- Quan sát chung
- Dáng người Marfan (ví dụ: vóc dáng cao, chân tay dài, ngón tay nhện, dị dạng lồng ngực, khuôn mặt dài và hẹp, lỏng lẻo và tăng vận động khớp) làm tăng lo ngại về bệnh mô liên kết và bóc tách động mạch chủ kèm theo
- Cổ
- Sự hiện diện của tĩnh mạch cổ nổi phồng (gợi ý suy thất phải)
- Mạch
- Mạch đùi hoặc ngoại vi giảm là dấu hiệu của bệnh tim mạch tiềm ẩn
- Chi
- Ngón tay dùi trống và/hoặc tím tái là những dấu hiệu đáng lo ngại gợi ý bệnh phổi nghiêm trọng
- Phù ngoại biên đáng báo động về suy tim sung huyết
- Ngực
- Tổn thương da dạng mụn nước gợi ý nhiễm trùng varicella
- Xuất huyết dưới da/bầm tím khi khám có thể gợi ý chấn thương
- Đau thành ngực là dấu hiệu đặc trưng của đau thành ngực
- Đau và/hoặc sưng tại chỗ có thể gợi ý gãy xương trên phần xương của xương sườn hoặc hội chứng Tietze trên sụn sườn
- Đau lan tỏa liên quan đến nhiều khớp sụn sườn gợi ý viêm sụn sườn
- Gõ đục trên các trường phổi gợi ý đông đặc, tràn dịch hoặc xẹp phổi; gõ vang gợi ý hen suyễn hoặc tràn khí màng phổi
- Các dấu hiệu nghe phổi
- Phát hiện âm thở giảm một bên gợi ý tràn khí màng phổi (ví dụ: do chấn thương, tự phát)
- Âm thở giảm toàn bộ hoặc có tiếng rít với giai đoạn thở ra kéo dài gợi ý phản ứng đường thở hoặc hen suyễn
- Các phát hiện khu trú (ví dụ: âm thở giảm trên một trường phổi, ran nổ, ran ngáy) gợi ý đông đặc thùy
- Ran nổ hoặc ran rít ở đáy phổi có thể gợi ý phù phổi
- Run mưu (tức là cảm giác rung động có thể sờ thấy do tiếng thổi gây ra) luôn là bệnh lý và sờ thấy rung động thất có thể gợi ý phì đại thất
- Các phát hiện khi nghe tim
- Tiếng thổi bệnh lý (ví dụ: toàn tâm thu hoặc tâm trương, độ 3 trở lên, chất lượng thô ráp) gợi ý tình trạng tim
- Tiếng thổi độ 3 trở lên là tiếng thổi từ trung bình đến rất to và có thể hoặc không kèm theo run mưu có thể sờ thấy
- Các tiếng thổi bệnh lý thường gặp nhất ở bệnh nhi có đau ngực bao gồm:
- Tiếng thổi hẹp động mạch chủ: tiếng thổi tâm thu tống máu thô ráp nghe rõ nhất ở bờ trên xương ức phải, có thể lan ra động mạch cảnh, có thể có tiếng click tông máu ở mỏm, có thể có rung mưu ở hõm ức
- Tiếng thổi bệnh cơ tim phì đại: tiếng thổi tâm thu tống máu điển hình là tiếng thổi tăng-giảm nghe rõ nhất ở mỏm và bờ trái xương ức, tăng lên khi đứng và làm nghiệm pháp Valsalva và giảm khi ngồi xổm hoặc nắm tay
- Cường độ tăng lên khi bệnh nhân đứng có thể gợi ý bệnh cơ tim phì đại hoặc sa van hai lá
- Tiếng click tâm thu gợi ý bệnh van tim
- S2 hoặc P2 bất thường (ví dụ: S2 tách cố định và/hoặc rộng gợi ý thông liên nhĩ, S2 đơn độc hoặc P2 to gợi ý tăng áp phổi)
- Nhịp ngựa phi có thể gợi ý rối loạn chức năng cơ tim hoặc phì đại thất
- Tiếng cọ màng ngoài tim gợi ý viêm màng ngoài tim
- Tiếng tim mờ gợi ý tràn dịch màng ngoài tim
- Nhịp không đều gợi ý rối loạn nhịp tim
- Bụng
- Bệnh lý trong ổ bụng có thể biểu hiện đau ngực lan tỏa (ví dụ: bệnh gan mật, các tình trạng dạ dày hoặc lách, hội chứng Fitz-Hugh-Curtis)
- Bầm tím quanh rốn (dấu hiệu Cullen) và hông (dấu hiệu Grey-Turner) đôi khi phát triển trong viêm tụy
- Đau khu trú có thể gợi ý nguyên nhân trong ổ bụng
- Đau ở góc phần tư trên bên phải có thể phát triển trong các tình trạng (ví dụ: viêm gan, viêm quanh gan, bệnh đường mật)
- Đau ở góc phần tư trên bên trái có thể phát triển với bệnh lý lách
- Đau vùng thượng vị có thể gợi ý các nguyên nhân từ dạ dày và viêm tụy
- Gan to có thể đáng lo ngại về suy tim phải
- Nâng thất phải tăng lên khi sờ nắn bụng trên đáng lo ngại về tăng áp thất phải
2.3 Xét nghiệm
Xét nghiệm hiếm khi được chỉ định ở bệnh nhi bị đau ngực; tuy nhiên, các xét nghiệm sau có thể hữu ích trong các bối cảnh lâm sàng cụ thể:
- Công thức máu toàn bộ và chỉ điểm viêm (ví dụ: tốc độ máu lắng, protein C phản ứng)
- Có thể được chỉ định khi đánh giá viêm cơ tim, viêm màng ngoài tim hoặc các quá trình nhiễm trùng/viêm khác
- Troponin
- Troponin T được giải phóng nhanh chóng bởi cơ tim sau chấn thương
- Mức độ tăng tỷ lệ thuận trực tiếp với mức độ tổn thương cơ tim
- Trái ngược với bệnh nhân người lớn, mức tăng nhẹ ở trẻ em có thể chỉ ra tổn thương đáng kể (mức tăng nhẹ ở bệnh nhân người lớn thường không có ý nghĩa lâm sàng)
- Nói chung, độ đặc hiệu cao và độ nhạy thấp đối với tổn thương cơ tim
- Được chỉ định khi có lo ngại về lâm sàng về thiếu máu cục bộ cơ tim, viêm cơ tim và viêm màng ngoài tim
- Duy trì nhận thức rằng nguồn gốc tim của đau ngực ở quần thể nhi được tìm thấy ở dưới 1% bệnh nhân có biểu hiện đau ngực và nên sử dụng nguồn lực một cách cẩn thận
- D-dimer
- Xét nghiệm hiếm khi hữu ích trong đau ngực ở trẻ em, trừ khi có lo ngại về lâm sàng về DVT/PE
- Xem xét làm xét nghiệm khi nghi ngờ thuyên tắc phổi, mặc dù giá trị chẩn đoán của nó chưa được xác định rõ ràng trong quần thể nhi
- Phạm vi bình thường ở trẻ em từ 2 đến 12 tuổi là khoảng 0,4 đến 2,27 mg/L
- Peptide natri lợi niệu typ B
- Xét nghiệm hiếm khi hữu ích trong chẩn đoán đau ngực ở trẻ em và thanh thiếu niên
- Xem xét làm xét nghiệm khi lo ngại về suy tim sung huyết
- Chỉ số này có thể gây khó khăn trong quần thể nhi do thiếu các giá trị chuẩn hóa theo độ tuổi được xác nhận và khả năng có tỷ lệ dương tính giả cao
- Chỉ số này thường hữu ích hơn để theo dõi chức năng tim ở bệnh nhân đã biết bệnh tim hơn là một giá trị đơn lẻ
- Xét nghiệm điện giải cơ bản
- Thực hiện để đánh giá bất thường điện giải trong bối cảnh rối loạn nhịp tim và điện tâm đồ bất thường
- Xét nghiệm chức năng gan
- Có thể được chỉ định để đánh giá thêm đau góc phần tư trên bên phải hoặc gan to
- Xét nghiệm sàng lọc lạm dụng ma túy trong nước tiểu
- Có thể được chỉ định khi nghi ngờ sử dụng ma túy bất hợp pháp
2.4 Nghiên cứu hình ảnh
X-quang ngực
- Các chỉ định cụ thể để chụp X-quang ngực ở bệnh nhi bị đau ngực bao gồm:
- Khám phổi bất thường không phù hợp với nghi ngờ đợt cấp hen suyễn hoặc nhiễm trùng hô hấp dưới nhẹ
- Lo ngại về tràn khí màng phổi
- Chấn thương
- Lo ngại về suy tim sung huyết
- Lo ngại về khối trung thất
- Nghi ngờ có dị vật
- Tiền sử bệnh tim lồng ngực
- Khám tim bất thường
- Hiệu suất chụp X-quang ngực được coi là thấp nói chung khi không có phát hiện bất thường khi khám tim phổi, bệnh sốt hoặc chấn thương
Siêu âm tim
- Mất ổn định huyết động hoặc cung lượng tim kém là chỉ định siêu âm tim khẩn cấp ở bệnh nhân bị đau ngực
- Có thể được chỉ định bởi bác sĩ tim nhi cho các chỉ định sau ở bệnh nhân ngoại trú không có tình trạng tim đã biết trước đó được đánh giá đau ngực:
- Chỉ định xác định bao gồm:
- Đau ngực khi gắng sức và không tái tạo được
- Đau ngực không liên quan đến gắng sức với phát hiện điện tâm đồ bất thường
- Đau ngực kèm tiền sử gia đình đột tử không rõ nguyên nhân hoặc gợi ý bệnh tim có khả năng di truyền (ví dụ: bệnh cơ tim, các bệnh lý về kênh ion, đặt máy khử rung cấy ghép sớm, đặt thiết bị hỗ trợ thất trước đó)
- Chỉ định có thể bao gồm:
- Đau ngực kèm các dấu hiệu hoặc triệu chứng khác của bệnh tim mạch (với điện tâm đồ bình thường và tiền sử gia đình yên tâm)
- Đau ngực kèm khởi phát sốt gần đây hoặc sử dụng ma túy bất hợp pháp
- Đau ngực kèm tiền sử gia đình mắc bệnh động mạch vành sớm
- Chỉ định xác định bao gồm:
2.5 Các công cụ chẩn đoán khác
Điện tâm đồ (ECG)
- Chỉ định trong bối cảnh đau ngực ở trẻ em có thể bao gồm:
- Biểu hiện lâm sàng đơn thuần không xác nhận được chẩn đoán
- Tiền sử và/hoặc khám thực thể gợi ý nguyên nhân từ tim
- Hiệu suất ECG được coi là thấp nói chung ở những bệnh nhân có tiền sử và khám thực thể không gợi ý bệnh tim mạch
- Tuy nhiên, ECG bình thường kết hợp với tiền sử yên tâm và khám tim bình thường có thể hạn chế nhu cầu đánh giá thêm ở bệnh nhi bị đau ngực
- Phát hiện ECG phụ thuộc vào độ tuổi
- ECG bình thường không loại trừ hoàn toàn sự hiện diện của bệnh tim cấu trúc hoặc rối loạn nhịp tim
Bảng 4. Các giá trị bình thường của ECG ở trẻ em.
| Tuổi | Nhịp tim (nhịp/phút)* | Trục QRS* | Khoảng PR (giây)* | Thời gian QRS (giây)† | Biên độ sóng R ở V1 (mm)* | Biên độ sóng S ở V1 (mm)* | Tỷ lệ R/S ở V1* | Biên độ sóng R ở V6 (mm)* | Biên độ sóng S ở V6 (mm)* | Tỷ lệ R/S ở V6 |
|---|---|---|---|---|---|---|---|---|---|---|
| <1 ngày | 93-154 (123) | +59 đến -163 (+137) | 0,08-0,16 (0,11) | 0,03-0,07 (0,05) | 5-26 (14) | 0-23 (8) | 0,1-U (2,2) | 0-11 (4) | 0-9,5 (3) | 0,1-U (2,0) |
| 1-2 ngày | 91-159 (123) | +64 đến -161 (+134) | 0,08-0,14 (0,11) | 0,03-0,07 (0,05) | 5-27 (14) | 0-21 (9) | 0,1-U (2,0) | 0-12 (4,5) | 0-9,5 (3) | 0,1-U (2,5) |
| 3-6 ngày | 91-166 (129) | +77 đến -163 (+132) | 0,07-0,14 (0,10) | 0,03-0,07 (0,05) | 3-24 (13) | 0-17 (7) | 0,2-U (2,7) | 0,5-12 (5) | 0-10 (3,5) | 0,1-U (2,2) |
| 1-3 tuần | 107-182 (148) | +65 đến +161 (+110) | 0,07-0,14 (0,10) | 0,03-0,08 (0,05) | 3-21 (11) | 0-11 (4) | 1,0-U (2,9) | 2,5-16,5 (7,5) | 0-10 (3,5) | 0,1-U (3,3) |
| 1-2 tháng | 121-179 (149) | +31 đến +113 (+74) | 0,07-0,13 (0,10) | 0,03-0,08 (0,05) | 3-18 (10) | 0-12 (5) | 0,3-U (2,3) | 5-21,5 (11,5) | 0-6,5 (3) | 0,2-U (6,2) |
| 3-5 tháng | 106-186 (141) | +7 đến +104 (+60) | 0,07-0,15 (0,11) | 0,03-0,08 (0,05) | 3-20 (10) | 0-17 (6) | 0,1-U (2,3) | 6,5-22,5 (13) | 0-10 (3) | 0,2-U (6,2) |
| 6-11 tháng | 109-169 (134) | +6 đến +99 (+56) | 0,07-0,16 (0,11) | 0,03-0,08 (0,05) | 1,5-20 (9,5) | 0,5-18 (4) | 0,1-3,9 (1,6) | 6-22,5 (12,5) | 0-7 (2) | 0,2-U (7,6) |
| 1-2 tuổi | 89-151 (119) | +7 đến +101 (+55) | 0,08-0,15 (0,11) | 0,04-0,08 (0,06) | 2,5-17 (9) | 0,5-21 (8) | 0,05-4,3 (1,4) | 6-22,5 (13) | 0-6,5 (2) | 0,3-U (9,3) |
| 3-4 tuổi | 73-137 (108) | +6 đến +104 (+55) | 0,09-0,16 (0,12) | 0,04-0,08 (0,06) | 1-18 (8) | 0,2-21 (10) | 0,03-2,8 (0,9) | 8-24,5 (15) | 0-5 (1,5) | 0,6-U (10,8) |
| 5-7 tuổi | 65-133 (100) | +11 đến +143 (+65) | 0,09-0,16 (0,12) | 0,04-0,08 (0,06) | 0,5-14 (7) | 0,3-24 (12) | 0,02-2,0 (0,7) | 8,5-26,5 (16) | 0-4 (1) | 0,9-U (11,5) |
| 8-11 tuổi | 62-130 (91) | +9 đến +114 (+61) | 0,09-0,17 (0,13) | 0,04-0,09 (0,06) | 0-12 (5,5) | 0,3-25 (12) | 0-1,8 (0,5) | 9-25,5 (16) | 0-4 (1) | 1,5-U (14,3) |
| 12-15 tuổi | 60-119 (85) | +11 đến +130 (+59) | 0,09-0,18 (0,14) | 0,04-0,09 (0,07) | 0-10 (4) | 0,3-21 (11) | 0-1,7 (0,5) | 6,5-23 (14) | 0-4 (1) | 1,4-U (14,7) |
Chú thích:
QTc: bình thường <440 msec; ranh giới 440-450 msec; kéo dài >450 msec.
*Phạm vi bình thường và (trung bình).
†Thời gian QRS bình thường.
U: Không giới hạn trên.
Điều chỉnh từ Nyhan A. Cardiology. In: Kleinman K et al, eds: The Harriet Lane Handbook. Xuất bản lần thứ 22. Elsevier; 2021:145-188.e4, Bảng 7.4; bao gồm dữ liệu từ Garson A et al. The Science and Practice of Pediatric Cardiology. Xuất bản lần thứ 2. Lippincott Williams & Wilkins; 1998.
IV. Chẩn đoán phân biệt
Lưu ý rằng hầu hết đau ngực không chấn thương ở trẻ em có nguyên nhân không phải từ tim và phần lớn đau ngực ở trẻ em gặp trong chăm sóc ban đầu là do đau cơ xương thành ngực hoặc chức năng (ví dụ: vô căn, tâm lý)
Bảng 5. Chẩn đoán phân biệt: Đau ngực ở trẻ em và thanh thiếu niên.
Bảng 5. Chẩn đoán phân biệt: Đau ngực ở trẻ em và thanh thiếu niên.
| Tình trạng | Mô tả | Phân biệt bởi |
|---|---|---|
| Nguyên nhân ngực/trong lồng ngực | ||
| CƠ XƯƠNG | ||
| Chấn thương | – Xem xét căng cơ, bầm tím hoặc gãy xương sườn như các nguồn tiềm năng trong bối cảnh chấn thương trước đó; – Chấn thương có thể nhẹ và có thể xảy ra vài ngày trước khi khởi phát đau; – Duy trì chỉ số nghi ngờ về chấn thương các cấu trúc trong lồng ngực bao gồm phổi hoặc tim, tùy thuộc vào cơ chế chấn thương; – Thành ngực ở trẻ em dễ uốn và có thể xảy ra đụng dập phổi ngay cả khi không có gãy xương sườn; – Xem xét chấn thương không do tai nạn nếu các phát hiện da có hình dạng đáng ngờ hoặc nếu cơ chế chấn thương được báo cáo không phù hợp với các phát hiện thể chất | – Tiền sử chấn thương ngực trước đó; – Đau khu trú rõ rệt tại vị trí chấn thương. Có thể có hoặc không có bầm tím khi khám; – Chụp X-quang để điều tra chẩn đoán nghi ngờ gãy xương sườn, tràn khí màng phổi, tràn máu màng phổi hoặc đụng dập phổi; – CT ngực có thể cần thiết để xác nhận chấn thương lồng ngực nghiêm trọng tiềm ẩn |
| Viêm sụn sườn | – Viêm sụn nối xương sườn với xương ức hoặc tại khớp sụn sườn; – Mang ba lô nặng qua 1 vai là tiền sử thường gặp; – Thường liên quan đến khớp sụn sườn thứ hai đến thứ năm; – Có thể liên quan đến nhiều khớp sụn sườn. Tổn thương bên trái thường gặp hơn bên phải. Có thể xảy ra hai bên; – Tiền sử các yếu tố thúc đẩy thường hiện diện:; + Ho quá mức; + Nâng vật nặng; + Sử dụng quá mức các cơ thành ngực lặp đi lặp lại; + Nhiễm virus; + Hiếm khi là kết quả của bệnh viêm (ví dụ: SLE) | – Đau tái tạo được khi sờ nắn nhẹ nhàng thành ngực hoặc khi khép cả hai cánh tay qua ngực (tư thế tự ôm). Lưu ý rằng sử dụng áp lực quá mức có thể gây đau sai; – Chẩn đoán là lâm sàng với tiền sử điển hình kết hợp với không có phát hiện bất thường khi khám ngoài đau |
| Hội chứng Tietze | – Sưng và đau lành tính, tự giới hạn, không có mủ của sụn sườn trên; – Thường ảnh hưởng đến khớp sườn thứ hai hoặc thứ ba một bên; – Nguyên nhân không rõ; – Thường gặp hơn ở thanh thiếu niên và người trẻ tuổi | – Chẩn đoán là lâm sàng và đặc trưng bởi đau và sưng khu trú tại khớp sụn sườn; – Quá trình khu trú, thường chỉ ảnh hưởng đến một hoặc vài khớp sườn |
| Hội chứng đau ngực thoáng qua (Texidor twinge) | – Biểu hiện nhất quán và đặc trưng bao gồm:; + Khởi phát cấp tính, khu trú rõ ràng, đau nhói, sắc nhọn, như kim châm nằm ở một khoang đơn dọc theo bờ trái xương ức hoặc vùng mỏm tim; + Thường xảy ra khi nghỉ ngơi, không bao giờ xảy ra trong khi ngủ; + Kéo dài vài giây đến vài phút; + Nặng hơn khi hít sâu; – Nguyên nhân không rõ; – 15% trẻ em được giới thiệu đến phòng khám tim được chẩn đoán hội chứng đau ngực thoáng qua; – Do tính chất tái phát của tình trạng, nó có thể gây lo lắng cho bệnh nhân và gia đình, những người thường lo lắng về các vấn đề tim. Tư vấn về chẩn đoán có thể xác nhận | – Tiền sử đặc trưng và khám thực thể bình thường mà không có đau tái tạo được xác nhận chẩn đoán |
| Hội chứng xương sườn trượt | – Do trượt khớp của đầu trước và phía trước của đầu xương sườn thứ 8 đến thứ 10 dưới xương sườn kề bên trên, dẫn đến chèn ép thần kinh liên sườn; – Nguyên nhân hiếm gặp gây đau ngực hoặc đau bụng trên một bên, từng đợt. Đau có thể nặng hơn khi cúi người; – Bệnh nhân thường báo cáo cảm giác trượt, kêu lách cách hoặc bật ra rõ ràng của xương sườn; – Có thể liên quan đến chấn thương | – Chẩn đoán chủ yếu là lâm sàng vì tình trạng là từng đợt, ảnh hưởng đến vùng ngực dưới một bên; – Đau có thể được tái tạo bằng “thủ thuật móc”: người khám đặt tay dưới mép dưới của xương sườn và kéo mép xương sườn ra ngoài và lên trên; – Phát hiện X-quang bình thường; – Siêu âm động có thể xác nhận khi chẩn đoán vẫn còn nghi ngờ |
| Viêm xương tủy xương sườn | – Hiếm gặp, chiếm 1% viêm xương tủy ở trẻ em; – Thường biểu hiện với sốt và đau ngực/lưng. Có thể xảy ra trong bối cảnh vết thương hoặc áp xe lành chậm hoặc nhiễm khuẩn huyết mà không có sự lan rộng rõ ràng từ quá trình nhiễm trùng tại chỗ | – Các phát hiện xét nghiệm phù hợp với quá trình nhiễm trùng (tăng bạch cầu, tăng ESR và/hoặc CRP); – X-quang có thể bình thường, đặc biệt là trong giai đoạn cấp tính của nhiễm trùng; – MRI là xét nghiệm hình ảnh tiếp theo được lựa chọn và nhạy hơn X-quang. Có thể được chỉ định khi phát hiện X-quang bình thường mặc dù nghi ngờ cao về viêm xương tủy; – Sinh thiết xương thường cần thiết để chẩn đoán vi sinh xác định trừ khi tác nhân gây bệnh được phân lập từ cấy máu |
| DA | ||
| Zona | – Nguyên nhân hiếm gặp gây đau ngực ở trẻ em; – Đau da rát, ngứa ran hoặc dị cảm theo phân bố theo vùng da trước khi phát triển phát ban mụn nước; – Đau khi chạm vào nhẹ có thể phát triển; – Có thể xảy ra ở cả bệnh nhân suy giảm miễn dịch và miễn dịch bình thường; – Nhiễm trùng varicella xảy ra trước sinh nhật đầu tiên liên quan đến nhiễm trùng zona trong thời thơ ấu | – Đau trước khi xuất hiện tổn thương; – Chẩn đoán thường được thiết lập bằng biểu hiện lâm sàng đặc trưng |
| SINH SẢN | ||
| Các tình trạng vú sinh lý | – Đau vú và đau có thể biểu hiện với than phiền chính là đau ngực; – Thường gặp trong bối cảnh phát triển vú ở tuổi dậy thì ở nữ và giai đoạn đầu của thai kỳ | – Chẩn đoán là lâm sàng với đau và đau khu trú ở vú |
| PHỔI | ||
| Hen suyễn | – Bệnh đường thở phản ứng, đặc biệt là hen suyễn do gắng sức, một số chưa được chẩn đoán trước đó, đã được mô tả ở tới 26% bệnh nhân biểu hiện đau ngực; – Thường biểu hiện với ho, đau ngực và/hoặc tức ngực; – Phát hiện khám đặc trưng bao gồm thở khò khè hoặc thì thở ra kéo dài. Giảm oxy máu, khó thở và giảm di động không khí trong ngực phát triển với tắc nghẽn không khí nặng; – Có thể biểu hiện đau ngực hoặc tức ngực khi gắng sức mà không có thở khò khè; – Tiền sử cá nhân dị ứng (thức ăn hoặc dị nguyên môi trường, chàm) và/hoặc tiền sử gia đình hen suyễn thường gặp | – Thường có thể phân biệt bằng tiền sử và phát hiện khám thực thể đặc trưng; – Chẩn đoán dựa trên bản chất từng đợt của các triệu chứng, phát hiện khám thực thể đặc trưng và tài liệu về tính thuận nghịch của tắc nghẽn đường thở qua đo chức năng hô hấp |
| Viêm phổi | – Nhiễm trùng virus hoặc vi khuẩn của đường hô hấp dưới; – Một trong những nguyên nhân phổ biến nhất gây nhiễm trùng nghiêm trọng ở trẻ em; – Sốt, thở nhanh, ho, giảm oxy máu, ran và/hoặc dấu hiệu suy hô hấp. Trẻ nhỏ, đặc biệt, có thể biểu hiện chủ yếu bằng nôn và đau bụng | – Thường có thể phân biệt bằng tiền sử và phát hiện khám thực thể đặc trưng; – Viêm phổi thường là chẩn đoán lâm sàng. X-quang ngực có thể được chỉ định khi chẩn đoán vẫn còn nghi ngờ sau khi khai thác tiền sử và khám thực thể kỹ lưỡng hoặc khi cần nhập viện. Phát hiện X-quang ngực có thể hỗ trợ chẩn đoán |
| Tràn khí màng phổi và/hoặc tràn khí trung thất | – Tích tụ không khí trong khoang màng phổi hoặc trung thất; – Có thể tự phát hoặc do chấn thương; – Tràn khí màng phổi tự phát thường xảy ra ở nam thanh thiếu niên cao gầy; – Các yếu tố nguy cơ khác bao gồm hen suyễn, xơ nang, rối loạn mô liên kết và hít các chất (ví dụ: cocaine, cần sa, hít); – Khởi phát đột ngột của đau ngực một bên và khó thở là đặc trưng của tràn khí màng phổi. Đau có thể lan ra vai cùng bên; – Phát hiện phù hợp với tràn khí màng phổi bao gồm giảm âm thở bên bị ảnh hưởng kèm theo suy hô hấp ở bệnh nhân bị tràn khí màng phổi đáng kể (có thể không có ở tràn khí màng phổi nhỏ hơn); – Tràn khí trung thất tự phát thường xảy ra kết hợp với ho dữ dội (ví dụ: hen suyễn, nhiễm trùng đường hô hấp, lạm dụng chất hít), nôn mạnh hoặc tập thể dục hoặc nghiệm pháp Valsalva mạnh; – Tràn khí trung thất thường liên quan đến khởi phát đột ngột của đau ngực và có thể khó thở; – Phát hiện liên quan đến tràn khí trung thất bao gồm tràn khí dưới da và tiếng lạo xạo với chu kỳ tim (tiếng Hamman) | – Nghi ngờ chẩn đoán dựa trên biểu hiện lâm sàng; – X-quang ngực có giá trị chẩn đoán |
| Thuyên tắc phổi | – Huyết khối tĩnh mạch trong các nhánh của động mạch phổi; – Hiếm gặp ở bệnh nhi; tuy nhiên, đại diện cho một nguyên nhân ngày càng tăng gây đau ngực ở trẻ em; – Khởi phát đột ngột của đau ngực cấp tính, khó thở và hiếm khi ho ra máu. Đau có thể kiểu màng phổi hoặc áp lực; – Các yếu tố nguy cơ tăng đông máu (ví dụ: sử dụng thuốc tránh thai chứa estrogen, chấn thương gần đây, bất động, béo phì, ác tính, đặt catheter tĩnh mạch trung tâm, phá thai hoặc phẫu thuật gần đây) hoặc các thành phần khác của tam chứng Virchow (tức là tổn thương nội mô, ứ trệ dòng máu, tăng đông máu); – Nhịp tim nhanh, thở nhanh và giảm oxy máu thường gặp khi khám. Các phát hiện phù hợp với tăng áp phổi có thể phát triển (ví dụ: S2 to đơn độc) | – ECG có thể cho thấy nhịp nhanh xoang với phì đại thất phải và/hoặc hình ảnh căng thất phải. Hình ảnh kinh điển S1, Q III, T III (tức là sóng S ở chuyển đạo 1, sóng Q ở chuyển đạo III, T ở chuyển đạo III) có thể được thấy với sự phát triển của tăng áp thất phải cấp tính; – Tăng D-dimer; – Xác nhận bằng chụp CT mạch phổi hoặc CT ngực độ phân giải cao |
| Hội chứng ngực cấp | – Bệnh cấp tính đặc trưng bởi sốt và/hoặc các triệu chứng hô hấp, kèm theo một thâm nhiễm phổi mới trên X-quang ngực ở bệnh nhân bị bệnh hồng cầu hình liềm; – Nguyên nhân có thể đa yếu tố bao gồm nhiễm trùng, thuyên tắc mỡ phổi hoặc nhồi máu phổi như các yếu tố đóng góp có thể; – Có khả năng gây tử vong | – Tiền sử bệnh hồng cầu hình liềm với thâm nhiễm mới trên X-quang ngực |
| Tổn thương phổi liên quan đến thuốc lá điện tử hoặc hút thuốc lá điện tử | – Phổ bệnh phổi do hít phải khí dung chứa các chất khác nhau (nicotine, cannabinoids, chất tạo hương vị, chất phụ gia) qua thuốc lá điện tử hoặc thiết bị hút thuốc lá điện tử; – Có thể biểu hiện với sốt, khó thở và đau ngực. Các triệu chứng tiêu hóa thường gặp (ví dụ: nôn, tiêu chảy, đau bụng); – Giảm oxy máu thường hiện diện khi khám, cùng với thở nhanh và nhịp tim nhanh; – Hen suyễn tiềm ẩn là một liên quan thường gặp | – Nghi ngờ dựa trên biểu hiện lâm sàng kết hợp với phát hiện X-quang ngực đông đặc lan tỏa hai bên; – Chẩn đoán có thể cần loại trừ nguyên nhân thay thế (ví dụ: bệnh nhiễm trùng dẫn đến bức tranh lâm sàng tương tự). Tiến triển nặng của bệnh cần loại trừ thuyên tắc phổi và các nguyên nhân hiếm gặp khác của biểu hiện lâm sàng tương tự; – Các tiêu chuẩn lâm sàng xác định các trường hợp có thể và xác định |
| TIM MẠCH | ||
| Bệnh cơ tim phì đại tắc nghẽn | – Bệnh cơ tim mắc phải do phì đại dần dần của thất trái mà không giãn; – Nguyên nhân có thể di truyền, tự miễn, thứ phát do rối loạn nội tiết, thiếu hụt dinh dưỡng, thuốc hoặc nhịp nhanh mạn tính; – HOCM gia đình được di truyền theo kiểu trội trên nhiễm sắc thể thường; – Thường biểu hiện ở tuổi thanh thiếu niên trong quá trình tăng trưởng nhanh ở tuổi dậy thì; – Biểu hiện thường gặp là đột tử do tim vì rối loạn nhịp tim có xu hướng xảy ra trước khi phát triển phì đại thất trái. Có thể biểu hiện đau ngực khi gắng sức, đánh trống ngực, ngất và/hoặc đột tử do tim. Bệnh nhân bị HOCM có nguy cơ bị đau ngực do thiếu máu cục bộ, đặc biệt là khi gắng sức, thứ phát do tắc nghẽn đường ra thất trái; – Tiếng thổi tâm thu tăng-giảm dần nghe rõ nhất ở bờ trái dưới xương ức hoặc mỏm to hơn khi đứng hoặc làm nghiệm pháp Valsalva và giảm khi ngồi xổm. Có thể lan ra nách | – Nghi ngờ dựa trên biểu hiện lâm sàng nhất quán; – ECG thường cho thấy phì đại thất trái, trục trái và sóng Q vách ngăn nổi bật. Rung nhĩ đi kèm không phổ biến; – Tim to có thể nhìn thấy trên X-quang ngực; – Chẩn đoán thường được xác nhận bằng siêu âm tim. MRI tim có thể được sử dụng khi kết quả siêu âm tim không rõ ràng |
| Xuất phát bất thường của động mạch vành | – Bất thường giải phẫu trong đó các động mạch vành xuất phát từ vị trí bất thường. Ví dụ, có thể xuất phát từ xoang sai dẫn đến chèn ép động mạch vành khi nó đi qua giữa các mạch máu lớn hoặc có thể xuất phát từ động mạch phổi; – Đau ngực khi gắng sức, do tưới máu động mạch vành kém. Có thể xảy ra ngất khi gắng sức. Ở trẻ sơ sinh, có thể biểu hiện chủ yếu với các vấn đề liên quan đến bú (ví dụ: bú kém, kích thích khi bú, nhịp tim nhanh và vã mồ hôi khi bú); – Các dấu hiệu suy tim có thể hiện diện, nếu không thì khám thường bình thường | – Chẩn đoán có thể khó khăn và đòi hỏi mức độ nghi ngờ lâm sàng cao; – ECG thường bình thường. Có thể cho thấy hình ảnh nhồi máu cơ tim trước bên với sóng Q sâu và đảo ngược sóng T ở các chuyển đạo I, aVL, V5-6, và thay đổi ST (đoạn ST nâng hình vòm với đoạn ST chênh xuống đối xứng); – Thiết lập chẩn đoán bằng siêu âm tim và/hoặc chụp cắt lớp |
| Viêm cơ tim | – Bệnh viêm cấp tính của cơ tim; – Thường do virus gây ra (ví dụ: virus cúm, enterovirus, adenovirus, SARS-CoV-2), nhưng có thể do quá trình tự miễn, viêm mạch hoặc thuốc. MIS-C (hội chứng viêm đa hệ ở trẻ em) là một nguyên nhân mới nổi gây viêm cơ tim ở bệnh nhi sau nhiễm SARS-CoV-2; – Đau có thể nhẹ, xảy ra trong vài ngày, thường trong bối cảnh sốt. Các triệu chứng bổ sung có thể bao gồm mệt mỏi, đau bụng và chán ăn. Các triệu chứng suy tim sung huyết có thể phát triển; – Nhịp tim nhanh không tương xứng với mức độ sốt và tưới máu kém là những phát hiện khám đặc trưng. Các dấu hiệu suy tim sung huyết với nhịp ngựa phi có thể phát triển. Có thể tiến triển thành sốc tim giảm cung lượng | – Nghi ngờ với biểu hiện lâm sàng nhất quán với suy tim khởi phát mới trong bối cảnh sốt hoặc bệnh virus gần đây; – Các chỉ điểm viêm không đặc hiệu (ví dụ: ESR, CRP) thường tăng, troponin có thể tăng và BNP có thể tăng kèm theo suy tim; – ECG có thể cho thấy nhịp nhanh xoang, phức bộ QRS điện thế thấp, thay đổi đoạn S lan tỏa, đảo ngược sóng T, chênh xuống PR và đôi khi rối loạn nhịp và dẫn truyền; – Tim to có thể được ghi nhận trên X-quang ngực; – Chẩn đoán thường được thiết lập bằng tập hợp các phát hiện phù hợp với viêm và rối loạn chức năng cơ tim. Các phát hiện hỗ trợ trên MRI tim có thể loại bỏ nhu cầu sinh thiết nội tâm mạc xác định |
| Viêm màng ngoài tim | – Bệnh viêm của màng ngoài tim. Có thể có hoặc không kèm theo tràn dịch màng ngoài tim; – Hầu hết do virus gây ra (ví dụ: coxsackievirus, SARS-CoV-2); tuy nhiên, có nhiều nguyên nhân tiềm ẩn. Các yếu tố nguy cơ ngoài nhiễm virus gần đây hoặc đang diễn ra bao gồm bệnh thấp khớp, ác tính, xạ trị, suy thận, phẫu thuật tim và nhiễm trùng vi khuẩn. Hội chứng sau mở màng ngoài tim là một dạng viêm màng ngoài tim có thể phát triển 1 đến 2 tuần sau khi rạch và mở màng ngoài tim trong phẫu thuật; – Đau thường được mô tả là đau thắt, nhói hoặc đau nhói, nặng hơn khi nằm ngửa và cải thiện khi ngồi dậy. Hít sâu, ho và gắng sức có thể làm nặng thêm cơn đau. Đau có thể lan ra vai trái. Có thể sốt; – Các phát hiện khám có thể bao gồm tiếng cọ màng ngoài tim và tiếng tim xa. Bệnh nhân tránh tư thế nằm ngửa. Sự phát triển của chèn ép tim liên quan đến sự biến mất của tiếng cọ cùng với huyết áp kẹp hẹp, mạch nghịch thường, hạ huyết áp, tĩnh mạch cổ nổi và tiếng tim rất mờ | – Nghi ngờ với biểu hiện lâm sàng nhất quán với tiếng cọ màng ngoài tim trong bối cảnh sốt hoặc bệnh virus gần đây; – ECG có thể cho thấy chênh xuống PR lan tỏa, đoạn ST nâng (nâng điểm J), phức bộ QRS điện thế thấp và đảo ngược sóng T; – Tim to có thể hiện diện trên X-quang ngực; – Siêu âm tim có thể cho thấy tràn dịch màng ngoài tim, mặc dù thường bình thường; – Các chỉ điểm viêm không đặc hiệu (ví |
| Tình trạng | Mô tả | Phân biệt bởi |
|---|---|---|
| Viêm màng ngoài tim (tiếp) | dụ: ESR, CRP) thường tăng. Troponin có thể tăng; – Chẩn đoán được thiết lập khi có ít nhất hai trong các tiêu chuẩn sau:; + Đau ngực điển hình; + Tiếng cọ màng ngoài tim; + Thay đổi đặc trưng trên ECG; + Tràn dịch màng ngoài tim mới hoặc nặng lên | |
| Bệnh cơ tim khác (giãn, hạn chế, loạn sản thất phải, bệnh cơ tim không xác định) | – Suy giảm chức năng của một hoặc cả hai tâm thất; – Nhiều nguyên nhân. Thường vô căn, nhưng có thể do rối loạn chuyển hóa, quá trình viêm, hóa trị hoặc nhịp nhanh mạn tính; – Biểu hiện với khó thở, không dung nạp gắng sức và đau ngực khi gắng sức; – Có thể biểu hiện với các phát hiện phù hợp với suy tim (ví dụ: thở nhanh, ran và thở khò khè ở phổi, gan to, tĩnh mạch cổ nổi, phù ngoại vi, tưới máu kém) | – Nghi ngờ dựa trên biểu hiện lâm sàng nhất quán; – X-quang ngực có thể cho thấy tim to không đặc hiệu và/hoặc suy tim; – ECG có thể cho thấy nhịp nhanh xoang, phì đại thất trái, rối loạn dẫn truyền trong thất, điện thế QRS bất thường (cao hoặc thấp) và rối loạn nhịp hoặc ngoại tâm thu nhĩ hoặc thất; – Chẩn đoán thường được thiết lập bằng siêu âm tim. MRI tim có thể được sử dụng khi siêu âm tim không kết luận được và chẩn đoán vẫn còn nghi ngờ |
| Thiếu máu cục bộ cơ tim | – Kết quả của nhu cầu oxy không được đáp ứng trong cơ tim; – Rất hiếm gặp ở trẻ em; – Đau thắt ngực thường được mô tả là đau sau xương ức, đau thắt, có hoặc không lan ra cổ/hàm. Đau có thể khi gắng sức. Cũng có thể biểu hiện với vã mồ hôi, khó thở, buồn nôn, ngất; – Khám trong khi thiếu máu cục bộ hoạt động có thể cho thấy nhịp tim nhanh và thở nhanh. Có thể phát triển tiếng thổi mới hoặc nhịp ngựa phi | – Sự hiện diện của các tình trạng tiền đề ảnh hưởng đến động mạch vành, (ví dụ: bệnh tim bẩm sinh, bệnh Kawasaki); – ECG có thể cho thấy thay đổi đoạn ST (đoạn ST nâng hình vòm với đoạn ST chênh xuống đối xứng), thay đổi sóng T và sóng Q; – Chẩn đoán được thiết lập bằng sự hiện diện của troponin tăng cao với ít nhất một trong các yếu tố sau:; + Triệu chứng của nhồi máu cơ tim; + Thay đổi ECG thiếu máu cục bộ mới; + Phát triển sóng Q bệnh lý trên ECG; + Hình ảnh phù hợp với thiếu máu cục bộ; + Xác định huyết khối động mạch vành trên chụp mạch |
| Rối loạn nhịp tim | – Bệnh nhân thường biểu hiện với đánh trống ngực, nhưng đau ngực có thể đi kèm với đánh trống ngực. Ngất liên quan đến rối loạn nhịp tim nghiêm trọng; – Thường lành tính, như trong ngoại tâm thu nhĩ hoặc thất. Ít gặp hơn là một dạng nhịp nhanh trên thất hoặc nhịp nhanh thất; – Nhịp không đều có thể nhận thấy được khi khám hoặc khám có thể bình thường nếu đang ở nhịp xoang bình thường | – ECG để giúp phân loại rối loạn nhịp tim, đặc biệt trong các trường hợp nhịp nhanh trên thất hoặc nhịp nhanh thất; – Hình ảnh tiền kích thích thất Wolff-Parkinson-White (ví dụ: PR ngắn, đoạn đi lên QRS trượt, QRS rộng) có thể nhận thấy khi ở nhịp xoang; – Theo dõi Holter hoặc ghi sự kiện có thể được chỉ định sau khi tham khảo ý kiến của bác sĩ tim nhi khi nghi ngờ cao và không thể ghi lại rối loạn nhịp tim trong giai đoạn cấp tính |
| Hẹp động mạch chủ | – Hẹp đường ra thất trái có thể liên quan đến van động mạch chủ hoặc có thể liên quan đến vùng trên hoặc dưới van; – Biểu hiện với đau ngực khi gắng sức. Ngất khi gắng sức phát triển với bệnh tiến triển; – Các phát hiện khám phụ thuộc vào vị trí tắc nghẽn đường ra. Thường có tiếng thổi tâm thu thô ráp tăng-giảm dần rõ ràng ở bờ trên xương ức phải. Tiếng thổi đặc trưng lan ra động mạch cảnh và giảm cường độ khi làm nghiệm pháp Valsalva. Hẹp van thường liên quan đến tiếng click tống máu. Có thể sờ thấy rung mưu trước tim và/hoặc nâng thất khi khám. Nhịp ngựa phi và tiếng thổi hở động mạch chủ có thể phát triển khi rối loạn chức năng thất nặng | – ECG có thể bình thường ở một tỷ lệ đáng kể bệnh nhân. Một số cho thấy dấu hiệu phì đại thất trái; – X-quang ngực có thể gợi ý dấu hiệu tim to; – Siêu âm tim xác nhận chẩn đoán một cách xác định bằng cách quan sát bất thường, thiết lập chức năng thất trái và ước tính gradient áp lực qua tắc nghẽn |
| Tăng áp động mạch phổi | – Tăng áp lực động mạch phổi có thể dẫn đến suy tim phải; – Thường thứ phát sau bệnh tim (ví dụ: bệnh tim bẩm sinh) hoặc bệnh phổi (ví dụ: bệnh phổi phát triển) ở các nhóm tuổi nhi. Có thể là gia đình hoặc vô căn; – Bệnh tim có thể chịu trách nhiệm bao gồm tắc nghẽn đường vào/ra thất trái, hẹp tĩnh mạch phổi hoặc phát triển phức hợp Eisenmenger (tức là quá tải phổi thứ phát do shunt trái-phải dẫn đến bệnh mạch máu phổi tắc nghẽn và cuối cùng là shunt phải-trái với tím tái); – Có thể liên quan đến đau ngực từng đợt. Mệt mỏi khi gắng sức và khó thở có hoặc không kèm ngất là các triệu chứng biểu hiện phổ biến hơn; – Tiếng thổi hở phổi (tiếng thổi tâm trương sớm giảm dần âm sắc cao) và S2 đơn độc/to có thể nhận thấy được. Các dấu hiệu suy tim phải là phát hiện muộn. Tiếng thổi hở van ba lá toàn tâm thu có thể phát triển | – X-quang ngực có thể cho thấy giãn động mạch phổi chính và nhánh gần và tim to bên phải. Phù phổi có thể phát triển hoặc không. Bệnh nhu mô phổi có thể nhìn thấy được, đặc biệt khi nguyên nhân gây tăng áp phổi tiềm ẩn; – Tăng BNP gợi ý suy tim phải trong bối cảnh tăng áp phổi; – Phát hiện ECG có thể bình thường hoặc bao gồm phì đại thất phải và trục phải; – Siêu âm tim thường có giá trị chẩn đoán |
| Bóc tách động mạch chủ | – Do bóc tách, hoặc tách lớp của thành động mạch chủ; – Hiếm gặp ở các nhóm tuổi nhi không có bệnh mạch máu tiềm ẩn liên quan; – Các yếu tố nguy cơ ở bệnh nhi bao gồm một số rối loạn mô liên kết (ví dụ: tiền sử cá nhân hoặc gia đình mắc hội chứng Marfan, Ehlers-Danlos), hội chứng Turner, homocystinuria, van động mạch chủ hai lá, sử dụng cocaine, chấn thương và nâng tạ quá mức; – Đau ngực và/hoặc đau bụng cấp tính, nặng có thể được mô tả là đau xé với hoặc không lan ra sau lưng hoặc giữa xương bả vai. Có thể liên quan đến ngất và thiếu máu cục bộ các cơ quan đích (ví dụ: thiếu máu cục bộ tủy sống, thiếu máu cục bộ cơ tim); – Dáng người Marfan có thể là một gợi ý về nguy cơ cao; – Mạch có thể giảm khi khám và có thể nhận thấy chênh lệch huyết áp (tức là chênh lệch SBP ≥20 mm Hg) giữa cánh tay phải và trái. Có thể nhận thấy tiếng thổi hở động mạch chủ (tiếng thổi tâm trương sớm giảm dần âm sắc cao) | – ECG có thể bình thường hoặc có thể cho thấy hình ảnh tương tự như nhồi máu cơ tim (ví dụ: chênh xuống hoặc chênh lên đoạn ST, thay đổi sóng T, sóng Q), hoặc điện thế QRS thấp; – CXR có thể cho thấy bóng động mạch chủ rộng ra; – Nhiều phương thức chẩn đoán hình ảnh có thể được sử dụng để chẩn đoán bao gồm chụp CT ngực có cản quang, chụp MRI ngực và siêu âm tim qua thực quản |
| TIÊU HÓA | ||
| Bệnh trào ngược dạ dày thực quản | – Trào ngược các chất dạ dày vào thực quản có hoặc không kèm theo nôn ói dẫn đến các biểu hiện gây phiền toái (ví dụ: đau) ảnh hưởng đến chức năng hàng ngày và/hoặc dẫn đến các biến chứng; – Thường biểu hiện với đau ngực sau xương ức, rát bỏng, nặng hơn khi nằm và/hoặc liên quan đến thời gian với ăn uống; – Khám thường không đặc biệt | – Chẩn đoán thường được thiết lập dựa trên biểu hiện lâm sàng; – Cải thiện với điều trị có thể hỗ trợ chẩn đoán. Điều trị ban đầu bao gồm chăm sóc hỗ trợ và thay đổi lối sống. Thử nghiệm điều trị bằng thuốc ức chế bơm proton có thể được chỉ định ở trẻ em và thanh thiếu niên có biểu hiện nặng hoặc khi không đáp ứng với chăm sóc hỗ trợ và thay đổi lối sống đơn thuần; – Không có xét nghiệm chẩn đoán nào đáng tin cậy xác nhận hoặc loại trừ GERD. Xét nghiệm bổ sung (ví dụ: nội soi dạ dày thực quản có sinh thiết, theo dõi pH) có thể được chỉ định trong một số tình huống lâm sàng nhất định sau khi tham khảo ý kiến của bác sĩ tiêu hóa nhi |
| Viêm thực quản | – Tình trạng viêm của thực quản; – Có thể do dị ứng (viêm thực quản tăng bạch cầu ái toan) hoặc do thuốc gây ra (viêm thực quản do thuốc); – Thường biểu hiện với đau ngực sau xương ức. Đau có thể kèm theo khó nuốt; – Viêm thực quản tăng bạch cầu ái toan (EoE) thường biểu hiện với một quá trình mạn tính ở bệnh nhân có tiền sử bệnh dị ứng. Các biểu hiện phổ biến bao gồm viêm thực quản, rối loạn nhu động và trào ngược; – Viêm thực quản do thuốc thường liên quan đến tiền sử uống thuốc trước đó, đặc biệt nếu uống với ít nước và/hoặc vào buổi tối trước khi đi ngủ. Nhiều loại thuốc (ví dụ: kháng sinh, NSAID, sắt) có thể liên quan đến tình trạng này | – Nghi ngờ EoE dựa trên biểu hiện lâm sàng và xác nhận EoE bằng các phát hiện mô học đặc trưng; – Chẩn đoán thường được thiết lập bằng biểu hiện lâm sàng. Cải thiện khi ngừng thuốc gây hại hỗ trợ chẩn đoán; – Nội soi dạ dày thực quản có sinh thiết có thể được chỉ định sau khi tham khảo ý kiến của bác sĩ tiêu hóa nhi khi các triệu chứng nặng, các triệu chứng kéo dài mặc dù đã điều trị hoặc khi biểu hiện không điển hình |
| Nuốt dị vật | – Phổ biến hơn ở trẻ nhỏ hoặc ở trẻ có chậm phát triển; – Tiền sử bị nghẹn hoặc ho có thể có hoặc không được khai thác; – Dị vật tắc nghẽn thực quản có thể liên quan đến chảy nước dãi hoặc khó nuốt | – Các xét nghiệm để đánh giá dị vật có thể được chỉ định (ví dụ: chụp X-quang ngực thẳng và nghiêng, chụp X-quang có cản quang đường tiêu hóa trên) và hỗ trợ chẩn đoán; – Xác nhận và điều trị có thể cần nội soi dạ dày thực quản sau khi tham khảo ý kiến của bác sĩ tiêu hóa nhi, tùy thuộc vào kích thước và loại vật thể nuốt phải |
| Viêm dạ dày | – Tình trạng viêm của niêm mạc dạ dày; – Có thể do virus, do thuốc gây ra hoặc liên quan đến quá trình mạn tính hơn như nhiễm H. pylori; – Có thể liên quan đến ăn uống hoặc no sớm; – Thường biểu hiện với đau rát vùng thượng vị, có thể được báo cáo là đau ngực | – Chẩn đoán thường là lâm sàng |
| Táo bón | – Một bệnh lý phổ biến ở trẻ em, có thể dẫn đến đau ngực lan tỏa; – Biểu hiện với tiền sử đại tiện không thường xuyên và tiền sử đi đại tiện khó hoặc đau | – Chẩn đoán thường là lâm sàng dựa trên tiền sử và khám thực thể |
| Viêm tụy | – Tình trạng viêm của tuyến tụy; – Thường biểu hiện với đau thượng vị cấp tính, có thể lan tỏa hoặc được báo cáo là đau ngực, và nôn. Có thể có đau thượng vị | – Chẩn đoán có thể được thiết lập ở bệnh nhân có 2 trong các tiêu chuẩn sau:; + Triệu chứng lâm sàng nhất quán; + Lipase/amylase vượt quá 3 lần giới hạn trên của mức bình thường; + Phát hiện siêu âm (hoặc CT scan/MRI) phù hợp với viêm tụy |
| Bệnh đường mật | – Bệnh nhân bị đau quặn đường mật (ví dụ: viêm túi mật, viêm đường mật) có thể biểu hiện với đau ngực lan tỏa; – Đau vùng hạ sườn phải là điển hình và có thể nặng lên khi ăn; – Các phát hiện khám gợi ý bao gồm đau vùng hạ sườn phải và dấu hiệu Murphy dương tính | – Tăng bilirubin trực tiếp với các xét nghiệm chức năng gan bất thường có thể hiện diện. Các dấu hiệu viêm thường tăng ở bệnh nhân bị viêm đường mật; – Xác nhận chẩn đoán bằng chẩn đoán hình ảnh (ví dụ: siêu âm bụng, CT scan, MRI/MRCP) |
| Bệnh lý lách | – Lách to, trong bối cảnh bệnh huyết học, ung thư hoặc bệnh thấp khớp, có thể gây đau góc phần tư trên bên trái có thể lan tỏa ra ngực; – Nhồi máu lách trong bối cảnh bệnh huyết khối tắc mạch hoặc vỡ lách trong bối cảnh chấn thương cũng có thể lan tỏa ra ngực; – Lách to hoặc đau góc phần tư trên bên trái khi khám có thể hiện diện | – Chẩn đoán lách to thường là lâm sàng |
| Viêm quanh gan (hội chứng Fitz-Hugh-Curtis) | – Viêm bao gan xảy ra ở một tỷ lệ đáng kể phụ nữ bị viêm vùng chậu (PID); – Tỷ lệ mắc cao nhất ở phụ nữ vị thành niên và thanh niên; – Đau ngực kiểu màng phổi bên phải là một đặc điểm nổi bật, thường dẫn đến đánh giá thuyên tắc phổi. Đau có thể lan tỏa đến vai phải; – Các biểu hiện tiết niệu sinh dục đồng thời của PID (ví dụ: tiết dịch âm đạo, đau bụng dưới, các triệu chứng tiết niệu) có thể có hoặc không hiện diện; – Đau hạ sườn phải rõ rệt có thể nhận thấy được. Khám âm đạo có thể cho thấy dấu hiệu viêm cổ tử cung/PID. Có thể phát triển sốt; – Xét nghiệm chức năng gan có thể tăng nhẹ hoặc bình thường. Bilirubin thường bình thường. Xét nghiệm nước tiểu có thể cho thấy bạch cầu niệu mà không có vi khuẩn niệu hoặc nitrit dương tính | – Chẩn đoán thường bị bỏ sót ban đầu, do các biểu hiện hạ sườn phải rõ rệt, dẫn đến chậm trễ trong điều trị kháng sinh thích hợp. Cần cân nhắc kỹ ở phụ nữ có khả năng mắc STI; – Một nghiên cứu đoàn hệ tiền cứu cho thấy các tiêu chuẩn sau có giá trị dự đoán dương tính lên đến 75% trong chẩn đoán FHC ở phụ nữ vị thành niên và thanh niên:; + Đau ngực kiểu màng phổi bên phải; + Đau khi sờ nắn trên bờ trước gan; + Đau nặng hơn ở tư thế nằm nghiêng phải; + Tốc độ máu lắng >30 mm/giờ; – Chẩn đoán thường được thiết lập trên cơ sở lâm sàng ở phụ nữ có biểu hiện lâm sàng nhất quán với bằng chứng về STI do Chlamydia trachomatis hoặc Neisseria gonorrhoeae gây ra; – Chẩn đoán hình ảnh có thể được sử dụng để hỗ trợ chẩn đoán (ví dụ: siêu âm, CT scan); – Xác nhận chẩn đoán có thể được thiết lập, khi có chỉ định lâm sàng, bằng quan sát trực tiếp qua nội soi ổ bụng |
| TÂM LÝ XÃ HỘI | ||
| Tâm lý | – Các dạng đau ngực do tâm lý phổ biến ở bệnh nhi. Tăng thông khí và bệnh tâm thần tiềm ẩn (ví dụ: lo âu, trầm cảm, rối loạn cơ thể hóa [chuyển đổi, cơ thể hóa]) là các nguyên nhân liên quan thường gặp nhất; – Thanh thiếu niên có khả năng có nguyên nhân tâm lý cao gấp 2,5 lần so với trẻ nhỏ hơn; – Xảy ra với tần suất bằng nhau ở bệnh nhân nam và nữ; – Ít nhất một nửa số thanh thiếu niên biểu hiện đau ngực báo cáo một số sự kiện căng thẳng trong quá khứ gần đây; – Lên đến 47% trẻ em bị đau ngực do tâm lý có tiền sử các than phiền cơ thể khác (ví dụ: đau đầu, đau bụng, đau chi, khó thở, mệt mỏi, gần ngất, lo lắng) hoặc có thành viên gia đình có các tình trạng cơ thể hóa tương tự; – Đau ngực do tâm lý có xu hướng tái phát với các yếu tố gây căng thẳng tái phát; – Các rối loạn giấc ngữ đi kèm, ám ảnh sức khỏe, hạn chế hoạt động và nghỉ học thường được báo cáo | – Xem xét ở bệnh nhân có khám thực thể bình thường và tiền sử cơ thể hóa hoặc các yếu tố khác gợi ý thành phần tâm lý:; + Mối quan hệ thời gian giữa khởi phát đau và yếu tố gây căng thẳng; + Đau cho phép bệnh nhân tránh một hoạt động hoặc trách nhiệm không mong muốn; + Lo ngại về lợi ích thứ cấp; – Tiền sử chi tiết và hỗ trợ với khám thực thể yên tâm có thể thiết lập chẩn đoán xác định đau ngực do tâm lý; – Đánh giá tâm thần chi tiết hơn có thể cần thiết, tùy thuộc vào mối lo ngại lâm sàng của bác sĩ, để đảm bảo không có các tình trạng đồng mắc (ví dụ: ý tưởng tự sát) có thể dẫn đến tự gây hại hoặc gây hại cho người khác |
| KHÁC | ||
| Vô căn | – Không thể xác định được nguyên nhân rõ ràng (cả nguyên nhân thực thể hoặc tâm lý); – 20% đến 50% bệnh nhi bị đau ngực được chẩn đoán đau ngực vô căn | – Chẩn đoán loại trừ; – Lưu ý rằng nếu không tiến hành đánh giá tâm lý xã hội kỹ lưỡng, có nguy cơ xác định sai nguyên nhân là vô căn |
Chú thích: SLE, lupus ban đỏ hệ thống; HOCM, bệnh cơ tim phì đại tắc nghẽn; LV, thất trái; aVL, vector tăng cường trái; MIS-C, hội chứng viêm đa hệ ở trẻ em; ESR, tốc độ máu lắng; CRP, protein C phản ứng; BNP, peptide natri lợi niệu typ B; QRS, JVD, tĩnh mạch cổ nổi; CTA, chụp cắt lớp vi tính mạch; MRA, chụp cộng hưởng từ mạch; SBP, huyết áp tâm thu; GERD, bệnh trào ngược dạ dày thực quản.
V. Điều trị
1. Cách tiếp cận điều trị
1.1 Bệnh nhân không ổn định với biểu hiện nặng
- Xử trí theo các quy trình chuẩn hóa (ví dụ: hỗ trợ sinh tồn nâng cao trong chấn thương [ATLS], quy trình của cơ sở, hỗ trợ sinh tồn nâng cao cho nhi khoa [PALS]) sau khi tham khảo ý kiến của bác sĩ chuyên khoa hồi sức tích cực nhi
- Một số biểu hiện tim phổi có khả năng không ổn định ở bệnh nhân có than phiền chính là đau ngực có thể bao gồm:
- Nguyên nhân từ phổi và đường thở: cơn hen suyễn nặng, dị vật, tràn khí màng phổi áp lực, thuyên tắc phổi
- Tim: sốc tim, rối loạn nhịp tim, thiếu máu cục bộ cơ tim, chèn ép tim
1.2 Bệnh nhân ổn định không có bằng chứng biểu hiện nặng
- Điều chỉnh điều trị thực nghiệm và triệu chứng hướng tới nguyên nhân có nhiều khả năng nhất; chiến lược xử trí ban đầu cho một số nguyên nhân nghiêm trọng và phổ biến tiềm ẩn bao gồm:
- Đau ngực cơ xương thành ngực
- Điều trị bằng nghỉ ngơi và chăm sóc triệu chứng với NSAID và/hoặc acetaminophen
- Nếu do mất điều kiện, chỉ định một chương trình tập luyện với tái điều kiện thể chất dần dần
- Xem xét giới thiệu vật lý trị liệu để điều chỉnh mất cân bằng cơ, đặc biệt nếu có bất thường xương như vẹo cột sống hoặc lõm ngực
- Xem xét đào tạo chánh niệm và các kỹ thuật giảm căng thẳng nếu đau cơ liên quan đến căng thẳng và lo lắng
- Hen suyễn
- Điều trị theo các hướng dẫn đã thiết lập; điều trị ban đầu thường bao gồm một đợt thử nghiệm thuốc kích thích beta2 tác dụng ngắn dạng hít
- Bệnh trào ngược dạ dày thực quản
- Xử trí ban đầu cho hầu hết bệnh nhân là chăm sóc hỗ trợ và tối ưu hóa các thay đổi lối sống phù hợp với tuổi; thử nghiệm thuốc ức chế H2 hoặc thuốc ức chế bơm proton có thể được chỉ định
- Dị vật thực quản
- Xử trí sau khi tham khảo ý kiến của bác sĩ tiêu hóa nhi hoặc tai mũi họng; loại bỏ khẩn cấp có thể được chỉ định cho một số loại vật thể nhất định (ví dụ: pin đĩa, nam châm, vật sắc nhọn, vật thể lớn, tắc nghẽn thức ăn)
- Tràn khí màng phổi tự phát
- Bắt đầu ngay oxy 100% và xử trí sau khi tham khảo ý kiến của bác sĩ phẫu thuật lồng ngực hoặc bác sĩ phổi
- Viêm phổi
- Bắt đầu kháng sinh thực nghiệm cho các nguyên nhân vi khuẩn dựa trên dữ liệu dịch tễ học và độ nhạy cảm tại địa phương theo các hướng dẫn tiêu chuẩn
- Nguyên nhân tâm lý gây đau ngực
- Thường khó điều trị và có thể cần xử trí sau khi tham khảo ý kiến của các chuyên gia sức khỏe tâm thần, cố vấn và nhà tâm lý học
- Lo ngại về các nguyên nhân tim tiềm ẩn gây đau ngực ở bệnh nhân ổn định khác
- Xử trí sau khi tham khảo ý kiến của bác sĩ tim nhi
- Đau ngực cơ xương thành ngực
- Cung cấp hướng dẫn dự phòng khi nguyên nhân gây đau ngực là lành tính
- Xác nhận thay vì giảm thiểu các triệu chứng
- Trấn an rằng mặc dù các triệu chứng là thật và có thể đáng sợ, khám tim và phần còn lại của khám thực thể là yên tâm (bình thường) và không có dấu hiệu của bệnh đe dọa tính mạng (ví dụ: bệnh tim, ung thư)
- Xem xét nhật ký triệu chứng để ghi lại các biểu hiện và mối liên quan
- Cung cấp sự trấn an và kỳ vọng hợp lý
- Nhấn mạnh rằng cơn đau có thể tăng giảm theo thời gian hoặc tái phát trong tương lai và nếu nó có cùng tính chất thì có khả năng không phải từ tim hoặc có hại
- Giáo dục rằng nguyên nhân tim gây đau ngực hiếm gặp ở các nhóm tuổi nhi
- Lưu ý rằng hơn 95% đau ngực ở các nhóm tuổi nhi có nguyên nhân lành tính (ví dụ: thành ngực hoặc cơ xương, dạ dày thực quản, tâm lý, vô căn)
- Lo lắng đáng kể có thể tồn tại về nguồn gốc của cơn đau
- Hầu hết bệnh nhân và người chăm sóc báo cáo lo ngại về bệnh đe dọa tính mạng (ví dụ: nhồi máu cơ tim, ung thư)
- Lên đến 40% báo cáo nghỉ học
- Gần 70% báo cáo hạn chế hoạt động
- Thừa nhận rằng sự soi mói quá mức của phương tiện truyền thông về cái chết do tim hiếm gặp nhưng bi thảm ở người trẻ tuổi làm tăng thêm sự lo lắng giữa bệnh nhân và người chăm sóc
- Tìm hiểu những lo ngại của người chăm sóc và bệnh nhân bằng các câu hỏi trực tiếp như “Bạn lo ngại cơn đau này do nguyên nhân gì?” có thể giúp định hướng các biện pháp trấn an
- Tư vấn cho gia đình về chẩn đoán nghi ngờ và đưa ra chẩn đoán nguyên nhân cụ thể, khi có thể, thay vì chẩn đoán không đặc hiệu là đau ngực
- Chẩn đoán không đặc hiệu về đau ngực có thể (đặc biệt là ở bệnh nhân bị đau ngực do tâm lý)
- Góp phần gây lo lắng dai dẳng
- Dẫn đến sử dụng không cần thiết liên tục các nguồn lực y tế
- Hạn chế tập thể dục và các hoạt động khác
- Dẫn đến hoặc làm nặng thêm tình trạng nghỉ học
- Việc giáo dục về nguyên nhân gây đau, thay vì chỉ đơn giản là nó không phải từ tim, có thể dẫn đến kết quả tốt hơn (ví dụ: giảm lo lắng tổng thể, ít lần khám không cần thiết hơn)
- Bằng cách giáo dục về nguyên nhân gây đau, các gia đình có thể khám phá các bước tiếp theo hướng tới cải thiện, đặc biệt khi các dạng đau ngực lành tính không giải quyết được theo thời gian và kế hoạch điều trị ban đầu; các bước phụ trợ có thể bao gồm:
- Chương trình tập luyện điều chỉnh để cải thiện sự mất cân bằng cơ và tư thế
- Quản lý bất kỳ vấn đề sức khỏe tâm thần nào
- Khi chỉ có thể thiết lập nguyên nhân không đặc hiệu hoặc vô căn, đặc biệt quan trọng là cung cấp sự trấn an mở rộng và chăm sóc liên tục giảm thiểu lo lắng tiềm ẩn trong khi tránh xét nghiệm quá mức và giới thiệu quá mức đến tư vấn chuyên khoa
- Giáo dục rằng chẩn đoán không đặc hiệu về đau ngực không phải là một kịch bản bất thường vì một tỷ lệ lớn bệnh nhi được chẩn đoán nguyên nhân vô căn
- Trấn an rằng thiếu nguyên nhân chính xác đã biết không mang lại bất kỳ mức độ không chắc chắn y tế nào về việc thiếu rõ ràng tình trạng tim phổi nghiêm trọng tiềm ẩn
- Dữ liệu nghiên cứu đoàn hệ cho thấy không có chẩn đoán bị bỏ sót dẫn đến tử vong liên quan đến tim ở hơn 1900 bệnh nhân bị đau ngực vô căn được đánh giá tại một phòng khám tim nhi đô thị lớn với thời gian theo dõi trung bình khoảng 4,4 năm
- Đảm bảo theo dõi thích hợp và đầy đủ cho tất cả bệnh nhân dựa trên chẩn đoán tiềm ẩn
- Khi có hạn chế hoạt động liên quan đến lo lắng, cung cấp hướng dẫn cụ thể về việc quay lại tập thể dục và tư vấn về trường học
- Xem xét cẩn thận các chỉ định để quay lại tái khám khẩn cấp và đảm bảo bệnh nhân và người chăm sóc hiểu rõ lý do để quay lại chăm sóc y tế
2. Các cân nhắc đặc biệt
Đau ngực do tâm lý
- Duy trì nhận thức để đánh giá cẩn thận bệnh tâm thần ở bệnh nhân nghi ngờ cơ thể hóa
- Nghiên cứu sau đây nhấn mạnh tầm quan trọng của việc đánh giá bệnh tâm thần ở bệnh nhân nghi ngờ cơ thể hóa:
- Thiết kế nghiên cứu: đánh giá hồi cứu biểu đồ của 3700 bệnh nhi được thăm khám vì đau ngực tại phòng khám tim ở một bệnh viện nhi đô thị lớn trong thời gian 9 năm
- Kết quả liên quan: không có tử vong do tim nhưng có 2 trường hợp tự tử hoàn thành
- Duy trì nhận thức rằng bệnh nhân mắc các tình trạng tâm thần có thể bị đau ngực không do tâm lý
- Tài liệu sau đây nhấn mạnh tầm quan trọng của việc duy trì một tâm trí cởi mở đối với chẩn đoán thực thể gây đau ngực ở bệnh nhân đã được chẩn đoán theo Sổ tay Chẩn đoán và Thống kê các Rối loạn Tâm thần:
- Thiết kế nghiên cứu: mở rộng đánh giá hệ thống hồi cứu của các nghiên cứu bệnh chứng và đoàn hệ chủ yếu liên quan đến các cơ sở chăm sóc ban đầu và phòng cấp cứu
- Kết quả liên quan: nguy cơ tương đối của rối loạn hoảng loạn ở bệnh nhân bị đau ngực không do thắt ngực là khoảng 2,03 (khoảng tin cậy = 1,41-2,92); tuy nhiên, các tác giả lưu ý những điều sau:
- Rối loạn hoảng loạn có thể thường thấy ở bệnh nhân bị đau thắt ngực điển hình đến phòng cấp cứu
- Lên đến 10% bệnh nhân bị đau ngực thiếu máu cục bộ có rối loạn hoảng loạn
Đau ngực mạn tính
- Đau ngực dai dẳng có thể phát triển ở một tỷ lệ đáng kể bệnh nhân biểu hiện với các dạng đau ngực lành tính và tâm thể
- Một số chuyên gia gợi ý rằng việc xác định thích hợp một nguyên nhân xác định cùng với sự trấn an và hướng dẫn dự phòng hiệu quả, khi thích hợp, có thể giảm nguy cơ phát triển các than phiền mạn tính
VI. Theo dõi
1. Giới thiệu
- Xử trí bệnh nhân biểu hiện nặng sau khi tham khảo ý kiến của bác sĩ chuyên khoa hồi sức tích cực nhi
- Giới thiệu đến bác sĩ tim nhi để xem xét chẩn đoán và điều trị được khuyến cáo cho bệnh nhân có bất kỳ điều nào sau đây:
- Dấu hiệu cảnh báo trong tiền sử
- Phát hiện khám bất thường
- ECG bất thường
- Đau ngực kèm theo bệnh toàn thân tiềm ẩn
- Nhắm mục tiêu các cân nhắc chuyên khoa khác (ví dụ: tiêu hóa, phổi) dựa trên mối lo ngại về tình trạng tiềm ẩn cụ thể cho các đặc điểm biểu hiện và đánh giá ban đầu
- Có thể cần giới thiệu đến chuyên gia sức khỏe tâm thần và/hoặc tâm lý học để giúp xử trí bệnh nhân có nguyên nhân tâm lý tiềm ẩn gây đau ngực
Tài liệu tham khảo:
- Kolinski JM. Chest pain. In: Kleigman RM et al, eds. Nelson Pediatric Symptom Symptom-Based Diagnosis: Common Diseases and Their Mimics. 2nd edition; 2023:132-144.
- Erickson CC et al. Sudden death in the young: information for the primary care provider. Pediatrics. 2021;148(1):e2021052044.
- Nyhan A. Cardiology. In: Kleinman K et al, eds: The Harriet Lane Handbook. 22nd ed. Elsevier; 2021:145-188.e4.
- Garson A et al. The Science and Practice of Pediatric Cardiology. 2nd ed. Lippincott Williams & Wilkins; 1998.
- Proper C, Khine H. Chest Pain in Children and Adolescents. Clinical Overview. Elsevier; 2023.
BẢNG CHÚ GIẢI THUẬT NGỮ Y HỌC ANH – VIỆT CÓ LIÊN QUAN:
- Chest pain /tʃest peɪn/ – Đau ngực
- Differential diagnosis /ˌdɪfəˈrenʃəl daɪəɡˈnəʊsɪs/ – Chẩn đoán phân biệt
- Vital signs /ˈvaɪtl saɪnz/ – Dấu hiệu sinh tồn
- Distress /dɪˈstres/ – Suy kiệt
- Red flags /red flæɡz/ – Dấu hiệu cảnh báo
- Physical exam /ˈfɪzɪkl ɪɡˈzæm/ – Khám thực thể
- Benign diagnosis /bɪˈnaɪn daɪəɡˈnəʊsɪs/ – Chẩn đoán lành tính
- Emergent management /ɪˈmɜːrdʒənt ˈmænɪdʒmənt/ – Xử trí cấp cứu
- Life-threatening conditions /laɪf ˈθretnɪŋ kənˈdɪʃənz/ – Tình trạng đe dọa tính mạng
- Workup /ˈwɜːrkʌp/ – Đánh giá
- ECG (Electrocardiogram) /ɪˌlektrəʊˈkɑːdiəʊɡræm/ – Điện tâm đồ
- CXR (Chest X-ray) /tʃest ˈeks reɪ/ – X-quang ngực
- Subspecialty consultation /ˌsʌbˈspeʃəlti ˌkɒnsəlˈteɪʃn/ – Hội chẩn chuyên khoa
- Bronchodilators /ˌbrɒŋkəʊdaɪˈleɪtəz/ – Thuốc giãn phế quản
- Asthma /ˈæsmə/ – Hen suyễn
- Gastric acid suppression /ˈɡæstrɪk ˈæsɪd səˈpreʃn/ – Ức chế acid dạ dày
- GERD (Gastroesophageal reflux disease) /ˌɡæstrəʊɪˌsɒfəˈdʒiəl ˈriːflʌks dɪˈziːz/ – Bệnh trào ngược dạ dày thực quản
- Screening ECG /ˈskriːnɪŋ ɪˌlektrəʊˈkɑːdiəʊɡræm/ – ECG sàng lọc
- Psychogenic cause /ˌsaɪkəˈdʒenɪk kɔːz/ – Nguyên nhân tâm lý
- Behavioral health /bɪˈheɪvjərəl helθ/ – Sức khỏe hành vi
- Etiology /ˌiːtiˈɒlədʒi/ – Nguyên nhân
- Reassurance /ˌriːəˈʃʊərəns/ – Trấn an
- Non-specific chest pain /nɒn spəˈsɪfɪk tʃest peɪn/ – Đau ngực không đặc hiệu
- Musculoskeletal /ˌmʌskjʊləʊˈskelɪtl/ – Cơ xương
- Trauma /ˈtrɔːmə/ – Chấn thương
- Strain /streɪn/ – Căng cơ
- Contusion /kənˈtjuːʒn/ – Bầm tím
- Rib fracture /rɪb ˈfræktʃə/ – Gãy xương sườn
- Costochondritis /ˌkɒstəʊkɒnˈdraɪtɪs/ – Viêm sụn sườn
- Tietze syndrome /ˈtiːtsə ˈsɪndrəʊm/ – Hội chứng Tietze
- Precordial catch syndrome /priːˈkɔːdiəl kætʃ ˈsɪndrəʊm/ – Hội chứng đau ngực thoáng qua
- Slipping rib syndrome /ˈslɪpɪŋ rɪb ˈsɪndrəʊm/ – Hội chứng xương sườn trượt
- Osteomyelitis /ˌɒstiəʊmaɪəˈlaɪtɪs/ – Viêm xương tủy
- Herpes zoster /ˈhɜːpiːz ˈzɒstə/ – Zona
- Breast disorders /brest dɪsˈɔːdəz/ – Các tình trạng vú
- Asthma /ˈæsmə/ – Hen suyễn
- Pneumonia /njuːˈməʊniə/ – Viêm phổi
- Pneumothorax /ˌnjuːməʊˈθɔːræks/ – Tràn khí màng phổi
- Pneumomediastinum /ˌnjuːməʊˌmiːdiəˈstaɪnəm/ – Tràn khí trung thất
- Pulmonary embolism /ˈpʌlmənəri ˈembəlɪzəm/ – Thuyên tắc phổi
- Acute chest syndrome /əˈkjuːt tʃest ˈsɪndrəʊm/ – Hội chứng ngực cấp
- E-cigarette or vaping product use-associated lung injury /iː ˈsɪɡəret ɔː ˈveɪpɪŋ ˈprɒdʌkt juːz əˈsəʊʃieɪtɪd lʌŋ ˈɪndʒəri/ – Tổn thương phổi liên quan đến thuốc lá điện tử hoặc hút thuốc lá điện tử
- Hypertrophic cardiomyopathy /haɪˌpərˈtrɒfɪk ˌkɑːdiəʊmaɪˈɒpəθi/ – Bệnh cơ tim phì đại
- Coronary artery anomalies /ˈkɒrənəri ˈɑːtəri əˈnɒməliz/ – Bất thường động mạch vành
- Myocarditis /ˌmaɪəʊkɑːˈdaɪtɪs/ – Viêm cơ tim
- Pericarditis /ˌperɪkɑːˈdaɪtɪs/ – Viêm màng ngoài tim
- Aortic dissection /eɪˈɔːtɪk dɪˈsekʃn/ – Bóc tách động mạch chủ
- Gastroesophageal reflux disease /ˌɡæstrəʊɪˌsɒfəˈdʒiəl ˈriːflʌks dɪˈziːz/ – Bệnh trào ngược dạ dày thực quản
- Esophagitis /ɪˌsɒfəˈdʒaɪtɪs/ – Viêm thực quản
- Eosinophilic esophagitis /ˌiːəʊˌsɪnəˈfɪlɪk ɪˌsɒfəˈdʒaɪtɪs/ – Viêm thực quản tăng bạch cầu ái toan
- Foreign body ingestion /ˈfɒrɪn ˈbɒdi ɪnˈdʒestʃən/ – Nuốt dị vật
- Gastritis /ɡæˈstraɪtɪs/ – Viêm dạ dày
- Constipation /ˌkɒnstɪˈpeɪʃn/ – Táo bón
- Pancreatitis /ˌpæŋkrɪəˈtaɪtɪs/ – Viêm tụy
- Biliary disease /ˈbɪliəri dɪˈziːz/ – Bệnh đường mật
- Splenic disorders /ˈsplenik dɪsˈɔːdəz/ – Bệnh lý lách
- Fitz-Hugh-Curtis syndrome /fɪts hjuː ˈkɜːtɪs ˈsɪndrəʊm/ – Hội chứng Fitz-Hugh-Curtis
- Somatization /ˌsəʊmətaɪˈzeɪʃn/ – Rối loạn cơ thể hóa
- Conversion disorder /kənˈvɜːʃn dɪsˈɔːdə/ – Rối loạn chuyển đổi
- Anxiety /æŋˈzaɪəti/ – Lo âu
- Depression /dɪˈpreʃn/ – Trầm cảm
- Hyperventilation /ˌhaɪpəventɪˈleɪʃn/ – Tăng thông khí
- Idiopathic /ˌɪdiəˈpæθɪk/ – Vô căn
- Echocardiogram /ˌekəʊˈkɑːdiəʊɡræm/ – Siêu âm tim
- Troponin /ˈtrəʊpənɪn/ – Troponin
- BNP (Brain Natriuretic Peptide) /breɪn nəˌtrɪjʊˈretɪk ˈpeptaɪd/ – Peptide lợi niệu não
- ESR (Erythrocyte Sedimentation Rate) /ɪˌrɪθrəsaɪt ˌsedɪmenˈteɪʃn reɪt/ – Tốc độ máu lắng
- CRP (C-Reactive Protein) /siː riˈæktɪv ˈprəʊtiːn/ – Protein C phản ứng
- Holter monitor /ˈhɒltə ˈmɒnɪtə/ – Máy theo dõi Holter
- CT (Computed Tomography) scan /kəmˈpjuːtɪd təˈmɒɡrəfi skæn/ – Chụp cắt lớp vi tính
- MRI (Magnetic Resonance Imaging) /mæɡˈnetɪk ˈrezənəns ˈɪmɪdʒɪŋ/ – Chụp cộng hưởng từ
- Coronary angiography /ˌkɒrənəri ˌændʒiˈɒɡrəfi/ – Chụp mạch vành
- Stress test /stres test/ – Nghiệm pháp gắng sức
- Cognitive behavioral therapy /ˈkɒɡnətɪv bɪˈheɪvjərəl ˈθerəpi/ – Liệu pháp nhận thức hành vi
- Relaxation techniques /ˌriːlækˈseɪʃn tekˈniːks/ – Kỹ thuật thư giãn
- Multidisciplinary approach /ˌmʌltɪˈdɪsəplɪnəri əˈprəʊtʃ/ – Tiếp cận đa chuyên ngành
- Family screening /ˈfæməli ˈskriːnɪŋ/ – Sàng lọc gia đình
- Genetic counseling /dʒəˈnetɪk ˈkaʊnsəlɪŋ/ – Tư vấn di truyền
- Palliative care /ˈpæliətɪv keə/ – Chăm sóc giảm nhẹ
- Quality of life assessment /ˈkwɒləti əv laɪf əˈsesmənt/ – Đánh giá chất lượng cuộc sống
- Clinical trials /ˈklɪnɪkl ˈtraɪəlz/ – Nghiên cứu lâm sàng
- Prognosis /prɒɡˈnəʊsɪs/ – Tiên lượng
- Complications /ˌkɒmplɪˈkeɪʃnz/ – Biến chứng
- Side effects /saɪd ɪˈfekts/ – Tác dụng phụ
- Drug interactions /drʌɡ ˌɪntərˈækʃnz/ – Tương tác thuốc
- Patient education /ˈpeɪʃnt ˌedjʊˈkeɪʃn/ – Giáo dục bệnh nhân
- Preventive measures /prɪˈventɪv ˈmeʒəz/ – Biện pháp phòng ngừa
- Follow-up /ˈfɒləʊ ʌp/ – Theo dõi
- Recurrent chest pain /rɪˈkʌrənt tʃest peɪn/ – Đau ngực tái phát
- Acute chest pain /əˈkjuːt tʃest peɪn/ – Đau ngực cấp tính
- Chronic chest pain /ˈkrɒnɪk tʃest peɪn/ – Đau ngực mạn tính
- Exertional chest pain /ɪɡˈzɜːʃənl tʃest peɪn/ – Đau ngực khi gắng sức
- Rest chest pain /rest tʃest peɪn/ – Đau ngực khi nghỉ ngơi
- Diffuse chest pain /dɪˈfjuːs tʃest peɪn/ – Đau ngực lan tỏa
- Localized chest pain /ˈləʊkəlaɪzd tʃest peɪn/ – Đau ngực khu trú
- Respiratory chest pain /rɪˈspɪrətəri tʃest peɪn/ – Đau ngực do hô hấp
- Gastrointestinal chest pain /ˌɡæstrəʊɪnˈtestɪnl tʃest peɪn/ – Đau ngực do tiêu hóa
- Cardiovascular chest pain /ˌkɑːdiəʊˈvæskjʊlə tʃest peɪn/ – Đau ngực do tim mạch
- Musculoskeletal chest pain /ˌmʌskjʊləʊˈskelɪtl tʃest peɪn/ – Đau ngực do cơ xương
- Psychogenic chest pain /ˌsaɪkəˈdʒenɪk tʃest peɪn/ – Đau ngực do tâm lý

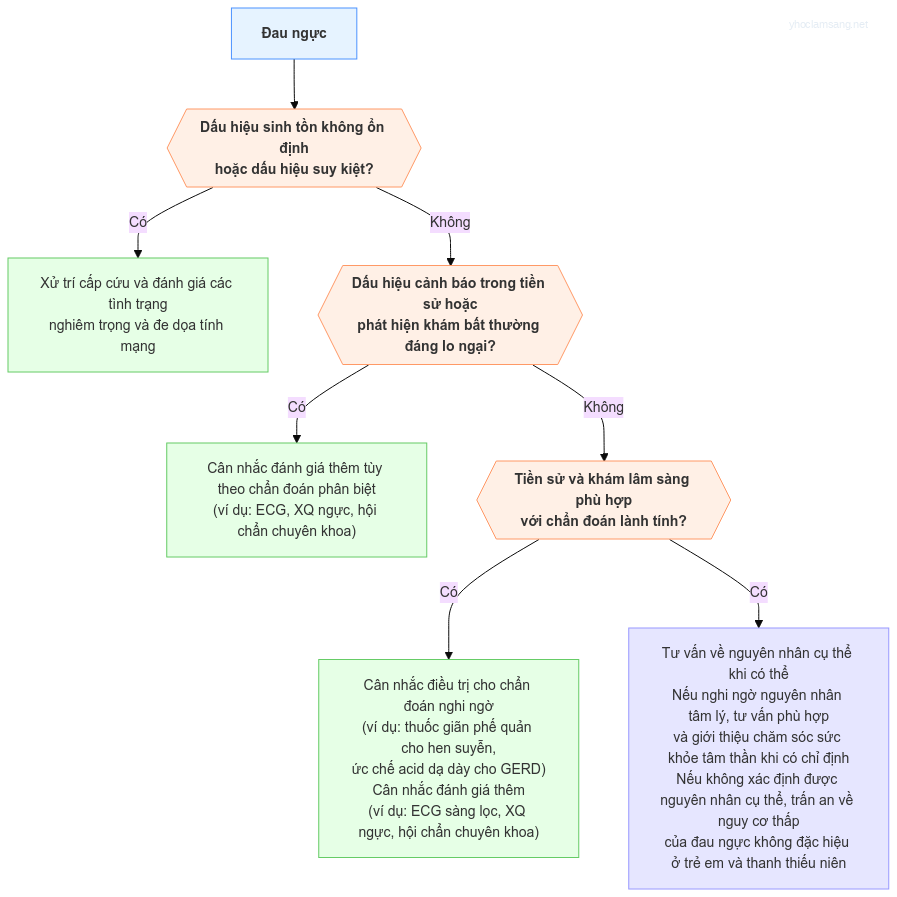
BÌNH LUẬN