I. ĐẠI CƯƠNG
– Pheochromocytom là loại khối u thần kinh nội tiết tăng tiết các catecholamin (thông thường là Adrenalin và/hoặc Noradrenalin, hiếm gặp hơn là tiết dopamin) từ các tế bào ưa sắc từ tủy thượng thận hoặc từ các hạch cạnh cầu thận.
– Phần lớn u thượng thận là lành tính, lẻ tẻ, một bên và nằm khu trú ở tuyến thượng thận. Các khối u ngoài tuyến thượng thận (u cận hạch) thường gặp ở trên và dưới động mạch chủ bao gồm các cơ quan của Zuckerkandl (75%), bàng quang 10%, ngực 10%, đầu, cổ và vùng khung chậu 5%. Các u ngoài tuyến thượng thận thường gặp ở người bệnh trẻ (dưới 20 tuổi), ít gặp hơn ở người trên 60 tuổi. U tuyến thượng thận hai bên gặp trong 5-10% các trường hợp, thường xảy ra như một phần của hội chứng có tính chất gia đình.
– Đây là nguyên nhân gây tăng huyết áp nặng và nguy hiểm, chiếm khoảng 0,1- 0,6% trong các nguyên nhân gây tăng huyết áp. Có thể gây tử vong nếu không được chẩn đoán hoặc điều trị không đúng.
– Bệnh gặp ở cả hai giới, mọi lứa tuổi, thường được chẩn đoán ở độ tuổi từ 40-50. Có khoảng 90% trường hợp bệnh có tính chất cá lẻ trong quần thể và 10% có tính gia đình (MEN IIa và IIb, VHL, Neurofibromatosis).
II. CHẨN ĐOÁN
1. Lâm sàng
– Khoảng 10% người bệnh không có triệu chứng.
– Tăng huyết áp là biểu hiện lâm sàng hay gặp nhất (trên 90% trường hợp), thành cơn hoặc thường xuyên, có thể có cơn tăng huyết áp ác tính, thường kháng trị với trị liệu thông thường.
– Cơn tăng huyết áp kịch phát có đặc điểm: xảy ra bất thình lình hoặc sau một hiện tượng cơ học (chấn thương không đáng kể vùng lưng, sờ nắn sâu vùng lưng, chụp X quang hay phẫu thuật vùng lưng), đôi khi có thể do lạnh, do xúc động. Khởi đầu bằng một cảm giác nghẹt không rõ ràng từ phần dưới bụng đi lên: cảm giác kiến bò ở đầu ngón chân, chuột rút đau ở bắp chân, đau bụng, đau vùng trước tim, nhịp tim nhanh lên đột ngột, nhất là nhức đầu có nhịp đập dữ dội.
– Khám thấy: Người bệnh xanh tái, vã mồ hôi lạnh đầm đìa. Các triệu chứng khác có thể gặp như hạ huyết áp tư thế, đau ngực, khó thở, đau bụng, buồn nôn, run tay, hồi hộp, lo lắng, hoảng loạn… Nhịp tim rất nhanh, nẩy mạnh, huyết áp tăng rất cao đặc biệt là huyết áp tâm thu.
– Cơn kịch phát kéo dài từ vài phút đến vài chục phút. Đau giảm dần, da hồng lại. Cơn qua đi, người bệnh tuy dễ chịu hơn nhưng rất mệt mỏi, đôi khi người bệnh có cơn tiểu nhiều.
– Các cơn tái phát với khoảng cách không nhất định và ngày càng dày hơn khi bệnh diễn tiến lâu ngày.
– Khi khai thác cơn, cần hỏi kỹ các triệu chứng điển hình như: Nhức đầu có nhịp đâp dữ dội, nhịp nhanh bắt đầu đột ngột và hết cũng như vậy, vã mồ hôi nhiều.
– Cao huyết áp thường xuyên: Huyết áp tâm thu và tâm trương đều tăng đáng kể nhưng mức độ thì khác nhau, kèm theo các triệu chứng trên thần kinh cảm giác: nhức đầu dữ dội, tổn thương đáy mắt giai đoạn 3 và 4 (xuất tiết, xuất huyết, phù), dày và tăng gánh tâm thu thất trái (biểu hiện trên điện tâm đồ).
– Cao huyết áp thường xuyên xen lẫn cơn kịch phát: trên nền cao huyết áp thường xuyên xảy ra những thay đổi có tính kịch phát, nhưng biểu hiện cơn thì không còn điển hình nữa.
– Trên lâm sàng cần chẩn đoán phân biệt với bệnh: Cường giáp, hạ đường huyết, hội chứng mãn kinh, suy tim, nhồi máu cơ tim….
2. Cận lâm sàng
Chuẩn bị người bệnh trước khi làm xét nghiệm chẩn đoán:
– Không dùng các thuốc sau trong vòng 2 tuần trước khi làm xét nghiệm:
+ Chống trầm cảm ba vòng, thuốc ức chế men MAO.
+ Chẹn bêta: Atenolol, Metoprolol, Propranolol, Labetalol.
+ Clonidine, Levodopa, Methyldopa, thuốc lợi tiểu, Theophyllin
+ Thuốc chẹn kênh calci: Nifedipine, Amlodipine, Ditiazem, Verapamil.
+ Thuốc giãn mạch: Hydralazin, Isosorbid.
+ Các chất kích thích: cà phê, thuốc lá, rượu.
– Không làm xét nghiệm nếu người bệnh bị đột qụy, hạ đường huyết, tăng áp lực nội sọ.
2.1. Các xét nghiệm máu
– Định lượng Catecholamin máu: Catecholamin toàn phần > 11,8 nM (2000 pg/ml), độ nhạy 85%, độ đặc hiệu 80%. Xét nghiệm có độ nhạy thấp ở người bệnh không có triệu chứng hoặc bài tiết catecholamin không liên tục.
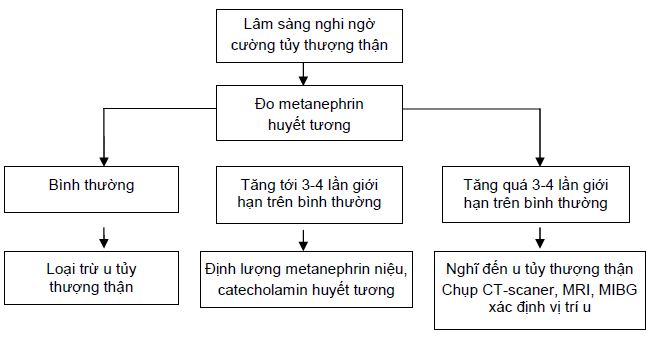
– Metanephrin huyết tương: được bài tiết liên tục bởi u tủy thượng thận, là xét nghiệm có độ nhạy và độ đặc hiệu cao (97 -99%), tuy nhiên 10-15% có dương tính giả.
Nhìn chung metanephrin huyết tương cao gấp 3-4 lần bình thường có thể chẩn đoán u tủy thượng thận. Mức metanephrin >236 ng/l, nometanephrin > 400 ng/l giúp khẳng định chẩn đoán.
2.2. Các xét nghiệm nước tiểu
Là lựa chọn khác giúp chẩn đoán và để loại trừ những trường hợp nguy cơ thấp.
– Cathecholamin tự do trong nước tiểu: ngưỡng chẩn đoán > 1480 nmol/24h (>250 Mcg/24h).
– Metanephrin nước tiểu: Ngưỡng chẩn đoán: gấp 2- 3 lần bình thường.
– VMA: ít giá trị hơn hai xét nghiệm trên, ngưỡng chẩn đoán gấp ba lần bình thường.
Lưu ý: Để xét nghiệm có giá trị, cần tuân thủ đúng qui trình thu bệnh phẩm cũng như các điều kiện yêu cầu cần thiết. Nên làm khi người bệnh đang có triệu chứng. Xét nghiệm này có thể làm nhiều lần.
2.3. Chẩn đoán hình ảnh
Giúp định vị khối u khi đã có chẩn đoán xác định và giúp tìm di căn nếu có trong trường hợp ác tính. Khối u có thể ở bên trong hoặc bên ngoài thượng thận (Paragangliom). CT- scanner và MRI là phương tiện được lựa chọn hàng đầu.
– Siêu âm ổ bụng: Phát hiện khối u kích thước lớn.
– MRI (Cộng hưởng từ):
Tìm u thượng thận, u ngoài thượng thận trong ổ bụng, tìm khối u ở các vị trí quanh mạch máu hoặc gần tim. Là ứng dụng lựa chọn với trẻ em, người bệnh có thai hoặc khi bị dị ứng cản quang. 90% có hình ảnh khối u tăng tín hiệu trên T-2.
– CT scanner:
Tìm khối u kích thước > 0,5-1cm trong thượng thận và tìm di căn >1-2 cm trong ổ bụng và khung chậu. CT xoắn dùng tìm những khối u nhỏ hơn. Khối u nhỏ thường đồng nhất, ngấm thuốc mạnh sau tiêm thuốc cản quang, khối u to > 4 cm nhu mô không đồng nhất, có thể có nang, xuất huyết hoặc hoại tử trong khối.
Lưu ý: CT có cản quang có thể gây bộc phát cơn tăng huyết áp.
– MIBG Scintigraphie (Metaiodobenzylguanidine gắn 123I hoặc 131I):
Là xét nghiệm hữu ích tiếp theo giúp định vị khối u đặc biệt là những khối có vị trí bất thường, khối u tái phát hoặc di căn.
– PET scanner: Cho thông tin chính xác về số lượng và vị trí các khối u.
III. CHẨN ĐOÁN PHÂN BIỆT
Tăng hoạt động hệ giao cảm gặp trong một số tình trạng không phải do u tuỷ thượng thận bao gồm:
– Tăng huyết áp vô căn.
– Rối loạn lo âu (đang được điều trị với thuốc chống trầm cảm ba vòng).
– Ngừng đột ngột clonidin hay propranolon.
– Lạm dụng cocain và amphetamine.
– Sử dụng thuốc chống sung huyết và thuốc giống giao cảm.
– Nhồi máu cơ tim.
– Phình tách động mạch chủ.
– U thượng thận phát hiện tình cờ.
– Rối loạn chức năng thần kinh tự động (hội chứng Guillain – Barre).
– Ung thư tế bào thần kinh (Neuroblastoma/Ganglioneuroma) (các u ác tính của thượng thận và hạch giao cảm): tăng huyết áp ít gặp và thường gặp ở trẻ nhỏ.
– U tế bào thần kinh đệm (Ganglioneuroma) (các u lành của chuỗi hạch giao cảm thường gặp ở trung thất sau); có biểu hiện tương tự như u cận hạch.
– Động kinh não trung gian (diencephalic epilepsy).
– Các nguyên nhân khác có “dấu hiệu” nhầm lẫn với u tuỷ thượng thận bao gồm:
+ Cường giáp;
+ Triệu chứng mãn kinh;
+ Rối loạn bốc hoả không rõ căn nguyên;
+ Các dấu hiệu cường giao cảm;
+ Bệnh mạch thận;
+ Hạ đường máu;
+ Bệnh tế bào lớn (bạch cầu ưa base);
+ Hội chứng carcinoid.
IV. ĐIỀU TRỊ
Phẫu thuật là lựa chọn hàng đầu, điều trị nội khoa trước mổ là rất quan trọng để có được cuộc mổ thành công.
1. Điều trị nội khoa
– Thuốc ức chế alpha-adrenergic receptor:
Làm giảm tác dụng co mạch của cathecholamin, làm tăng lưu lượng tuần hoàn.
+ Ức chế không chọn lọc: Phenoxybenzamin là tốt nhất, khởi đầu với liều 10mg/ngày, tăng dần liều 10-20 mg/ngày cho đến khi kiểm soát được huyết áp và không xuất hiện cơn tăng kịch phát. Duy trì liều 40-80mg/ngày.
+ Alpha1- antagonist (ức chế chọn lọc- Doxazosin- Carduran 2mg): Không tốt bằng nhưng cũng giúp ngăn chặn cơn kịch phát. Khởi đầu 1mg, liều duy nhất trong 1-2 tuần, liều có thể tăng lên từ từ 2mg, 4mg, 8mg và tối đa 16 mg tùy theo đáp ứng của người bệnh, điều chỉnh liều mỗi 1-2 tuần, liều thông thường 2-4mg x 01 lần/ngày.
– Ức chế beta:
Chỉ được phép dùng sau khi đã có ức chế alpha. Giúp giảm nhịp tim nhanh có thể xuất hiện do dùng ức chế alpha và ngừa loạn nhịp tim. Thuốc thường được chọn là Propranolol liều khởi đầu 20 mg/ngày, tăng dần liều mỗi 3-7 ngày để đạt hiệu quả.
– Thuốc chẹn kênh calci:
Dung nạp tốt, có hiệu quả trên biểu hiện tim mạch do tăng catecholamin nhiều hơn là tác dụng trên sự tiết catecholamin do khối u.
Thuốc được lựa chọn là Nicardipine, khởi đầu liều 10 mg, tăng dần đến khi kiểm soát được huyết áp.
– Điều trị các bệnh phối hợp nếu có, bổ sung vitamin và khoáng chất.
2. Điều trị ngoại khoa
– Là điều trị lựa chọn hàng đầu cho đa số trường hợp.
– Nguyên tắc: loại bỏ khối u và toàn bộ tuyến thượng thận cùng bên để ngăn ngừa tái phát và hạn chế di căn nếu ác tính.
– Khó khăn: Tiêu chí chẩn đoán tế bào học khối u tuỷ thượng thận khó xác định nên cần theo dõi theo thời gian tất cả các người bệnh pheochromocytom.
V. THEO DÕI
– Kiểm tra cathecholamin bài tiết hai tuần sau phẫu thuật để xác định thành công của cuộc mổ.
– Kiểm tra định kỳ mỗi năm cathecholamin hoặc bất kì lúc nào thấy có triệu chứng tái phát.
TÀI LIỆU THAM KHẢO
1. Guerrero MA (2009). Clinical of pheochromocytoma. J Am coll surg, 56:272.
2. Manger WM (2011). The protean manifestation of pheochromocytoma. Horm metab, 34: 96.
3. Pacak (2010). Preoperation management of pheochromocytoma. J clin endo metab, 92 : 4069.
4. Stewart PM (2005). Adrenal corticosteroid biosynthesis, metabolism and action. Endo Metab Clin North Am, 34: 293 – 313.
5. William RH (2007). Pheochromocytoma. Williams textbook of endocrinology.
