TS Phạm Hữu Văn
BV Nhân Dân 115
MỞ ĐẦU
Rối loạn nhịp có một cơ chế phức tạp. Tuy nhiên dựa vào sự hình thành phát sinh người ta phân làm hai cơ chế lớn: cơ chế hình thành xung động và cơ chế do rối loạn dẫn truyền xung động. Trong cơ chế rối loạn hình thành xung động lại được chia ra: cơ chế tính tự động gia tăng và cơ chế khởi phát (có tác giả dịch là “cơ chế nẩy cò”) và cơ chế rối loạn dẫn truyền xung động (có cơ chế vào lại).
Để dễ dàng trong lâm sàng người ta phân biệt luôn thành ba cơ chế: Tính tự động gia tăng (enhanced automaticity), hoạt động khởi phát (triggered activity) và vào lại. Vào lại xuất hiện khi xung động dẫn truyền suy giảm đưa đến tắt hoàn toàn sau hoạt động bình thường của tim và vẫn còn để kích thích lại tim sau khi thời kỳ trở kết thúc, là cơ chế điện sinh lý phù hợp cho phần lớn các rối loạn nhịp tim có tầm quan trọng về mặt lâm sàng. Bao gồm trong số các loạn nhịp này là rung nhĩ, cuồng nhĩ, nhịp nhanh vào lại nút nhĩ thất, vào lại nhĩ thất liên quan đến bó nối tắt, nhanh thất sau nhồi máu cơ tim có sẹo thất trái và rung thất.
Chứng minh đầu tiên sự vào lại ở một hình thức đơn giản nhất (như, thể thức vòng) đã có từ năm 1906 khi người ta áp dụng kích thích tổ chức từ con sứa (jellyfish) gây ra khởi đầu co bóp nhịp nhàng. Tuy nhiên, đến năm 1913 vào lại được mô tả lần đầu tiên như là một cơ chế loạn nhịp, khi người ta ghi nhận nhịp nhanh vào lại xuất hiện từ các đường điện học vòng tròn, thường khơi đầu bằng xung động bị blốc. Sau đó người ta cũng nhận ra nhịp nhanh vào lại cũng có thể có được do các cơ chế khác, bao gồm cả vòng tròn chức năng, hoặc đường dẫn và các vòng điện bất thường gây ra do cơ tim bị bệnh.
Các định nghĩa và đặc tính của các vòng vào lại khác nhau chịu trách nhiệm cho các rối loạn nhịp tim có ý nghĩa lâm sàng nhất được trình bày ở đây,Cùng với các thuộc tính điện sinh lý của các loạn nhịp. Biểu hiện lâm sàng và điều chỉnh các loạn nhịp tim sẽ được trình bầy ở các bài viết tiếp theo.
KHÁI NIỆM VÀ CÁC ĐẶC TÍNH
Nhịp nhanh vào lại (trước đây gọi là kích thích vào lại, nhịp nhanh lặp lại, chuyển động vòng tròn, các nhắt bóp lặp lại hoặc các nhắt bóp dội) được định nghĩa như là sự lan truyền lặp lại liên tục của sóng kích thích di chuyển trong đường vòng tròn, trở lại vị trí gốc của nó đến hoạt hóa trở lại vị trí đó. Một sự kiện quyết định sự phát triển của nhịp nhanh vào lại là sự suy giảm của một nhóm các sợi để kích hoạt trong quá trình của sóng khử cực. Khởi đầu loạn nhịp vào lại cũng đòi hỏi có mặt của tổ chức cơ tim có các đặc điểm điện sinh lý sau:
Tổ chức kế cận hoặc các đường cần có các đặc tính điện sinh lý khác biệt (dẫn truyền và trơ) và được nối giữa điểm gần và điểm xa, tạo ra một vòng tròn. Các vòng này có thể cố định hoặc không di chuyển hoặc có thể chuyển rời trong phạm vi nền cơ tim (khi xuất hiện với các sóng xoắn).
Mỗi một đường có liên quan của vòng cần có khả năng dẫn truyền xung theo hướng xuôi và ngược.
Blốc một chiều tạm thời hoặc cố định cần tồn tại như là kết quả của sự đồng nhất đặc điểm điện sinh lý của cơ tim. Các sự kiện này thường gây ra khi một đường điện học có hoặc giai đoạn trơ kéo dài hoặc thời gian trơ kéo dài, tạo ra sóng chỉ di chuyển xuống dưới đường còn lại.
Tốc độ dẫn truyền trong đường không bị blốc bình thường nhưng cần đủ chậm tương đối với thời kỳ trơ của đường blốc để cho phép sự phục hồi đường đã bị blốc trước đó. Xung có thể sau đó được dẫn truyền qua đường đã bị blốc trước đó nhưng đã được phục hồi theo hướng ngược lên.
Dẫn truyền ngược trong đường bị blốc trước đây cần đủ chậm để cho phép đường bình thường được phục hồi, để một lần nữa có khả năng được kích thích.
Loạn nhịp vào lại dai dẳng sẽ xuất hiện nếu trạng thái này được hiện diện và duy trì.
Các bệnh nhân phát triển nhịp nhanh vào lại thường có sự bất thường về giải phẫu hoặc điện học (chức năng), có thể gây ra bằng đường dẫn truyền phụ, bằng sự phân chia bất thường của các sợi ngay kế sát có thể hình thành hai mặt của vòng tròn vào lại, hoặc bằng các sợi được kề sát nhau để có được các đặc tính điện sinh lý khác biệt, thường gây ra sự bất thường của cơ tim và các sợi Purkinje như là kết quả của tiến trình bệnh lý. Các bệnh nhân nhạy cảm với các bất thường cơ bản phù hợp thường không ảnh hưởng từ nhịp nhanh liên tục do các cơ chế điện sinh lý khác nhau cần thiết cho khởi đầu và duy trì nhịp nhanh vào lại biểu hiện không thường xuyên chính xác cùng một lúc.
Tuy nhiên, các thay đổi trong tần số tim hoặc trương lực thần kinh tự động, thiếu máu cục bộ, bất thường điện giải hoặc pH, hoặc biểu hiện của nhắt bóp sớm (giải thích cho các thay đổi tạm thời trong các đặc tính của điện sinh lý cơ tim) có thể là đủ để khởi đầu cho nhịp nhanh vào lại. Thực tế, khử cực sớm thường khởi đầu các nhịp nhanh này khi có các điều kiện điện sinh lý phù hợp (nghĩa là dẫn truyền chậm và blốc một chiều). Chúng có thể kết hợp với khử cực nhanh hơn (khi chúng sớm hoặc nhanh hơn) có thể blốc ở một đường (nghĩa là blốc một chiều), dẫn qua đường thứ hai, đi vào đường thứ nhất một cách ngược chiều và sau đó vào trở lại đường thứ hai.
TIÊU CHUẨN CHẨN ĐOÁN
Tiêu chuẩn khởi đầu cho chẩn đoán vào lại được đề nghị vào đầu thế kỷ 20 vẫn còn giá trị, nhưng thường khó để chứng minh. Tuy nhiên, 12 điều kiện sau đây ở phòng nghiên cứu điện sinh lý được đề nghị để hoặc chứng minh hoặc để nhận biết sự tồn tại nhịp nhanh vào lại:
– Hoạt động của cơ tim được phản ánh theo một hướng quanh vòng lặp liên tục.
– Tương quan hoạt động điện liên tục xuất hiện khi nhịp nhanh phát triển. Tương quan của blốc một chiều với khởi đầu vào lại.
– Khởi đầu và chấm dứt bằng kích thích sớm.
– Sự phụ thuốc của khởi đầu của rối loạn nhịp ở vị trí tạo nhịp.
– Mối quan hệ có thể đảo ngược giữa khoảng ghép của nhát bóp khởi đầu sớm và khoảng thời gian đến nhát bóp nhịp nhanh đầu tiên.
– Tái lập lại nhịp nhanh bằng nhát bóp sớm với quan hệ đảo ngược giữa khoảng ghép của nhát bóp sớm và chiều dài vòng của nhát bóp đầu tiên hoặc nhát bóp trở lại của nhịp nhanh.
– Nhát bóp hỗn hợp giữa nhát bóp sớm và nhát bóp nhịp nhanh bằng tái lập lại.
– Kích thích liên tục tạm thời (với tạo nhịp vượt tần số ngoài, khả năng để vào vòng vào lại và “bắt” được vòng, gây ra nhịp nhanh ở tần số tạo nhịp và có các phức hợp hỗn hợp).
– Cắt cơn đột ngột bằng kích thích sớm.
– Sự phụ thuộc của khởi đầu trên chậm dẫn truyền quan trọng ở vòng.
– Tương tự với mô hình thực nghiệm trong đó vào lại được chứng mình và chỉ là cơ chế của nhịp nhanh..
– Phân đoạn của vòng vào lại có nghĩa: ở bất cứ lúc nào, ngoài thời kỳ trơ có khả năng bị kích thích được gọi là khoảng dễ bị kích thích (excitable gap). Chậm dẫn truyền xung động hoặc ngắn thời kỳ trơ sẽ làm tăng khoảng dễ bị kích thích. Khoảng dễ bị kích thích càng dài, thì càng nhiều khả năng cho kích ngoài đi vào vòng vào lại và khởi đầu hoặc cắt loạn nhịp vào lại. Ngoài ra, kích thích có nhiều khả năng để xuất hiện khi khoảng dễ bị kích thích dài hơn.
CÁC LOẠI VÀO LẠI
Nhịp nhanh vào lại đã được chia ra hai hình thái khác nhau dựa trên cơ sở loại nền giải phẫu được sử dụng cho phát triển của loạn nhịp: giải phẫu và chức năng. Mô hình vòng nguyên bản đòi hỏi sự có mặt của tắc nghẽn giải phẫu (do bất thường về cấu trúc). Cũng có vài mô hình vào lại chức năng (do sự bất thường về điện sinh lý) gồm hướng dẫn vòng tròn, dẫn truyền đẳng hướng, hình số tám và sóng xoắn ốc (hình 1 và 2) (hình 1 và hình 2).
Vào lại giải phẫu— Nhịp nhanh vào lại giải phẫu gần giống nhất với mô tả nguyên bản của loạn nhịp vào lại do đòi hỏi sự tắc nghẽn giải phẫu, như khu vực sơ sợi. Khối tắc nghẽn giải phẫu này tạo ra một con đường xung quanh vòng tròn, gây ra một chiều dài cố định và khu vực của vòng vào lại.Nhịp tim nhanh được khởi đầu khi một làn sóng khử cực chia tách thành hai nhánh sau khi đi xung quanh trở ngại này, tạo ra một chuyển động vòng tròn. Tần số nhịp nhanh được xác định bằng cả hai chiều dài sóng (xác định như tốc độ dẫn truyền va thời gian trơ) và chiều dài của vòng hoặc của chiều dài đường.
Các mẫu vào lại giải phẫu là nhịp nhanh trên thất kết hợp với đường phụ (hội chứng kích thích sớm), nhịp nhanh vào lại nút nhĩ thất (AV), cuồng nhĩ, nhịp nhanh thất nguồn gốc trong phạm vi hệ thống His Purkinje (nhịp nhanh nhánh bó), và nhịp nhanh thất có nguồn gốc ở phần đầu cuối của hệ thống Purkinje hoặc xung quanh một khu vực nhồi máu.Thường có một khoảng dễ bị kích thích liên quan đến vào lại giải phẫu .
Vào lại chức năng— Vào lại chức năng phụ thuộc vào sự không đồng nhất đặc tính điện sinh lý học của cơ tim (nghĩa là sự phân tán của khả năng kích thích hoặc trơ) cũng như sự khác biệt dị thường trong trở kháng nội bào. Không có sự hiện diện của tắc nghẽn giải phẫu.
Vòng chức năng có các đặc tính sau:
Chúng có xu hướng nhỏ, dẫn truyền nhanh và không ổn định trong đó sóng được tạo ra có thể phân đoạn, thiết lập các khu vực khác của vào lại.
Sự điều chỉnh vòng và từ đó tần số nhịp tim nhanh phụ thuộc đáng kể vào thời kỳ trơ của các tổ chức liên quan .
Khu vực và kích cỡ của nhịp nhanh thay đổi do không có tắc nghẽn giải phẫu.
Có một khoảng dễ kích thích ngắn kết hợp với vào lại chức năng.
Một nghiên cứu trên động vật đã thông báo các đặc tính thêm vào sau:
Một lớp mỏng hoạt hóa gần lõi hoặc khu vực trung tâm của vòng là phù hợp cho việc duy trì vào lại; phần còn lại của tổ chức được hoạt hóa thụ động bằng dẫn truyền ra ngoài từ các mặt sóng đi ra từ trung tâm.
Tác động vào tổ chức gần trung tâm là nền tảng để cắt vào lại bằng kích thích điểm.
Để cắt vào lại bằng kích thích, kích thích được áp dụng vào trung tâm, kích thích cần xuất hiện ở các khoảng ghép quan trọng chắc chắn và đường nối kích thích và trung tâm cần song song với hướng của các sợi.
Khái niệm và vòng dẫn
Trong mô hình này, vào lại chức năng liên quan đến dẫn truyền xung quanh khu vực được xác định một cách chức năng của tổ chức không thể kích thích hoặc trung tâm trơ và quanh các sợi lân cận với các đặc tính điện sinh lý khác biệt. Sóng kích thích sau đó đi vào vòng có khả năng nhỏ nhất với đầu xung có cường độ vừa đủ để kích thích tổ chức trơ tương đối ở phía trước. Do đó, đầu của mặt sóng vòng tròn là luôn luôn bám vào cuối của thời kỳ trơ (hình 1).
Có khoảng nhỏ dễ bị kích thích trong trạng thái này. Làn sóng lưu hành kích hoạt mô ngoại biên nhưng cũng cung cấp cho tăng sóng lăn tăn gặp nhau tại trung tâm, làm cho nó trở nên trơ.
Vào lại đẳng hướng(Anisotropic reentry)
Vào lại đẳng hướng theo hướng của các sợi cơ tim và cách thức trong đó các sợi và cơ bắp bó được kết nối với nhau. Nói chung điện trở giữa các tế bào phụ thuộc vào hướng của các sợi, có nghĩa làgiao tiếp từ tế bào này sang tế bào khác là nhanh hơn giữa các tế bào song song với nhau, trong khi giao tiếp là chậm hơn khi các tế bào là ngang nhau.
Vào lại xảy ra trong cơ tim bao gồm các mô với các tính năng cấu trúc khác biệt với các tổ chức lân cận, dẫn đến sự thay đổi trong tốc độ dẫn truyền và đặc tính khử cực (gọi tắt là cơ tim đẳng hướng) – (hình 2). Như ví dụ, xung động dẫn truyền song song theo trục dài của tổ chức cơ tim sẽ đi một cách điển hình nhanh hơn từ 3 đến 5 lần so với xung lan truyền tương tự theo hướng ngang. Vì thế, đẳng hướng giải phẫu có thể gây ra sự không đồng nhất của đặc tính điện sinh lý, nó có thể gây ra ở các xung bị blốc và dẫn truyền chậm, do đó thiết lập các giai đoạn cho vào lại.
Hình vào lại số tám
Mô hình này tái nhập liên quan đến hai mạch truy cập quay xung quanh một trung tâm giải phẫu bị tổn thương, nhưng là chung cho cả hai mạch. Nhắt bóp vào lại tạo ra mặt sóng chạy vòng ở cả hai hướng quanh đường dài của blốc dẫn truyền chức năng và nối lại trên mặt xa của blốc. Điều này gây ra hai vòng đồng thời, tạo ra “hình số tám”.
Hoạt động sóng xoắn ốc
Trong mô hình này của vào lại, có các sóng vòng tròn đồng tâm gây ra xoắn ốc của hoạt động điện vòng tròn hoặc phản chiếu. Các sóng xoắn ốc, mô tả vào lại một cách điển hình theo hình hai hướng, có thể được khởi đầu trong một môi trường không đồng nhât, có thể kích thích trung bình bất cứ lúc nào khi có sự gián đoạn mặt sóng. Các sóng xoắn ốc quay xung quanh trung tâm tổ chức hoặc lõi, bao gồm các tế bào có điện thế qua màng có biên độ giảm, khoảng thời gian và tần số khử cực (nghĩa là tốc độ của pha 0 đột biến chậm): các tế bào này có khả năng kích thích tiềm tàng, nhưng còn lại chưa bị kích thích. Đẳng hướng và trở ngại giải phẫu có thể thay đổi đặc tính và trạng thái không gian thời gian của xoắn ốc. Ngoài ra, các sóng xoắn ốc có thể cho tăng lên các xoắn ốc phụ (daughter spirals) có thể dẫn đến các hoạt động điện hỗn loạn (vô tổ chức); điều này có thể là cơ chế cho rung thất.
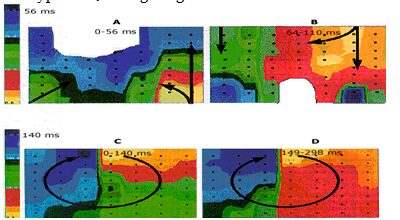
Xoắn ốc có thể ổn định (cơ chế có thể cho VT đơn hình), hoặc có thể trôi đi liên tục hoặc di chuyển ra khỏi vị trí nguyên gốc của nó (khả năng là cơ chế cho VT đa hình hoặc rung nhĩ), hoặc có thể bị cố định lại, khởi đầu trôi dạt và sau đo trở nên ổn định bằng sự cố định cho đến tắc nghẽn nhỏ (Hình 3).
Vào lại pha 2 (Phase two reentry) – Vào lại pha 2 là hiện tượng liên quan lớn đến hội chứng Brugada và sẽ được trình bày ở một chuyên đề khác.
LOẠN NHỊP CÓ Ý NGHĨA LÂM SÀNG DO VÀO LẠI
Vào lại có thể gây ra nhiều loạn nhịp có ý nghĩa lâm sàng gồm vào lại tại nút xoang, cuồng nhĩ, rung nhĩ, vào lại tại nút nhĩ thất, vào lại nhĩ thất sử dụng đường phụ và nhịp nhanh thất (hình 4).
Vào lại nút xoang
Nhịp nhanh vào lại tại nút xoang do vòng vào lại ở khu vực nút xoang và liên quan đến cấu trúc này và nối nhĩ thất. Do đó, các nghiên cứu điện sinh lý khám phá hoạt động của nhĩ và dẫn truyền để nhận biết nhịp xoang, với sự hoạt động nhĩ được ghi nhận sớm nhất trong nhịp nhanh vào lại được khu trú gần nút xoang.
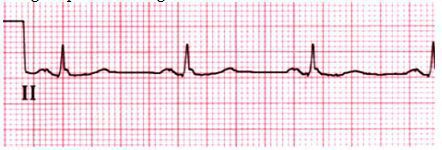
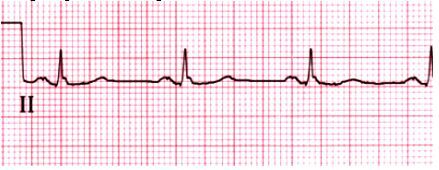
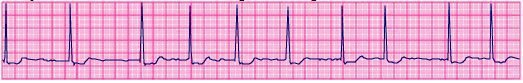
Như đối với bất kỳ rối loạn nhịp vào lại nào, nhịp nhanh vào lại nút xoang thường được khởi đầu bằng kích thích nhĩ sớm, nhưng cũng có thể hiếm hơn bằng kích thích thất sớm. Về điện tâm đồ và lâm sàng khó phân biệt loạn nhịp này với nhịp xoang nhanh. Cả hai đều có sóng P ở tần số thường < 150 c/p. Nhịp nhanh vào lại nút xoang khởi đầu và cắt cơn đột ngột là sự khác biệt chỉ vè mặt lâm sàng với nhịp xoang nhanh có khởi đầu và kết thúc từ từ chứ không đột ngột.
Cuồng nhĩ(Atrial flutter)
Vòng vào lại gây ra cuồng nhĩ điển hình được khu trú ở nhĩ phải và thường do bất thường về giải phẫu (khu vực xơ hóa) định khu ở nền của nhĩ phải trong khu vực giữa tĩnh mạch chủ dưới và vòng van 3 lá. Điều này được biết như là “eo” (“isthmus”) (và vì thế thuật ngữ “sự phụ thuộc eo” (“isthmus dependent”). Cuồng nhĩ được chia làm hai typ trên cơ sở tần số nhĩ:
Typ I (kinh điển, điển hình, hoặc cuồng nhĩ phổ biến) có tần số nhĩ 240 đến 320 c/p (hình 6).
Typ II có tần số 320 đến 440 c/p (hình 7). Hình thái này của cuồng nhĩ là do bất thường chức năng. Do đó, vòng nhỏ hơn và tần số dẫn truyền nhanh hơn. Nó không phụ thuốc vào eo.
Cả hai hình thái của cuồng nhĩ có khoảng cách từ nhịp nọ đến nhịp kia, phân cực, hình thể học và biên độ điện đồ nhĩ cố định; tuy nhiên, chỉ typ I có thể cắt bằng kích thích vượt tần số. Cuồng nhĩ typ I có thể đôi khi cũng gây ra hoặc cắt bằng nhắt bóp sớm đơn thuần. Điều này do thực tế có khoảng dễ kích thích dài hơn của typ I. Ngược lại, có khoảng dễ bị kích thích ngắn hơn hoặc thậm chí không có trong cuồng nhĩ typ II và cho lý do này nó không thể gây ra hoặc cắt bằng kích thích vượt tần số.
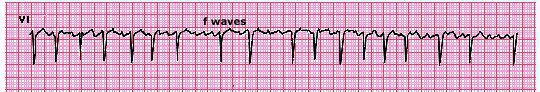
Rung nhĩ(Atrial fibrillation)
Rung nhĩ hiện thời được cho là do các xung chạy vòng tròn phức tạp, nghĩa là lý thuyết các sóng nhỏ phức tạp. (hình 8). Rung nhĩ sóng lớn được cho là gây ra bằng số các sóng kích cỡ lớn tương đối nhỏ, trong khi rung nhĩ sóng nhỏ (fine fibrillation) được gây ra bằng nhiều các sóng nhỏ phân đoạn (hình 9 A-B). Người ta tính toán rằng tối thiểu 6 vòng cần thiết để duy trì rung nhĩ.
Vào lại nút nhĩ thất(AV nodal reentry)
Nhịp nhanh vào lại nút nhĩ thất là một trong những cơn nhịp nhanh trên thất phổ biến nhất được tạo ra do vòng vào lại khu trú trong phạm vi nút nhĩ thất. Nó là kết quả của hai đường trong nút nhĩ thất, cả hai đường dẫn truyền theo hướng xuôi và ngược. Đường chậm hoặc alpha có tốc độ dẫn truyền chậm hơn một cách điển hình và thời kỳ trơ ngắn hơn so với đường beta dẫn truyền nhanh hơn.
Nhịp nhanh vào lại nút nhĩ thất (AVNRT) được chia ra làm hai typ trên cơ sở cơ chế dẫn truyền.
Loại phổ biến, chiếm khoảng 90% tất cả AVNRT, thường khởi đầu bằng phức hợp nhĩ sớm đi xuống dưới qua đường chậm và sau đó đi trở lại theo đường nhanh (chậm nhanh) (hình 10 và 11).
Loại không phổ biến của AVNRT sử dụng đường nhanh làm đường xuôi và đường chậm là đường ngược (nhanh chậm) (hình 12 và 13).
Vào lại nhĩ thất sử dụng bó tắt phụ(accessory bypass tract)
Sự hiện diện của bó tắt phụ có đặc điểm điện sinh lý khác biệt với các đường trong hệ thống nút nhĩ thất và hệ His Purkinje bình thường, thuận lợi cho sự phát triển nhịp nhanh vào lại bằng cung cấp hai nhánh của vòng có thể vào lại: một nhánh là nút nhĩ thất; một nhánh là bó tắt nối trực tiếp nhĩ và thất, nối tắt nút nhĩ thất. Vòng, được biết như vòng vào lại lớn, được hình thành bằng nối đầu gần qua nhĩ và nối đầu xa trong phạm vi cơ thất. Các bó tắt phụ có thể được tìm thấy dọc theo cả hai van 2 lá và 3 lá, có thể nối trực tiếp nhĩ đến nút nhĩ thất ở đầu xa hoặc hệ thống His Purkinje, và cũng có thể nối nút nhĩ thất với các bó phải hoặc thất, được gọi bằng thuật ngữ dải bó nút và dải nút thất (nodofascicular và nodoventricular tracts) theo thứ tự.
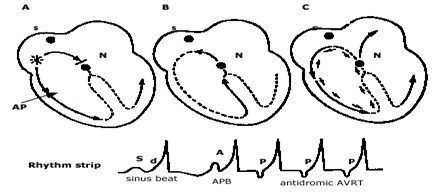
Dải tắt phụ có thể dẫn truyền các xung hoặc theo hướng ngược hoặc theo xuôi và nó trở lại qua dải phụ theo hướng ngược (hình 14 và 15). Nhịp nhanh vào lại nhĩ thất thể Antidromic được đặc trưng bằng trình tự đảo ngược trong đó các sóng khử cực đi xuống bó nối tắt theo hướng đi xuống và trở lại qua nút nhĩ thất (hình 16 và 17). Orthodromic AVRT là thường nhất, biểu hiện ở 90% các bệnh nhân tồn tại bó nối tắt có triệu chứng; antidromic AVRT chiếm 10% còn lại.
Các đặc tính dẫn truyền của bó tắt có thể thay đổi đáng kể không chỉ trong số các bệnh nhân, mà còn giữa hướng xuôi và ngược trong phạm vi bó tương tự ở một bệnh nhân rõ ràng. Như ví dụ, bó nối tắt đơn có thể thể hiện cả hai thể của AVRTs là orthodromic và antidromic.
Nhịp nhanh thất và rung thất
Nhịp nhanh thất (đơn hình) và rung thất, hai loại loạn nhịp nguy hiểm nhất, cả hai đều do cơ chế vào lại. (hình 18 và 19). Thiếu máu cục bộ, nhồi máu cơ tim và gây ra xơ hóa thường nhất tạo ra nền tảng cần thiết cho tim gây loạn nhịp thất do vào lại: các khu vực blốc một chiều; và chậm dẫn truyền đáng kể. Vòng vào lại nhỏ, liên quan đến các sợi Purkinje đầu xa; và điều này gọi là “vào lại vi thể” (“microreentry”). Nhịp nhanh thất đơn hình có thể khởi đầu và cắt cơn bằng các xung thất sớm phù hợp, bằng tạo nhịp kiểu đốt (burst pacing), hoặc bằng chuyển nhịp. Rung thất có thể được khởi đầu bằng xung thất sớm phù hợp về thời gian nhưng có thể chỉ cắt bằng khử rung tim.
Mặc dù nhịp nhanh thất dai dẳng có hình dạng QRS khác biệt (nhịp nhanh thất đa hình) xuất hiện tự phát hoặc trong quá trình nghiên cứu điện sinh lý (EPs) sau nhồi máu cơ tim. Chúng thường nhất phát triển từ các vòng vào lại khu trú ở khu vực nhồi máu. Các nhân tố phù hợp với các gốc đường ra khác biệt với vòng ở khu vực tương tự, đưa đến các hình thái đa dạng bao gồm:
Hướng khác biệt của sự xoay quanh vòng tương tự
Các khác biệt nhỏ trong vòng vào lại
Các vòng vào lại với kích cỡ và hình dạng khác biệt
Sự khác biệt trong thời gian trơ của cơ thất và vì lý do đó khả năng của nó để dẫn truyền xung động
Trong khi nhịp nhanh thất dai dẳng thường liên quan đến một vòng vào lại, hoặc phải xoắn vặn đơn giản, rung thất gây ra do các vòng phức tạp kích hoạt cơ thất một cách tự phát. Trên mô hình động vật, cơ chế nền tảng nhiều khả năng nhất là các sóng xoắn vặn vòng quanh. Với sự phát triển của thiếu máu cục bộ rộng khắp trong quá trình rung thất (VF), tần số VF giảm đi do tăng lên trong giai đoạn xoay của các sóng xoắn vặn gây ra từ việc tăng lên ở khu vực trung tâm.
Người ta đã quan sát thấy VF thường được đi trước bằng giai đoạn biến đổi của VT. Chuyển từ VT dai dẳng có trật tự sang VF hỗn loạn chắc chắn liên quan đến sự phân ly của các sóng dẫn truyên đơn giản hoặc xoắn vặn vào các sóng nhỏ thứ cấp phức tạp hoặc vặn xoắn, kết quả của sự không đồng nhất của đặc tính điện sinh lý cơ tim (blốc chức năng) hoặc tắc nghẽn giải phẫu (anatomic obstacles). Điều này đồng nhất đối với tiến triển nhận thầy với quá trình rung nhĩ. Những sóng nhỏ hiếm khi tự nhập lại nhưng lại kích thích các phần của cơ tim có thể kích hoạt bằng sóng khác, một quá trình gọi là ngẫu nhiên tái nhập.Kết quả là, có nhiều mặt sóng kích hoạt có thể va chạm với nhau, tự dập tắt hoặc tạo sóng nhỏ mới hoặc xoắn ốc và mặt sóng, do đó duy trì tình trạng loạn nhịp. Một sóng lan tràn tự phát không có va chạm rõ ràng cũng có thể xảy ra trong quá trình rung thất, trong một mô hình thử nghiệm, procainamide có thể làm giảm tỷ lệ các biến cố này, giảm số lượng các sóng nhỏ.
Loạn nhịp vào lại xuất hiện tự phát ít thấy ở tâm thất khỏe mạnh, do thiếu nền cho vào lại. Tuy nhiên, các loạn nhịp này có thể xuất hiện ở tim bình thường trong tình huống lâm sàng cụ thể. Như vào lại bó nhánh có thẻ khởi đầu bằng xung sớm cặp đôi sớm (early coupled premature impulse); nhịp nhanh thất có thể sau đó phát triển trên cơ sở sự khác biệt ở thời kỳ trơ hoặc giữa hai nhánh hoặc giữa một nhánh và cơ thất (hình20).
Rung thất có thể cũng được tạo ra ở tim khỏe mạnh nếu thời gian có đủ điều kiện, kích thích mạnh được áp dụng với tâm thất. Thời điểm quan trọng xảy ra ngay lập tức sau thời kỳ trơ, thường ở vào thời gian lên của sóng T ngay sát với đỉnh của nó, thời kỳ gọi là dễ bị tổn thương (vulnerable period), khi trạng thái không đồng nhất của khả năng dễ bị kích thích và trơ. Một kích thích mạnh áp dụng trong khoảng thời gian dễ bị tổn thương được mặc nhiên công nhận thiết lập một số các vòng vào lại chức năng.
KẾT LUẬN
Loạn nhịp tim thường được gây ra bằng một trong 3 cơ chế: tính tự động gia tăng, hoạt động khởi kích hoặc vào lại. Vào lại xuất hiện khi xung dẫn truyền suy yếu đến tắt hoàn toàn sau hoạt động bình thường của tim và kéo dài để kích thích tim sau thời gian trơ được kết thúc, là cơ chế điện sinh lý phù hợp cho phần lớn các loạn nhịp lâm sàng quan trọng.
Trong khi một biến cố quan trọng để phát triển nhịp nhanh vào lại là suy yếu một nhóm các sợi để hoạt hóa trong quá trình sóng khử cực, khởi đầu loạn nhịp vào lại cũng đòi hởi các đặc tính điện sinh lý khác nhau (nghĩa là khả năng để dẫn truyền xuôi và ngược, hiện diện của blốc một chiều…), biểu hiện đồng thời trong phạm vi tổ chức cơ tim đang tạo ra đường vòng. Các thay đổi trong tần số tim hoặc trương lực tự động, thiếu máu cục bộ, các bất thường về điện giải đồ hoặc pH, hoặc biểu hiện nhắt bóp sớm (nó tạo ra các thay đổi tạm thời trong đặc tính điện sinh lý của cơ tim) có thể đủ để khởi đầu nhịp nhanh vào lại.
Mười hai điều kiện có thể nhận thấy trong quá trình nghiên cứu điện sinh lý can thiệp đã được để nghị hoặc là chứng minh hoặc là nhận biết sự tồn tại của nhịp nhanh vào lại.
Nhịp nhanh vào lại được chia ra hai hình thái khác nhau trên cơ sở loại nền giải phẫu sử dụng để phát triển loạn nhịp: giải phẫu hoặc chức năng.
Nhịp nhanh vào lại giải phẫu đòi hỏi tắc nghẽn giải phẫu riêng biệt, như khu vực xơ hóa, tạo ra chiều dài cố định và khu vực vòng vài lại. Các mẫu vào lại giải phẫu là nhịp nhanh trên thất kết hợp với đường phụ (hội chứng kích thích sớm), nhịp nhanh vào lại nút nhĩ thất, cuồng nhĩ, nhịp nhanh thất nguồn gốc trong phạm vi hệ thống His-Purkinje (nhịp nhanh bó nhánh), và nhịp nhanh thất nguồn gốc ở phân chia cuối cùng của hệ thống His-Purkinje hoặc xung quanh khu vực tổ chức bị nhồi máu.
Vào lại chức năng phụ thuộc vào sự không đồng nhất nội tại của các đặc tính điện sinh lý của cơ tim (nghĩa là sự phân tán của khả năng kích thích hoặc trơ) cũng như sự khác biệt đẳng hướng trong trở kháng nội tế bào. Không có hiện diện tắc nghẽn giải phẫu. Các mẫu vào lại chức năng bao gồm typ II (không điển hình) của cuồng nhĩ và nhịp nhanh nhĩ.
Các mô hình minh họa
Các cơ chế vào lại trong các rối loạn nhịp tim
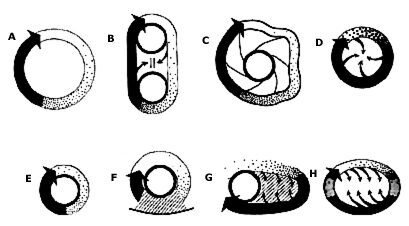
Hình 1
Biểu đồ các vòng vào lại có thể có. Mũi tên đen đậm biểu hiện xung động chuyển động vòng tròn; đường đen mỏng thể hiện mặt đầu sóng chuyển động về phía trước trong tổ chức trơ hoàn toàn; các khu vực lôm đốm nhỏ là tổ chức trơ một phần; khu vực màu trắng là tổ chức có thể kích thích đầy đủ. A là mô hình nguyên bản của vòng chuyển động quanh tắc nghẽn cố định. Có khoảng có thể kích thích đầy đủ và chiều dài và khu vực vòng cố định. B biểu hiện vòng chuyển động quanh hai chỗ tắc nghẽn giải phẫu cố định. Khoảng có thể kích thích đầy đủ được biểu hiện. C biểu hiện dẫn truyền bó nhanh hình thành mạch khép kín đóng vai trò một vòng ưu tiên qua đó xung động có thể di chuyển. D là loại vòng tròn vào lại có hướng không đòi hỏi tắc nghẽn giải phẫu, xung động dẫn truyền quanh trung tâm trơ chức năng và dọc theo các sợi bên cạnh có đặc tính điện sinh lý khác nhau. Khi trơ của trung tâm thay đổi, kích thước vòng thay đổi, nhưng sẽ là vòng nhỏ nhất nó có thể tiếp tục dẫn truyên xung động. Các vòng chức năng xu hướng trở nên nhỏ, nhanh và không ổn định. E biểu thị vào lại quanh tắc nghẽn giải phẫu cố định nhưng khoảng thời gian có thể kích thích đầy đủ là không có. F chứng minh khu vực của dẫn truyền chậm (các đường gạch) giữa các ranh giới giải phẫu, trong khi ở G tất cả các khu vực của dẫn truyền chậm ngay cạnh tắc nghẽn giải phẫu. H thể hiện vào lại đẳng hướng. Có sự khác biệt trong dẫn truyền của xung động đơn trong các sợi khác nhau như là kết quả của sự khác biệt trong hướng của chúng.
Vào lại đẳng hướng(Anisotropic reentry)
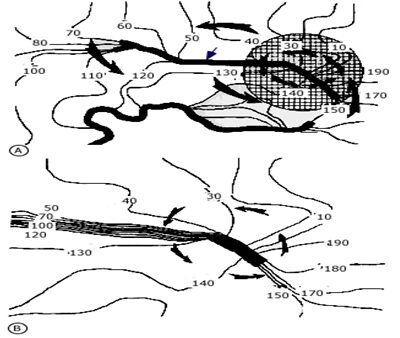
Hình 2
Ô A bản đồ hoạt động của vòng vào lại đơn ở vùng gianh giới thượng tâm mạc của nhồi máu cơ tim. Các mũi tên lớn biểu thị mẫu hoạt động thông thường xuất hiện quanh đường dài của blốc (mũi tên xanh). Các đường đẳng thời (Parallel isochrones) 130 và 140 ngay sát với blốc gợi ý hoạt động đang xuất hiện qua blốc, dẫn đến kết quả vòng nhỏ hơn (khu vực tối màu) chỉ ra bằng các mũi tên màu đen nhỏ. Ô B biểu hiện khu vực sẫm màu này giãn lớn; hình chữ nhật đen tối màu biểu thị khu vực blốc quanh có vòng vào lại (mũi tên nhỏ). Hoạt động nhanh xuất hiện song song trục dài của hướng sợi (đường đẳng thời 10-40 và 130-150), trong khi hướng ngang hoạt động chậm ( các đường đẳng thời chùm 50-120).
Cơ chế torsades de pointes
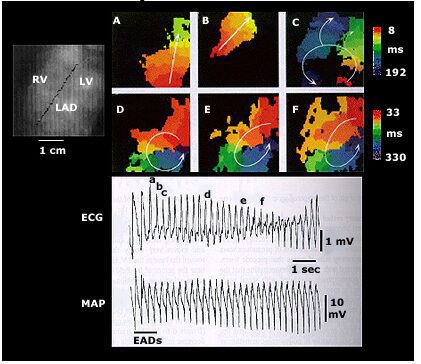
Hình 3
Các ô trên đỉnh của mẫu A-F của các bản đồ đẳng thời thượng tâm mạc thu được từ bề mặt thành thất trước trái và thành tự do của thất phải trong cơn torsades de pointes được tạo ra do quinindine. Mỗi bản đồ tương đương với độ lệch hướng QRS của ECG bề mặt và điện thế hoạt động đồng thời một pha (monophasic action potential: MAP). Hậu điện thế sớm (Early afterpotentials: EADs) đưa đến hoạt động khởi phát (các ô A-C) được tiếp theo bằng cơn dài vào lại như xoẵn ốc (các ô D-F). Ô C chỉ ra sóng vào lại đầu tiên là không ổn định, nhưng di chuyển đi lên từ từ và về bên phải. Điều này kết hợp với giảm đi từ từ trong biên độ của phức hợp QRS. Reprinted with permission from the American College of Cardiology. Journal of the American College of Cardiology, 1997; 29:831.
Các vị trí vào lại trong nhịp nhanh trên thất
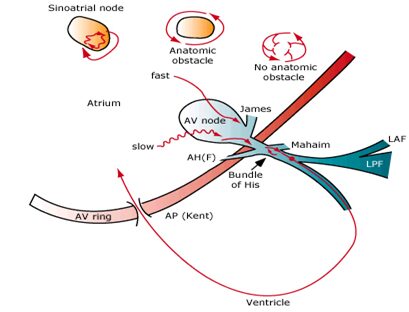
Hình 4
Vào lại có thể xuất hiện quanh tắc nghẽn giải phẫu cố định hoặc có thể là chức năng, phát triển trong không có tắc nghẽn giải phẫu và do không đồng nhất nội tại của các đặc tính điện sinh lý của tổ chức cơ tim. Các vòng vào lại hướng đến nhip nhanh trên thất có thể phát triển ở các phần khác nhau của tim: trong phạm vi và quanh nút xoang nhĩ (vào lại nút xoang); trong phạm vi cơ nhĩ (nhịp nhanh nhĩ, cuồng nhĩ, hoặc rung nhĩ); trong phạm vi nhĩ thất (nút nhĩ thất) do hiện diện của đường nhanh và chậm (nhịp nhanh vào lại nút nhĩ thất); hoặc liên quan đến nút nhĩ thất và đường phụ (accessory pathway:AP) (nhịp nhanh vào lại nhĩ thất: atrioventricular reentrant tachycardia) bao gồm các sợi Kent, Mahaim, James, và nhĩ His (atriohisian: AH).
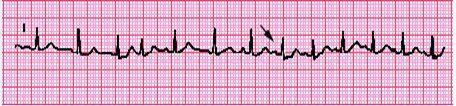
Điện tâm chuyển đạo đơn độc chỉ ra nhịp nhanh vào lại nút xoang nhĩ.
Hình 5
ECG chỉ ra nhịp nhanh vào lại nút xoang nhĩ. Ba nhắt bóp đầu tiên là nhịp xoang bình thường có tần số khoảng 107 c/p; nhắt bóp thứ tư là nhát bóp nhĩ sớm được tiếp theo bằng trở về nhịp xoang. Nhát bóp thứ 8 (mũi tên chỉ) biểu hiện khởi phát đột ngột nhịp nhanh vào lại tại xoang nhĩ có tần số khoảng 145 nhịp/phút. Từ các sóng P là tương tự sóng P nhịp xoang, chẩn đoán được gợi ý chỉ bằng sự khởi phát nhịp nhanh đột ngột. Courtesy of Morton F Arnsdorf, MD.
Băng nhịp bình thường
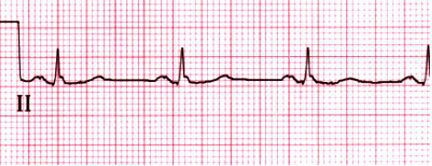
Hình 6
Băng nhịp bình thường ở chuyển đạo II. Khoảng PR là 0.15 sec và khoảng QRS là 0.08 sec. Cả hai các sóng P và T đều tư thể quay lên. Courtesy of Morton F Arnsdorf, MD.
Cuồng nhĩ điển hình
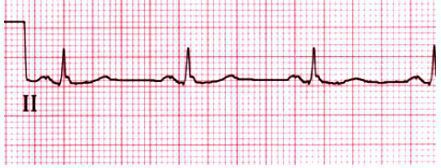
Hình 7
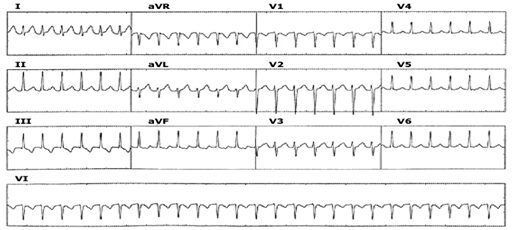
ECG trong cuống nhĩ điển hình ngược chiều kim đồng hồ typ I. Các sóng cuồng nhĩ (F) hai pha âm chiếm ưu thế (chuyển đạo II) trong cuồng nhĩ điển hình ngược chiều kim đồng hồ. Bệnh nhân đang sử dụng ức chế beta có dẫn truyền 4:1.
ECG trong cuồng nhĩ typ II
Hình 8
Có ba nhận định phân biệt loạn nhịp này với cuồng nhĩ typ I: tần số cuồng nhĩ nhanh hơn 375 c/p; không có các khoảng đẳng điện giữa các sóng cuồng nhĩ; và có sóng dương rõ dàng hơn ở II, III và avF. Bloc AV cao độ do digoxin và chút ít bệnh của nút AV.. Courtesy of Morton Arnsdorf, MD.
Băng nhịp bình thường
Hình 9
Băng nhịp bình thường ở II. Khoảng PR là 0.15 sec và khoảng thời gian QRS là 0.08 sec. Cả sóng P và T đều quay lên. Courtesy of Morton F Arnsdorf, MD.
Hai typ vào lại trong rung nhĩ
Hình 10
Các bản đồ hoạt động đẳng thời chứng minh hai typ vào lại trong rung nhĩ. Bản đồ A chỉ ra vào lại ngẫu nhiên với 3 mặt sóng tự phát (các mũi tên màu đen) hoạt hóa hầu hết khu vực ghi nhận. Bản đồ B chỉ 3 mặt sóng tự phát, nhưng đến từ các hướng khác nhau so với ở bản đồ A. Bản đồ C và D chỉ ra hai vòng vào lại hoàn chỉnh liên tục. Sóng hoạt hóa (mũi tên đen) lan truyền theo chiều kim đồng hồ theo kiểu quanh tổ chức không thể kích thích. Reproduced with permission from Holm M, Johansson R, Brandt J, et al. Eur Heart J 1997; 18:290.
Hình 11
Chuyển đạo V1 chỉ rung nhĩ sóng lớn có đáp ứng thất trung bình. Hai nhận định đặc trưng trong rung nhĩ là: các sóng rung nhĩ rất nhanh (sóng f) thay đổi trong biểu hiện; và đáp ứng thất không theo quy luật và không đều (rregularly irregular) như các khoảng RR giữa các nhắt bóp là không thể dự đoán được. Rung nhĩ sóng lớn có thể xuất hiện giống như cuồng nhĩ. Tuy nhiên, khoảng thời gian và độ cao của các sóng f thay đổi khác biệt với các sóng trong cuồng nhĩ (sóng F) dễ nhận biết trong biểu hiện và xuất hiện ở tần số cố định khoảng 250 đến 350 c/ph. Courtesy of Ary Goldberger, MD.
Băng nhịp bình thường
Hình 12
Băng nhịp bình thường ở chuyển đạo II. Khoảng PR 0.15 sec và khoảng QRS 0.08 sec. Cả hai sóng T^vaf P là quay lên trên. Courtesy of Morton F Arnsdorf, MD.
Chuyển đạo V5 ở bệnh nhân tương tự bị rung nhĩ
Hình 13
Các sóng F không xuất hiện ở chuyển đạo này, khi đó chỉ dẫu hiệu gợi ý rung nhĩ đó là đáp ứng thất không theo quy luật không đều. Courtesy of Morton Arnsdorf, MD.
Băng nhịp bình thường
Hình 14
Băng nhịp bình thường ở chuyển đạo II. Khoảng PR 0.15 sec và khoảng QRS 0.08 sec. Cả hai sóng T^vaf P là quay lên trên. Courtesy of Morton F Arnsdorf, MD.
Nhịp nhanh vào lại nút nhĩ thất điển hình (Typical atrioventricular nodal reentrant tahcycardia : AVNRT)
Hình 15
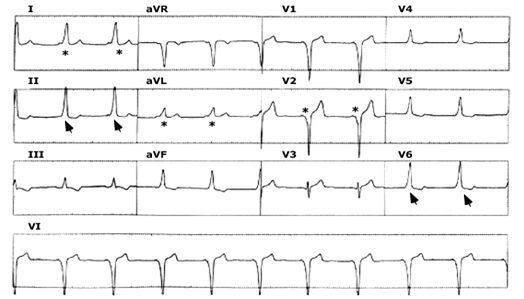
Hai phức bộ đầu tiên là nhắt bóp bình thường có sóng P bình thường tiếp sau là phức hợp QRS. Phức bộ thứ ba, nhắt bóp nhĩ sớm (APB), có khoảng PR kéo dài; nó khởi đầu nhịp nhanh vào lại nhĩ thất thường gặp hai điển hình trong đó dẫn truyền xuôi đến thất do đường chậm và hoạt hóa nhĩ ngược bằng đường nhanh. Mặc dù không có sự khác biệt của sóng P được nhận thấy, phức bộ QRS có sự lệch hướng nhỏ ở chỗ kết thúc, được biết như là sóng r’ giả (pseudo r’), trong đó sóng P chồng lên trên phần cuối cùng của phức bộ QRS.
Hình thái nhanh chậm của AVNRT
Hình 16
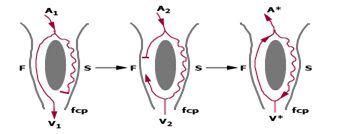
Biểu thị sinh lý đường kép liên quan đến nút AV và tổ chức nhĩ quanh nút ở hình thái phổ biến của AVNRT. Ô trái: A nhắt bóp xoang bình thường (A1) được dẫn truyền qua đường nhanh (F) đến đến đường thông thường kết thúc (final common pathway: fcp) trong nút AV và đi vào bó His. Dẫn truyền qua đường chậm (S) chạy vào giai đoạn trơ của xung động qua đường nhanh và bị tan biến. Ô giữa: A nhát bóp nhĩ sớm đã được chọn thời gian quyết định (A2) nhận được thời gian trơ của đường nhanh nhưng có thể dẫn truyền qua đường chậm có thời kỳ trơ ngắn hơn. Nếu tính dễ kích thích trong đường nhanh được phục hồi đúng thời gian xung đạt được đường thong thường kết thúc (fcp), ở đây có thể được hoạt hóa ngược theo đường nhanh. Ô phải: xung ngược đi đội ngược lại nhĩ (A*), và, nếu đường chậm được phục hồi khả năng kích thích, xung động đi vào trở lại đường chậm và tạo ra khử cực thất V*. Nếu cơ chế tiếp tục tồn tại, vòng lặp lại được thiết lập tạo ra nhịp nhanh vào lại dai dẳng. Một chuỗi dẫn truyền xuôi (S) và ngược (F) được gọi là hình thái chậm nhanh của AVNRT.
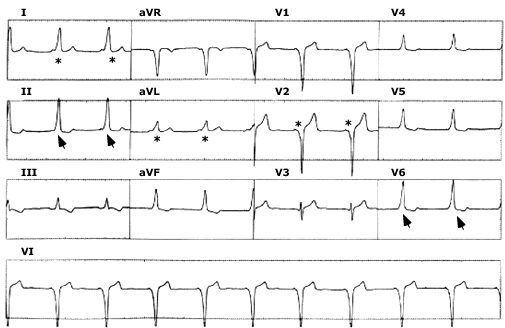
Nhịp nhanh vào lại nút nhĩ thất không điển hình
Hình 17
Giới thiệu 3 chuyển đạo ECG đồng (I, II, và III) trong lúc hình thái ít gặp hoặc không điểu hình của nhịp nhanh vào lại nút nhĩ thất trong đó dẫn xuôi đến thất qua đường nhanh và hoạt hóa nhĩ ngược lại theo đường chậm. Như kết quả của hoạt hóa nhĩ trễ, có RP dài và PR ngắn và sóng P âm ở chuyển đạo II và III dưới.
Biến thái nhanh chậm ít gặp của nhịp nhanh vào lại bộ nối nhĩ thất
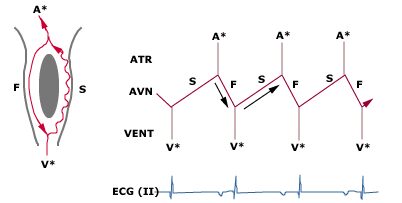
Hình 18
Biểu diễn biểu đồ vòng (ô trái) và biểu đồ bậc thang (ô phải) cuar hình thái ít gặp của AVNRT (biến thái nhanh chậm). Dẫn truyền xuôi qua đường nhanh (F) và ngược theo đường chậm (S). Do hoạt hóa nhĩ ngược chậm, sóng P biểu hiện sau phức bộ QRS với RP dài và khoảng PR ngắn tương đối trước phức bộ QRS tiếp theo.
Nhịp nhan vào lại nhĩ thất thể orthodromic (Orthodromic atrioventricular reentrant tachycardia)
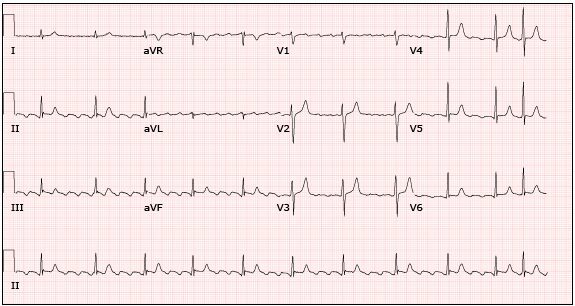
Hình 19
12 chuyển đạo ECG ở bệnh nhân Wolff-Parkinson-White cho thấy nhịp nhanh đều. Tuy nhiên, ngược lại mẫu QRS trong quá trình nhịp xoang, QRS hẹp, không có bằng chứng sóng delta hoặc kích thích sớm; đây là do thực tế hoạt hóa thất xuôi xuất hiện qua được nhĩ thất nút His Purkinje bình thường trong khi hoạt hóa nhĩ ngược qua đường phụ. Do đó, người ta gọi nhịp nhanh vào lại nhĩ thất thể orthodromic hoặc OAVRT. Courtesy of Martin Burke, DO.
ECG trong hội chứng Wolff-Parkinson-White
Hình 20
12 chuyển đạo ECG cho thấy các đặc tính điển hình của hội chứng Wolff-Parkinson-White; khoảng PR ngắn (*) và khoảng thời gian QRS bị kéo dài như là kết quả của sóng delta (mũi tên), cho thấy kích thích sơm thất. Courtesy of Martin Burke, DO.
Nhịp nhanh orthodromic trong hội chứng Wolff-Parkinson-White
Hình 21
Băng nhịp cho thấy nhắt bóp xoang (S) có khoảng PR ngắn và phức bộ QRS rộng do kết quả của sóng delta (d). Ô A cho thấy nhắt bóp nhĩ sớm (ABP,*) bị bloc ở đường phụ (AP) có thởi kỳ trơ dài nhưng được dẫn truyền xuôi qua nút nhĩ thất (N) và hệ thống His Purkinje system, đưa đến khoảng PR bình thường, khi nhìn trên băng nhịp. Sauk hi hoạt hóa cơ tim bình thường, xung được dẫn truyền ngược qua đường phụ, hoạt hóa nhĩ theo kiểu ngược (ô B) gây ra sóng P âm. Nếu chuỗi hoạt hóa này tự lặp lại (ô C), tạo ra nhịp nhanh vào lại nhĩ thất orthodromic.
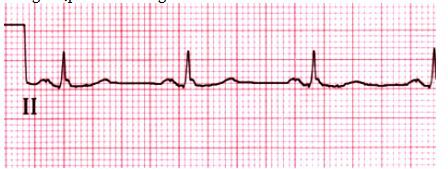
Nhịp xoang
Hình 22
Sóng P bỉnh thường trong nhịp xoang có chẽ đôi nhẹ do hoạt hóa nhĩ phải đi trước nhĩ trái. Sóng P quay lên trên hướng dương ở I và II. Sóng P có hình dạng không thay đổi trước mỗi phức bộ QRS. Tần số giữa 60 và 100 nhịp/p và chiều dài vòng không thay đổi giữa các sóng P tiếp theo và các phức bộ QRS. Thêm vào, hình thể sóng P và các khoảng cách PR có thể nhận biết từ nhịp nọ đến nhịp kia..
Nhịp nhanh vào lại nhĩ thất thể antidromic
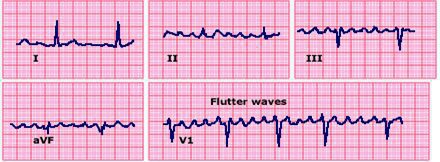
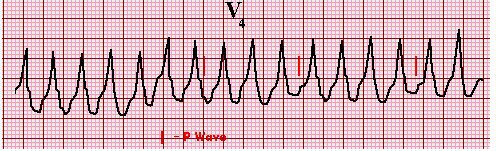
Hình 23
12 chuyển đạo ECG của bệnh nhân có hội chứng Wolff-Parkinson-White cho thầy nhịp nhanh đều. Các phức bộ QRS giãn rộng và có thể nhận biết các phức bộ QRS ở nhịp xoang; dẫn truyền xuôi đến thất qua đường phụ và dẫn truyền ngược qua đường His nút nhĩ thất bình thường. Do đó đây là nhịp nhanh vào lại nhĩ thất thể antidromic hoặc AAVRT. Courtesy of Martin Burke, DO.
ECG trong hội chứng Wolff-Parkinson-White
Hình 24
12 chuyển đạo ECG nhận thấy các đặc tính điển hình của hội chứng Wolff-Parkinson-White; khoảng PR ngắn (*) và khoảng thời gian QRS kéo dài do có sóng delta (mũi tên), chỉ ra kích thích thất sớm. Courtesy of Martin Burke, DO.
Nhịp nhanh antidromic trong hội chứng Wolff-Parkinson-White
Hình 25
Khi nhận thấy trên băng nhịp, nhắt bóp xoang (S) có khoảng PR ngắn và phức bộ QRS giãn rộng do sóng delta (d). Ô A cho thấy chuỗi hoạt hóa với nhắt bóp nhĩ sớm (APB,*). Xung động đạt được nút nhĩ thất (N) trước khi trước khi nó được khử cực và do đó bị blốc ở cấu trúc này. Tuy nhiên, đường phụ (AP), có thời kỳ trơ kéo dài, có khả năng để dẫn xung động xuôi, gây ra nhắt bóp nhĩ sớm với hình thái QRS giãn rộng giống như nhắt bóp xoang. Khi nhận thấy ở ô B, tiếp theo hoạt hóa cơ tim, xung động được dẫn ngược lên theo hệ thống His Purkinje và nút AV, gây ra hoạt động nhĩ ngược, nhận thấy trên băng nhịp với sóng P lộn ngược. Nếu chuỗi hoạt động này tự bản than nó lắp lại (ô C), nhịp nhanh vào lại nhĩ thất phức hợp QRS rộng thể antidromic được hình thành (AVRT).
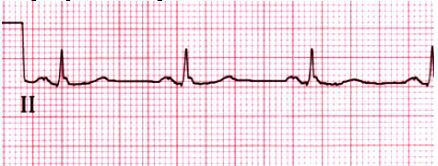
Băng nhịp xoang
Hình 26
Sóng P bình thường nhận thấy chẽ đôi nhẹ do hoạt hóa nhĩ phải trước so với nhĩ trái. Sóng P quay lên trên theo hướng dương ở I và II. Sóng P có hình dạng đồng nhất trước mỗi phức bộ QRS. Tần số giữa 60 và 100 c/p và chiều dài vòng là không thay đổi giữ các sóng P và phức bộ QRS. Thêm vào, hình dạng sóng P và các khoảng PR có thể nhận thấy từ nhịp nọ đến nhịp kia..
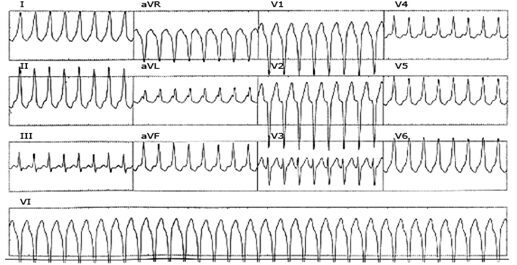
ECG chuyển đạo đơn nhận thấy nhịp nhanh thất đơn hình (monomorphic ventricular tachycardia)
Hình 27
Ba hay nhiều hơn các nhắt bóp thất liên tiếp được xác định như là nhịp nhanh thất (VT). Nhịp nhanh thất này là đơn hình do tất cả các phức bộ QRS có biểu hiện đồng nhất. Mặc dù các sóng P là không dễ nhận biết, chúng có thể nhận biết làm thay đổi phức bộ QRS và các sóng ST-T với hình thái đều, chỉ ra sự vắng mặt mối liên hệ các sóng P và phức bộ QRS, như vậy có phân ly nhĩ thất.
Băng nhịp bình thường
Hình 28
Băng nhịp bình thường chuyển đạo II, khoảng PR là 0.15 sec và khoảng thời gian QRS là 0.08 sec. Cả hai sóng P và T đều quay lên trên. Courtesy of Morton F Arnsdorf, MD.
Điện tâm đồ chuyển đạo đơn nhận thấy hình ảnh rung thất (ventricular fibrillation)
Hình 29
Không thấy phức bộ QRS một cách đặc trưng và không có các sóng P trước đó. Sự khởi phát nhanh chóng (trong phạm vi phút) của loạn nhịp được gợi ý do hình thái của các sóng rung thất còn thô rõ.
Băng nhịp bình thường
Hình 30
Băng nhịp ở chuyển đạo II bình thường. Khoảng PR là 0.15 sec và khoảng thời gian của phức bộ QRS là 0.08 sec. Cả hai các sóng P và T là quay lên. Courtesy of Morton F Arnsdorf, MD.
Cơ chế của nhịp nhanh thất vào lại nhánh bó (bundle branch reentrant ventricular tachycardia: BBRVT))
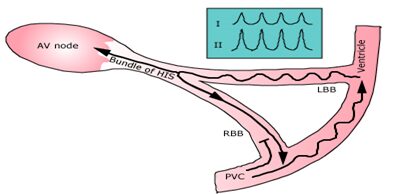
Hình 31
Biểu diện mô hình của vòng vào lại trong nhịp nhanh vào lại nhánh bó chỉ ra nhắt bóp thất sớm nó bị blốc ở nhánh bó phải, dẫn trruyền chậm lên nhánh bó trái, hoạt hóa bó His, và trở lại xuôi xuống bó nhánh phải. Nếu bó nhanh phải đã phục hồi khả năng chịu kích thích của nó từ nhắt bóp đi trước, vòng được hoàn chỉnh và vòng vào lại có thể trở nên được lặp lại. Điện tâm đồ ghi được nhận thấy mẫu blốc nhánh trái ở chuyển đạo I và II.
TÀI LIỆU THAM KHẢO
1. Kamjoo K, Uchida T, Ikeda T, et al. Importance of location and timing of electrical stimuli in terminating sustained functional reentry in isolated swine ventricular tissues: evidence in support of a small reentrant circuit. Circulation 1997; 96:2048.
2. Spach MS, Miller WT 3rd, Geselowitz DB, et al. The discontinuous nature of propagation in normal canine cardiac muscle. Evidence for recurrent discontinuities of intracellular resistance that affect the membrane currents. Circ Res 1981; 48:39.
3.Spach MS, Dolber PC, Heidlage JF. Influence of the passive anisotropic properties on directional differences in propagation following modification of the sodium conductance in human atrial muscle. A model of reentry based on anisotropic discontinuous propagation. Circ Res 1988; 62:811.
4. Brugada J, Boersma L, Kirchhof CJ, et al. Reentrant excitation around a fixed obstacle in uniform anisotropic ventricular myocardium. Circulation 1991; 84:1296.
5. Spach MS, Dolber PC, Heidlage JF. Interaction of inhomogeneities of repolarization with anisotropic propagation in dog atria. A mechanism for both preventing and initiating reentry. Circ Res 1989; 65:1612.
Allessie MA, Schalij MJ, Kirchhof CJ, et al. Experimental electrophysiology and arrhythmogenicity. Anisotropy and ventricular tachycardia. Eur Heart J 1989; 10 Suppl E:2.
6. Allessie MA, Schalij MJ, Kirchhof CJ, et al. Electrophysiology of spiral waves in two dimensions: the role of anisotropy. Ann N Y Acad Sci 1990; 591:247.
7. Davidenko JM, Kent PF, Chialvo DR, et al. Sustained vortex-like waves in normal isolated ventricular muscle. Proc Natl Acad Sci U S A 1990; 87:8785.
8. Pertsov AM, Davidenko JM, Salomonsz R, et al. Spiral waves of excitation underlie reentrant activity in isolated cardiac muscle. Circ Res 1993; 72:631.
9. Davidenko JM, Pertsov AV, Salomonsz R, et al. Stationary and drifting spiral waves of excitation in isolated cardiac muscle. Nature 1992; 355:349.
Athill CA, Ikeda T, Kim YH, et al. Transmembrane potential properties at the core of functional reentrant wave fronts in isolated canine right atria. Circulation 1998; 98:1556.
10. Davidenko JM. Spiral wave activity: a possible common mechanism for polymorphic and monomorphic ventricular tachycardias. J Cardiovasc Electrophysiol 1993; 4:730.
11. Wathen MS, Klein GJ, Yee R, Natale A. Classification and terminology of supraventricular tachycardia. Diagnosis and management of the atrial tachycardias. Cardiol Clin 1993; 11:109.
Narula OS. Sinus node re-entry: a mechanism for supraventricular tachycardia. Circulation 1974; 50:1114.







BÌNH LUẬN