SÁCH DỊCH: Điện tâm đồ lâm sàng của Goldberger, ấn bản thứ 10: Cách tiếp cận đơn giản hóa
Chương 16. Các rối loạn nhịp thất
Ventricular Arrhythmias. Ary L. Goldberger MD, FACC, Zachary D. Goldberger MD, FACC, FAHA, FHRS and Alexei Shvilkin MD, PhD
Goldberger’s Clinical Electrocardiography, 16, 172-189
Biên dịch: Ths.Bs. Lê Đình Sáng
RỐI LOẠN NHỊP THẤT
Ba chương trước đã tập trung chủ yếu vào các loại rối loạn nhịp trên thất, đặc biệt là những rối loạn điện học phát sinh từ vùng nút xoang, tâm nhĩ, hoặc nút nhĩ thất (nối tiếp). Giả định có sự dẫn truyền thất bình thường, những nhịp nhanh này đều tạo ra nhịp nhanh phức bộ hẹp (phức bộ QRS thời gian bình thường) (NCTs).
Chương này xem xét một chủ đề điện tâm đồ (ECG) quan trọng khác: rối loạn nhịp thất—nguyên nhân chính nhưng không phải duy nhất của nhịp nhanh phức bộ rộng (WCTs), trong đó phức bộ QRS kéo dài thời gian.
Các khử cực bất thường (không phải từ nút xoang) thường phát sinh từ chính các tâm thất hoặc từ các cấu trúc liền kề (ví dụ: đường ra van hoặc hệ thống bó dẫn truyền), tạo ra các ngoại tâm thu thất (PVCs), nhịp nhanh thất (VT), và trong các tình huống điện sinh lý không ổn định nhất, rung thất (VF) dẫn đến ngừng tim ngay lập tức (xem Chương 21).
NGOẠI TÂM THU THẤT (PVCs):
TỔNG QUAN
PVCs là những khử cực sớm phát sinh từ tâm thất, tương tự như ngoại tâm thu nhĩ (PACs) và ngoại tâm thu bộ nối (PJCs).
Không phải tất cả các khử cực sớm của nhĩ hoặc thất đều tạo ra đáp ứng cơ học hiệu quả của tâm thất hoặc tâm nhĩ. Do đó, chúng tôi ưa dùng từ “phức bộ” thay vì “co bóp” là chữ “C” trong PAC hoặc PVC.
Nhắc lại rằng với PACs và PJCs, phức bộ QRS xảy ra sớm thường có chiều rộng bình thường (“hẹp”) vì kích thích lan truyền đồng bộ qua các nhánh bó dẫn vào tâm thất (trừ khi có block nhánh hoặc một số nguyên nhân khác gây dẫn truyền bất thường).
Tuy nhiên, với PVCs, khử cực sớm thường phát sinh từ tâm thất phải hoặc tâm thất trái. Do đó, các tâm thất không được kích thích đồng thời, và kích thích lan truyền qua các tâm thất theo cách bất thường và không đồng bộ. Vì vậy, các phức bộ QRS rộng (120 mili giây hoặc hơn) với PVCs, giống như trong các dạng block nhánh.
Các ví dụ về PVCs được hiển thị trong Hình 16.1-16.12. Các ví dụ về rối loạn nhịp nhanh thất (VT và VF) được hiển thị trong Hình 16.13-16.21.

Hình 16.1 Ngoại tâm thu thất được nhận biết vì nó xuất hiện trước nhịp bình thường tiếp theo dự kiến và có hình dạng rộng, bất thường, rất khác biệt so với QRS của các nhịp trên thất. (Chú ý thêm, như một phát hiện không liên quan trong ví dụ này, khoảng PR kéo dài trong các nhịp xoang bình thường.)

Hình 16.2 (A) Chú ý hình dạng rộng, bất thường của ngoại tâm thu thất (PVC) so với các phức bộ QRS của ngoại tâm thu nhĩ (PAC) (B), thường giống với các phức bộ QRS sinh ra từ xoang khác. (Trong trường hợp này, QRS của các nhịp xoang và PAC đều có hình thái block nhánh phải.)

Hình 16.3 Cùng một ngoại tâm thu thất (X) được ghi đồng thời ở ba chuyển đạo khác nhau có hình dạng khác nhau. Để so sánh, chú ý rằng các ngoại tâm thu thất đa dạng được hiển thị trong Hình 16.11 có hình dạng khác nhau trong cùng một chuyển đạo.

Hình 16.4 Hai ngoại tâm thu thất được gọi là một cặp hoặc đôi. Chúng cũng thể hiện hiện tượng “R-trên-T”.
ĐIỂM CHÍNH
Hai đặc điểm chính của PVCs là:
- Thời gian sớm: chúng xuất hiện trước nhịp bình thường tiếp theo dự kiến.
- Hình dạng QRS-T bất thường: phức bộ QRS rộng bất thường (120 mili giây hoặc hơn) và sóng T và phức bộ QRS thường chỉ theo hướng đối lập (không đồng hướng).
PVCs thường xuất hiện trước sóng P xoang. Đôi khi chúng xuất hiện ngay sau sóng P xoang nhưng trước phức bộ QRS bình thường. Đôi khi, PVCs được theo sau bởi các sóng P ngược dòng (không phải xoang) (âm tính ở chuyển đạo II, III, aVF) phát sinh do đảo ngược hướng kích thích (từ dưới lên trên, không phải từ trên xuống dưới) của tâm nhĩ. Quá trình này, gọi là dẫn truyền nhĩ thất (VA), cũng có thể xảy ra trong một số trường hợp tạo nhịp thất điện tử (xem Chương 22).
PVCs: ĐẶC ĐIỂM ĐIỆN TÂM ĐỒ
Một số đặc điểm ECG cụ thể của PVCs có thể có ý nghĩa lâm sàng.
Tần suất
Tần suất (hay “gánh nặng”) của PVCs đề cập đến số lượng PVCs trong một ngày hoặc đơn vị thời gian khác. Tần suất PVCs có thể từ một hoặc một vài khử cực sớm đơn lẻ đến nhiều.
PVCs thường xuyên có thể xuất hiện trong các kết hợp khác nhau. Hai PVCs liên tiếp (xem Hình 16.4) được gọi là một cặp hoặc đôi. Ba PVCs liên tiếp (bộ ba thất) hoặc nhiều hơn với tần số 100 nhịp/phút trở lên, theo định nghĩa, tạo thành nhịp nhanh thất (VT) (xem Hình 16.5). Đôi khi, như trong Hình 16.6A, các PVCs đơn lẻ xuất hiện thường xuyên đến mức mỗi nhịp bình thường được theo sau bởi một PVC. Điều này tạo ra một nhóm lặp lại đặc trưng gồm một nhịp bình thường và một PVC, được gọi là nhịp đôi thất (xem Hình 16.6 và 16.7). Chuỗi lặp lại gồm hai nhịp bình thường theo sau bởi một PVC là nhịp ba thất. Chuỗi lặp lại trong đó ba nhịp bình thường (hoặc trên thất) được theo sau bởi một PVC tạo thành nhịp bốn thất.

Hình 16.5 Hai đợt ngắn nhịp nhanh thất không bền vững.

Hình 16.6 (A) Nhịp đôi thất, trong đó mỗi xung động xoang bình thường được theo sau bởi một ngoại tâm thu thất (X). (B) Nhịp ba thất, trong đó một ngoại tâm thu thất xuất hiện sau mỗi hai nhịp xoang.

Hình 16.7 Ngoại tâm thu thất thường xuyên (PVCs), với hai kiểu hình thái, với nhịp đôi thất thoáng qua, ở bệnh nhân bị nhồi máu cơ tim cấp tính đoạn ST chênh lên/sóng Q rộng. Khoảng ghép (giữa sóng R bình thường và PVCs) tương đối ngắn. Chú ý đoạn ST chênh lên ở các chuyển đạo trước ngực cũng như ở chuyển đạo III và aVF do thiếu máu cục bộ rộng. Sóng Q hiện diện ở chuyển đạo V₁ đến V₄/V₅. Ngoài ra, sóng Q ở chuyển đạo II, III và aVF gợi ý nhồi máu cơ tim trước đó. Chú ý các PVCs có cấu hình QR ở chuyển đạo aVL và V₅ (mũi tên) gợi ý nhồi máu cơ tim, ngay cả khi không có sóng Q bệnh lý trong các chuyển đạo này trong các nhịp xoang dẫn truyền bình thường.
Hình thái và trục
Như bạn có thể dự đoán khi áp dụng các nguyên tắc vector đơn giản, hình dạng của PVCs sẽ khác nhau tùy thuộc vào vị trí trong tâm thất mà các nhịp bất thường này xuất phát.
- Nếu nhịp bất thường xuất phát từ tâm thất trái, kích hoạt tâm thất phải sẽ bị trì hoãn và QRS của PVC sẽ giống block nhánh phải (RBBB).
- Nếu nhịp bất thường đến từ tâm thất phải, kích hoạt tâm thất trái bị trì hoãn, và QRS giống block nhánh trái (LBBB).
- PVCs phát sinh từ vách liên thất thường cho thấy một kiểu trung gian (lai) giữa RBBB và LBBB. Những PVCs này thường tương đối hẹp vì cả hai tâm thất được kích hoạt đồng thời từ giữa tâm thất. Nói chung, PVC xuất phát càng xa khu vực giữa tâm thất, phức bộ QRS càng rộng.
- PVCs xuất phát từ vùng nền (đỉnh) của tâm thất có trục QRS “hướng xuống dưới/sang phải”—hướng xuống dưới về phía cực dương của chuyển đạo II, III và aVF. Trong trường hợp này, các bác sĩ tim mạch sử dụng thuật ngữ PVCs “đường ra” vì nguồn gốc của nhịp bất thường được suy đoán là gần với van phổi và van động mạch chủ. Các PVCs này thường có hình dạng giống LBBB. PVCs đường ra, phát sinh ở đường ra tâm thất phải (RVOT) hoặc đường ra tâm thất trái (LVOT), là một trong những loại PVCs “lành tính” phổ biến nhất xuất hiện trong tim có cấu trúc bình thường.
- Ngược lại, PVCs xuất phát gần đỉnh tim hoặc thành dưới kích hoạt tim từ dưới lên và có trục “hướng lên trên”, với phức bộ QRS chủ yếu âm tính ở chuyển đạo II, III và aVF.
- PVCs xuất phát trong vùng sẹo cơ tim sau nhồi máu cơ tim thường có cấu hình QR. Khi thấy hình thái này ở nhiều chuyển đạo, bạn nên nghi ngờ nhồi máu cơ tim tiềm ẩn ngay cả khi không thấy sóng Q trong các nhịp xoang (xem Hình 16.7).
Quá trình tái cực thất sau PVCs khiến các sóng ST-T thường hướng ngược lại với chuyển đạo chính của QRS (“vector QRS-T không đồng hướng”), thường có đoạn ST chênh lên/chênh xuống rõ rệt như dự kiến (xem Hình 16.2). Bác sĩ lâm sàng cần nhận ra rằng những thay đổi ST-T thứ phát này không phải là dấu hiệu của thiếu máu cục bộ và tương tự như những phát hiện không đồng hướng QRS-T trong các nhịp phức bộ rộng do block nhánh và tạo nhịp thất. Thực tế, sự đồng hướng giữa QRS và hướng ST-T trong PVCs có thể là dấu hiệu của tổn thương cơ tim.
Các nguyên tắc tương tự liên quan đến hình thái và trục PVC cũng áp dụng cho việc xác định nguồn gốc VT (chuỗi PVCs liên tiếp), điều này có thể hữu ích trong quản lý lâm sàng, như sẽ mô tả sau.
Khoảng ghép
Thuật ngữ khoảng ghép đề cập đến khoảng thời gian giữa PVC và QRS của nhịp bình thường trước đó. Khi có nhiều PVCs, thường xảy ra khoảng ghép cố định, với khoảng ghép gần như giống nhau cho mỗi PVC (xem Hình 16.6). Trong các trường hợp khác, PVCs có thể có khoảng ghép thay đổi. Việc PVCs thể hiện khoảng ghép cố định hay thay đổi thường không có ý nghĩa lâm sàng quan trọng. (Độc giả quan tâm có thể tìm hiểu thêm về các chủ đề nâng cao hơn, bao gồm nhịp đến sớm, trong tài liệu tham khảo). Dạng liên quan “R-trên-T” được thảo luận trong các phần sau.
Khoảng ngừng bù trừ
Như bạn có thể đã nhận thấy, PACs và PVCs thường được theo sau bởi một khoảng ngừng trước nhịp xoang bình thường tiếp theo. Khoảng ngừng sau PVC thường dài hơn khoảng ngừng sau PAC. Khoảng ngừng “bù trừ hoàn toàn” (hoặc “đầy đủ”) cho biết khoảng thời gian giữa các phức bộ QRS do xoang sinh ra ngay trước và ngay sau PVC bằng hai lần khoảng PP cơ bản (xem Hình 16.8 và 16.9). Nguyên nhân của khoảng ngừng bù trừ là các xung động nút xoang không bị ảnh hưởng (thời gian của chúng không bị đặt lại) bởi PVCs. Do đó, các sóng P xoang xuất hiện sau PVC sẽ xuất hiện “đúng giờ”. Khoảng ngừng bù trừ hoàn toàn đặc trưng nhiều hơn cho PVCs so với PACs vì PACs thường đặt lại (làm chậm) thời gian của các nhịp xoang (xem Hình 16.9). Tuy nhiên, bác sĩ lâm sàng nên biết rằng có nhiều ngoại lệ đối với “quy tắc” liên kết PACs với khoảng ngừng không bù trừ (“không đầy đủ”) và PVCs với khoảng ngừng bù trừ hoàn toàn. Ví dụ, đôi khi PVC rơi vào gần chính xác giữa hai nhịp bình thường; trong trường hợp này, PVC được gọi là chen giữa (Hình 16.10).

Hình 16.8 Sự khác biệt giữa khoảng ngừng không bù trừ và khoảng ngừng bù trừ sau ngoại tâm thu nhĩ (PACs) và ngoại tâm thu thất (PVCs). Chúng được đánh dấu bằng X. Xem văn bản và Hình 16.9.

Hình 16.9 Cơ chế của khoảng ngừng không bù trừ (A1 và A2) sau ngoại tâm thu nhĩ (PACs) so với khoảng ngừng bù trừ (B1 và B2) sau ngoại tâm thu thất (PVCs). Sơ đồ được hiển thị bên dưới các ví dụ thực tế. Nút xoang (SN) thường phát (ngôi sao màu hồng) với tần số tương đối không đổi (P-P). Trong A2, một PAC (ngôi sao đỏ) khử cực nút xoang và “đặt lại” nó (ngôi sao xám). Cơ chế đặt lại này dẫn đến khoảng ngừng không bù trừ (không đầy đủ): khoảng P-P xung quanh PAC ít hơn hai lần khoảng P-P xoang thông thường. (Chú ý thêm rằng sóng P sớm trong A1 là âm tính, cho thấy một ổ ectopic thấp.) Ngược lại, một PVC (ngôi sao đỏ trong B2) thường dẫn truyền theo cách ngược dòng (lùi) (nghĩa là, từ tâm thất đến tâm nhĩ), và hoặc bị chặn trong hệ thống His-Purkinje hoặc va chạm với nhịp xoang tự nhiên (P trong B1). Trong những trường hợp như vậy, bộ tạo nhịp xoang tự nhiên sẽ tiếp tục phát và không bị “đặt lại,” dẫn đến khoảng ngừng bù trừ hoàn toàn (đầy đủ) sau PVC: khoảng P-QRS xoang đến P-QRS xoang xung quanh PVC sẽ bằng 2× khoảng P-P xoang cơ bản. Xem thêm Hình 16.8.

Hình 16.10 Đôi khi ngoại tâm thu thất rơi vào giữa hai nhịp xoang, trong trường hợp này chúng được mô tả là chen giữa. Nhịp nền là nhịp chậm xoang khoảng 50 nhịp/phút.
PVCs đồng dạng so với đa dạng
Thuật ngữ đồng dạng và đa dạng được sử dụng để mô tả hình dạng của PVCs trong bất kỳ chuyển đạo đơn lẻ nào. PVCs đồng dạng, tức là những PVC có hình dạng giống hệt nhau, phát sinh từ cùng một vị trí giải phẫu (ổ) (xem Hình 16.6). (Dĩ nhiên, PVCs đồng dạng sẽ có hình dạng khác nhau ở các chuyển đạo khác nhau, giống như các nhịp bình thường). Ngược lại, PVCs đa dạng có các hình thái khác nhau trong cùng một chuyển đạo (xem Hình 16.11). PVCs đa dạng thường nhưng không phải luôn luôn phát sinh từ các ổ khác nhau. Do đó, PVCs đồng dạng là đơn ổ, nhưng PVCs đa dạng không nhất thiết phải đa ổ. PVCs đồng dạng có thể xuất hiện trong tim bình thường và bệnh tim thực thể. PVCs đa dạng thường gợi ý sự hiện diện của bệnh tim thực thể nhưng là một phát hiện không đặc hiệu.

Hình 16.11 Những ngoại tâm thu thất đa dạng này có hình dạng khác nhau trong cùng một chuyển đạo. So sánh đoạn ghi này với đoạn ghi trong Hình 16.6.
Hiện tượng “R-trên-T”
Hiện tượng R-trên-T (viết tắt cho PVC trên T) đề cập đến PVCs có thời gian rơi vào gần đỉnh hoặc đáy (điểm dương nhất hoặc âm nhất) của sóng T của nhịp bình thường trước đó (xem Hình 16.12). Giai đoạn ngắn này của tái cực thất liên quan đến sự không đồng nhất lớn nhất của thời kỳ trơ. Một kích thích bên trong hoặc bên ngoài có cường độ và thời gian đủ lớn có khả năng gây ra VF cao nhất trong giai đoạn dễ bị tổn thương này.

Hình 16.12 Một ngoại tâm thu thất (X) rơi vào gần đỉnh của sóng T của nhịp trước đó có thể là yếu tố thuận lợi cho nhịp nhanh thất hoặc rung thất, đặc biệt khi hiện tượng “R-trên-T” này xảy ra trong bối cảnh thiếu máu cục bộ cơ tim cấp tính hoặc với hội chứng QT(U) kéo dài.
Có bốn tình huống chính mà nhịp R-trên-T (hoặc tương đương) có thể kích phát VT kéo dài hoặc VF:
- Nhồi máu cơ tim cấp (MI) hoặc thiếu máu cục bộ cơ tim
- Hội chứng QT(U) kéo dài (được thảo luận sau trong chương này)
- Hội chứng chấn động tim (xem Chương 21)
- Sốc điện một chiều (DC), nếu kích thích khử cực không đồng bộ với phức bộ QRS và thay vào đó vô tình được phát gần đỉnh của sóng T (xem Chương 15)
Tuy nhiên, bác sĩ lâm sàng nên nhận ra rằng VT và VF thường xảy ra mà không có nhịp R-trên-T trước đó, và hầu hết các nhịp R-trên-T không gây ra rối loạn nhịp nhanh thất kéo dài.
PVCs: CÁC CÂN NHẮC LÂM SÀNG CHUNG
PVCs thỉnh thoảng rất phổ biến ở người khỏe mạnh ở mọi lứa tuổi cũng như những người có hầu như bất kỳ loại bệnh tim nào. Những nhịp sớm này thường phản ánh sự gia tăng tính tự động của các bộ tạo nhịp thất tiềm ẩn và có thể bị kích thích bởi kích thích adrenergic (căng thẳng, caffeine, và thuốc giao cảm và bởi các thuốc “giải trí” như cocaine hoặc các chất kích thích khác), rối loạn điện giải (đặc biệt là hạ kali máu hoặc hạ magiê máu), và một số loại ngộ độc thuốc (ví dụ: digoxin). Không hiếm khi nhiều yếu tố có thể góp phần vào sự xuất hiện của PVCs, chẳng hạn như hạ kali máu và điều trị digoxin đồng thời.
Như đã lưu ý trước đây, một trong những vị trí phổ biến nhất cho nguồn gốc của PVCs lành tính là đường ra; tuy nhiên, PVCs có thể xuất phát từ bất kỳ vùng nào của tim bình thường. Ở bệnh nhân có bệnh tim thực thể, PVCs có thể do thiếu máu cục bộ cấp tính, nhồi máu cơ tim trước đó với xơ hóa và sẹo, co giãn bất thường của cơ do tăng áp lực trong tim, tăng trương lực giao cảm, và nhiều yếu tố khác. Triệu chứng của PVCs có thể từ không có đến đánh trống ngực khó chịu.
Các phương pháp điều trị cho bệnh nhân có PVCs phụ thuộc vào một số yếu tố. PVCs không triệu chứng, không có bệnh tim, thường không cần điều trị cụ thể.
Bác sĩ lâm sàng nên biết về một hội chứng tương đối hiếm gặp nhưng có thể bị đánh giá thấp được gọi là bệnh cơ tim do PVCs. Thuật ngữ này mô tả sự xuất hiện của rối loạn chức năng thất trái (LV) có thể hồi phục hoàn toàn hoặc chủ yếu do PVCs rất thường xuyên (ví dụ: nhịp đôi và nhịp ba). Nghi ngờ bệnh cơ tim do PVCs ở bệnh nhân có rối loạn chức năng LV không rõ nguyên nhân nên xuất hiện khi PVCs chiếm hơn 10% tổng số nhịp trong theo dõi 24 giờ hoặc lâu hơn. Sự kích hoạt không đồng bộ tái phát của tâm thất có thể đóng vai trò trong cơ chế bệnh sinh của bệnh cơ tim do PVCs. Hội chứng này quan trọng vì nó đại diện cho một dạng bệnh cơ tim có thể điều trị được. Các phương pháp điều trị bao gồm thử nghiệm thuốc chẹn beta, cân nhắc cẩn thận về liệu pháp chống loạn nhịp ở một số bệnh nhân được chọn, hoặc liệu pháp phá hủy bằng ống thông (hấp dẫn vì nó có thể cung cấp “điều trị dứt điểm”). Nghi ngờ về hội chứng này là chỉ định để chuyển đến chuyên gia điện sinh lý tim (EP). Loại bỏ PVCs ở bệnh nhân có bệnh tim thực thể (ví dụ: bệnh cơ tim liên quan đến nhồi máu), giảm phân suất tống máu thất trái và gánh nặng PVC cao (>10%) cũng có thể cải thiện phân suất tống máu và các triệu chứng suy tim lâm sàng.
NHỊP NHANH THẤT: CÁC PHÂN LOẠI
Định nghĩa thông thường (và tùy ý) của VT là ba hoặc nhiều PVCs liên tiếp với tần số vượt quá 100 nhịp/phút trở lên (xem Hình 16.13 và 16.14). Giống như nhịp nhanh phức bộ hẹp, VT có thể do cơ chế ổ (tự động hoặc kích hoạt) hoặc vòng vào lại. Bất kể cơ chế EP của chúng, các đợt VT thường được khởi phát bởi PVCs.

Hình 16.13 Chuyển đạo theo dõi cho thấy các đợt ngắn nhịp nhanh thất.

Hình 16.14 (A) Đoạn của một đợt nhịp nhanh thất đơn dạng bền vững. (B) Nhịp xoang được phục hồi sau sốc điện một chiều (DC).

Hình 16.15 Nhịp nhanh thất đơn dạng (VT) bắt nguồn từ tâm thất trái. Chú ý sự giống nhau của QRS với block nhánh phải ở chuyển đạo V₁, phù hợp với một xung động bắt đầu từ tâm thất trái và sau đó khử cực tâm thất phải theo cách chậm. Tinh tế hơn, các sóng Q lớn (là một phần của phức bộ QR ở đây) trong chuyển đạo II, III và V₂ đến V₄ gợi ý sự hiện diện của sẹo do nhồi máu cơ tim.

Hình 16.16 Nhịp nhanh thất đơn dạng (VT) bắt nguồn từ đường ra tâm thất phải. Chú ý sự giống nhau của QRS với block nhánh trái ở chuyển đạo V₁, với trục QRS hướng xuống dưới-sang phải. Một phát hiện quan trọng chỉ ra VT, trái ngược với nhịp nhanh trên thất với dẫn truyền bất thường, là sự hiện diện của sóng P xoang cơ bản với tần số chậm hơn, độc lập, một dấu hiệu của sự phân ly nhĩ thất. Xem Chương 19.
Từ quan điểm chẩn đoán ban đầu, VT (Hộp 16.1) được phân loại theo hai “trục”: trục thứ nhất dựa trên thời gian kéo dài (VT không bền vững hay bền vững?) và trục thứ hai dựa trên hình dạng (là đơn dạng hay đa dạng?). Lưu ý rằng để trả lời câu hỏi thứ hai, hình thái VT phải được đánh giá trong tất cả 12 chuyển đạo. VT có thể có vẻ đơn dạng trong bất kỳ chuyển đạo đơn lẻ nào hoặc chuyển đạo theo dõi; tuy nhiên, đặc điểm thay đổi hình thái QRS trở nên rõ ràng ở các chuyển đạo khác (xem Hình 16.20).
Nhịp nhanh thất đơn dạng: Các cân nhắc chung
Tương tự như PVCs, vị trí giải phẫu của nguồn gốc VT đơn dạng thường có thể được xác định bằng cách kiểm tra hai đặc điểm: hình thái QRS và trục QRS. Rối loạn nhịp đến từ tâm thất trái có hình dạng QRS giống RBBB (xem Hình 16.16); các rối loạn nhịp đến từ tâm thất phải có hình dạng giống LBBB, thấy rõ nhất ở chuyển đạo V₁ (xem Hình 16.17 và 16.18). Những rối loạn nhịp đến từ vùng nền (đỉnh) của tim có trục QRS hướng xuống dưới sang phải, về phía chuyển đạo II, III, và aVF; những rối loạn nhịp đến từ thành dưới đến đỉnh tim, ngược lại, có trục hướng lên trên (xem Hình 16.16).

Hình 16.17 Chú ý sự thay đổi về phân cực và biên độ của các phức bộ QRS trong một đợt xoắn đỉnh không kéo dài. Khoảng QT(U) kéo dài (0,52 giây) hiện diện trong các nhịp trên thất (có thể kèm theo rung nhĩ nền).

Hình 16.18 ECG cho thấy nhịp xoang cơ bản với các nhịp thoát bộ nối (J) thỉnh thoảng và khoảng QT hoặc QT(U) rất dài. Đặc biệt lưu ý là các đợt ngắn của nhịp xoắn đỉnh (TdP). Như xuất hiện ở đây, các đợt TdP thường đến sau một chuỗi bao gồm một nhịp trên thất với khoảng QT(U) dài theo sau là một PVC đơn lẻ với khoảng ngừng sau PVC; sau đó là một nhịp trên thất với khoảng QT hoặc QT(U) thậm chí dài hơn, và sau đó là một PVC với khoảng ghép ngắn hơn kích phát đợt VT đa dạng. Trong trường hợp này, tái cực kéo dài là do nhiều yếu tố liên quan đến hạ kali máu và thuốc (thuốc chống trầm cảm và thuốc chống nấm nhóm azole).
VT từ vách liên thất có hình dạng trung gian giữa RBBB và LBBB và có thể có QRS tương đối hẹp (khoảng 120 mili giây) khi cả hai tâm thất được kích hoạt song song từ vùng giữa (ví dụ: vách liên thất cao) của tim. Cuối cùng, sự hiện diện của cấu hình QR ở nhiều hơn một chuyển đạo với cấu hình LBBB hoặc RBBB gợi ý rằng VT bắt nguồn từ vùng sẹo cơ tim do nhồi máu cơ tim trước đó (xem Hình 16.16).
Nhịp nhanh thất đơn dạng: Tầm quan trọng lâm sàng
Hầu hết người trưởng thành trung niên hoặc cao tuổi ở Hoa Kỳ có VT đơn dạng đều có bệnh tim tiềm ẩn, thường là nhồi máu cơ tim trước đó. VT đơn dạng cũng có thể xảy ra trong tim có cấu trúc bình thường (như với VT “đường ra”; xem Hình 16.17) hoặc với hầu như bất kỳ bệnh tim thực thể nào. Triệu chứng của VT phụ thuộc vào tần số và chức năng tâm thu của tim. Các triệu chứng phổ biến bao gồm cảm giác đánh trống ngực, khó thở và choáng váng. Bệnh nhân có tim cấu trúc bình thường và chức năng thất trái được bảo tồn có thể duy trì cung lượng tim và chịu đựng được tần số VT rất nhanh (trên 200 nhịp/phút) với tương đối ít triệu chứng, trong khi ở bệnh nhân có phân suất tống máu thất trái giảm, tần số này có khả năng dẫn đến choáng váng, ngất gần, hoặc ngất hoàn toàn do cung lượng tim thấp. VT chậm, với tần số từ 100 đến 130 nhịp/phút không bất thường ở bệnh nhân đang dùng thuốc chống loạn nhịp và những đợt này có thể có triệu chứng tối thiểu hoặc hoàn toàn không có triệu chứng.
VT đơn dạng ở bệnh nhân có tiền sử nhồi máu cơ tim trước đó thường được cho là do cơ chế vòng vào lại quanh các vùng sẹo cơ tim chứ không phải do thiếu máu cục bộ cấp tính. Khi không có các triệu chứng khác, những bệnh nhân này không cần được điều trị như bị hội chứng mạch vành cấp. Tuy nhiên, cung lượng tim giảm và nhu cầu oxy tăng trong VT bền vững có thể gây ra thiếu máu cục bộ do nhu cầu và sự biến chuyển của VT thành VF; do đó, sốc điện một chiều nên được cân nhắc ngay cả khi bệnh nhân có vẻ ổn định.
ĐIỂM CHÍNH
VT đơn dạng bền vững ở bệnh nhân có bệnh tim thực thể là một trong những chỉ định chính cho liệu pháp máy khử rung tim cấy được (ICD) (xem Chương 22). VT đơn dạng bền vững ở bệnh nhân không có bệnh tim thực thể đã biết nên bao gồm hình ảnh học thích hợp (thường là siêu âm tim và đôi khi là chụp cộng hưởng từ) để loại trừ các vùng sẹo cơ tim có thể làm cơ chất cho vòng vào lại (ví dụ: viêm cơ tim hoặc bệnh cơ tim tiềm ẩn). VT với hình thái LBBB (tức là, bắt nguồn từ tâm thất phải) có thể là dấu hiệu đầu tiên của bệnh cơ tim thất phải loạn nhịp gây ra (ARVC), một cơ chất tiềm ẩn cho ngất hoặc thậm chí ngừng tim đột ngột. Do đó, chủ đề VT bền vững có liên quan chặt chẽ với ngừng tim/đột tử tim đột ngột, chủ đề của Chương 21.
Nhịp nhanh thất đơn dạng: Chẩn đoán phân biệt
Chẩn đoán phân biệt của nhịp nhanh phức bộ rộng, tập trung vào VT đơn dạng so với nhịp nhanh trên thất (SVT) với dẫn truyền bất thường, được thảo luận trong Chương 19.
Nhịp nhanh thất đa dạng: Các cân nhắc chung
Thuật ngữ VT đa dạng mô tả một nhóm rối loạn nhịp nhanh thất đặc trưng bởi kiểu hình thái QRS liên tục thay đổi trong một chuyển đạo nhất định. Phân loại phụ lâm sàng hữu ích nhất của VT đa dạng, dựa trên đặc điểm tái cực của các nhịp trên thất, là giữa (1) loại có khoảng QT kéo dài (hội chứng QT[U] kéo dài) và (2) loại không có khoảng QT kéo dài (xem thêm Chương 21).
- Loại VT đa dạng quan trọng nhất có khoảng QT kéo dài là xoắn đỉnh (torsades de pointes, TdP).
- VT đa dạng không có khoảng QT kéo dài có thể được chia nhỏ thành các nhóm phụ thiếu máu cục bộ cấp tính và không thiếu máu cục bộ. Đặc biệt quan trọng trong nhóm sau là một thực thể hiếm gặp nhưng quan trọng gọi là nhịp nhanh thất đa dạng do catecholamin (CPVT).
Có khoảng QT kéo dài: Nhịp nhanh thất xoắn đỉnh (TdP)
Như đã lưu ý, loại VT đa dạng rõ rệt và chính yếu về mặt lâm sàng xảy ra trong bối cảnh khoảng QT kéo dài được gọi là xoắn đỉnh (TdP), từ thuật ngữ tiếng Pháp có nghĩa là “xoắn các đỉnh” (xem Hình 16.17 và 16.18). Đặc điểm nổi bật của nhịp nhanh này là sự thay đổi dần dần trong hướng QRS (phân cực) và biên độ trong một hoặc nhiều chuyển đạo, sao cho ở ít nhất một chuyển đạo, mỗi đợt VT có hình dạng “phong bì hình thoi” (xem Hình 16.19 và 16.20).
TdP thường được khởi phát bởi một PVC bắt đầu tại đỉnh của sóng T-U kéo dài, như một kiểu nhịp R-trên-T (xem Hình 16.18 và 16.19). Chuỗi sự kiện này thường bắt đầu với một hoặc nhiều PVCs tiếp theo là một khoảng ngừng sau ngoại tâm thu và sau đó là PVC thứ hai trên sóng T-U của nhịp trên thất tiếp theo, gây ra tái cực kéo dài hơn nữa do khoảng ngừng. TdP có thể xảy ra với khoảng QT kéo dài bẩm sinh (di truyền) hoặc mắc phải và có thể chuyển thành VF, gây ngừng tim đột ngột (xem Chương 21).

Hình 16.19 Ví dụ kinh điển về nhịp nhanh thất kiểu xoắn đỉnh bền vững. Chú ý kiểu hình thoi đặc trưng trong đó trục QRS có vẻ xoay hoặc quay theo cách có hệ thống. Hình 16.17 cho thấy một đợt ngắn, không bền vững của cùng loại rối loạn nhịp này, xảy ra trong bối cảnh khoảng QT(U) kéo dài rõ ràng.
Các hội chứng khoảng QT kéo dài có thể gây ra TdP thường được phân loại là mắc phải hoặc bẩm sinh (di truyền) (xem Chương 25 để có danh sách toàn diện hơn).
Hội chứng QT kéo dài mắc phải. Nguyên nhân của hội chứng QT kéo dài mắc phải bao gồm:
- Thuốc, đặc biệt là quinidine (xem Chương 11 và Hình 3.9) và các thuốc chống loạn nhịp liên quan (disopyramide và procainamide), cũng như ibutilide, dofetilide, sotalol, amiodaron, thuốc hướng tâm thần (phenothiazines và thuốc chống trầm cảm ba vòng), và nhiều thuốc không phải tim mạch khác (ví dụ: methadone, pentamadine, haloperidol, erythromycin, và một số kháng sinh khác)
- Mất cân bằng điện giải, đặc biệt là hạ kali máu và hạ magiê máu, và ít phổ biến hơn, hạ canxi máu, làm kéo dài thời gian tái cực
- Nhịp chậm nặng (đặc biệt là các hội chứng block nhĩ thất mức độ cao)
- Các yếu tố khác, như chế độ ăn kiêng protein lỏng cực đoan hoặc đói
Hội chứng QT kéo dài di truyền. Các dạng di truyền của hội chứng QT kéo dài liên quan đến chức năng kênh ion bất thường trong tim (đặc biệt liên quan đến sự di chuyển xuyên màng của ion kali hoặc natri) dẫn đến tái cực kéo dài. Để thảo luận về các “bệnh lý kênh ion” này, một khái niệm quan trọng nhưng nâng cao hơn, xem Tài liệu tham khảo.
Đôi khi TdP do sự kết hợp của các yếu tố tạo nên “cơn bão hoàn hảo” (ví dụ: hạ kali máu, dùng thuốc, và rối loạn chức năng kênh ion di truyền không được nhận ra có thể bị phơi lộ) (xem Hình 16.18).
Các nguyên tắc chung trong quản lý TdP bao gồm xem xét và ngừng bất kỳ thuốc nào có thể kéo dài QT và điều chỉnh các rối loạn điện giải liên quan (đặc biệt là hạ kali máu hoặc hạ magiê máu). Magiê tĩnh mạch có thể hữu ích để giảm dòng vào của ion canxi, từ đó ức chế loại PVCs (khử cực sớm sau) kích hoạt rối loạn nhịp này. Tăng nhịp tim bằng tạo nhịp, isoproterenol, hoặc truyền dopamine đôi khi được sử dụng để rút ngắn khoảng QT và làm cho tái cực đồng nhất hơn.
VT đa dạng không có khoảng QT kéo dài. VT đa dạng khi không có khoảng QT kéo dài thường chỉ ra tình trạng thiếu máu cục bộ cấp tính. Nó có thể được quan sát thấy trong nhồi máu cơ tim cấp (xem Hình 16.20 và 16.21) nhưng cũng có thể xảy ra khi thiếu máu cục bộ xảy ra trong lúc gắng sức. Phát hiện VT đa dạng không có khoảng QT kéo dài, đặc biệt là trong lúc gắng sức thể chất, nên thúc đẩy đánh giá động mạch vành. Ít phổ biến hơn là hội chứng nhịp nhanh thất đa dạng do catecholamin (CPVT) (xem Chương 20), thường cũng xuất hiện trong lúc gắng sức và liên quan đến các khiếm khuyết di truyền trong xử lý canxi nội bào. Hầu hết các đối tượng là trẻ em hoặc người trưởng thành trẻ tuổi. Hội chứng Brugada (xem Chương 21) cũng có thể liên quan đến VT đa dạng không do thiếu máu cục bộ.

Hình 16.20 Các đợt nhịp nhanh thất đa dạng (VT) trong bối cảnh nhồi máu cơ tim cấp tính đoạn ST chênh lên thành dưới. Chú ý đoạn ST chênh lên rất rõ ở III và aVF với đoạn ST chênh xuống đối xứng có thể có ở aVL và I. Đoạn ST chênh lên ở chuyển đạo V₁ phù hợp với thiếu máu cục bộ/nhồi máu thất phải cấp tính đồng thời. (Đoạn ST chênh xuống ở chuyển đạo V₂ có thể đối xứng với thiếu máu cục bộ thành sau cấp tính.)
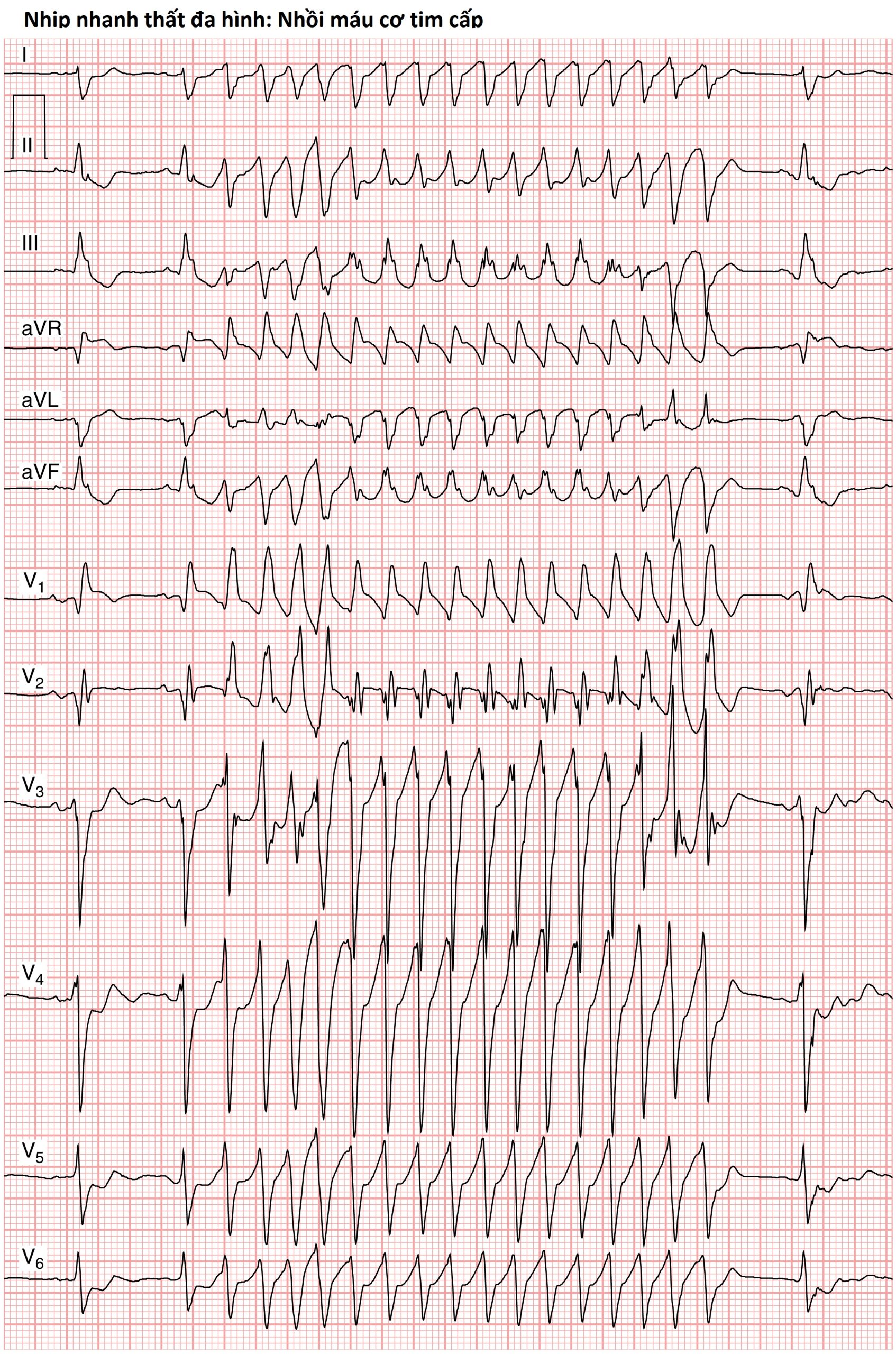
Hình 16.21 Nhịp nhanh thất đa dạng không bền vững trong bối cảnh nhồi máu cơ tim trước cấp tính do tắc nghẽn động mạch vành trước trái (LAD) rất gần. Chú ý rằng trong khi hình thái QRS của VT có vẻ đơn dạng ở chuyển đạo I, V₄-V₆, các chuyển đạo khác rõ ràng cho thấy cấu hình QRS thay đổi chẩn đoán của VT đa dạng. Block nhánh phải và trục lệch phải, phù hợp với block nhánh sau trái (bán block), được thấy rõ trong các nhịp xoang. Đoạn ST chênh lên ở aVR và V₁, với sóng Q ở V₁ và V₂, cùng với đoạn ST chênh xuống ở các chuyển đạo khác phù hợp với tắc nghẽn gần của LAD. Bằng chứng về bất thường tâm nhĩ trái cũng hiện diện, với sóng P rộng có khấc ở các chuyển đạo chi và sóng P hai pha ở V₁ với thành phần âm tính rộng.
“Cái nhìn tổng thể”: Nhịp nhanh thất đơn dạng so với đa dạng
Bác sĩ lâm sàng nên nhận ra rằng VT bền vững là một hội chứng điện sinh lý chứ không phải là một bệnh cụ thể. Do đó, VT có nhiều cơ chế cơ bản khác nhau cho sự khởi phát và duy trì (ví dụ: vòng vào lại, các loại hoạt động kích hoạt khác nhau, tính tự động tăng) cũng như nhiều cơ chất lâm sàng khác nhau. Tổng quan của bác sĩ tim mạch về VT bền vững được tóm tắt trong Bảng 16.1 và 16.2. Phân chia chính đầu tiên là giữa đơn dạng và đa dạng. Như đã mô tả trước đó, hai nhóm VT này khá khác nhau về cơ chất lâm sàng và quản lý. Đối với VT đơn dạng, câu hỏi theo dõi quan trọng là liệu nhịp nhanh có liên quan đến bệnh tim thực thể tiềm ẩn hay không. Hầu hết bệnh nhân có VT đơn dạng bền vững, đặc biệt là những người trung niên đến cao tuổi, đều có bệnh tim thực thể. Đôi khi, VT đơn dạng xảy ra mà không có bệnh tim thực thể.
VT đa dạng thường được chia thành hai nhóm: những loại liên quan đến khoảng QT(U) kéo dài trong các nhịp trên thất và những loại không có khoảng QT(U) kéo dài. Nhóm trước đồng nghĩa với TdP. Nhóm sau không có tên gọi cụ thể và chỉ bao gồm một danh sách ngắn các cơ chất lâm sàng. Điều quan trọng nhất ở người lớn là thiếu máu cục bộ cấp tính (với đoạn ST chênh lên và/hoặc chênh xuống) như thể hiện trong Hình 16.20 và 16.21. VT đa dạng trong bối cảnh thiếu máu cục bộ cấp tính có thể dẫn đến VF và ngừng tim đột ngột (xem Chương 21). Các nguyên nhân khác của VT đa dạng (ví dụ: hội chứng CPVT, hội chứng Brugada) được mô tả trong chương này và trong Chương 21. Một nhóm phụ hiếm gặp của nhóm đa dạng là VT hai hướng (hai dạng) trong đó các phức bộ QRS xen kẽ về phân cực từ nhịp này sang nhịp kế tiếp theo kiểu định kỳ. VT hai hướng rất hiếm và có thể xảy ra với CPVT và với ngộ độc digitalis nặng, cùng với các nguyên nhân hiếm gặp khác (xem Chương 20).
Chẩn đoán phân biệt của nhịp nhanh phức bộ rộng, bao gồm VT so với SVT với dẫn truyền bất thường, được thảo luận chi tiết trong Chương 19.
NHỊP CƠ BẢN THẤT NHANH
Hình 16.22 và 16.23 trình bày các ví dụ về một rối loạn nhịp thất đặc biệt gọi là nhịp cơ bản thất nhanh (AIVR), đôi khi được gọi là VT chậm. Nhắc lại rằng với VT điển hình, nhịp tim nhanh hơn 100 nhịp/phút. Với AIVR, nhịp tim thường nằm trong khoảng từ 50 đến 100 nhịp/phút, và ECG cho thấy các phức bộ QRS rộng không kèm theo sóng P xoang. Nhịp xoang nền với sự phân ly nhĩ thất hoặc kích hoạt VA ngược dòng có thể hiện diện.

Hình 16.22 Nhịp cơ bản thất nhanh (AIVR) ở bệnh nhân bị nhồi máu thành dưới cấp tính. Bốn nhịp đầu tiên cho thấy kiểu điển hình của AIVR, tiếp theo là sự trở lại của nhịp xoang, sau đó là sự tái xuất hiện của AIVR. Chú ý rằng các phức bộ QRS thứ năm, sáu, mười hai và mười ba là “nhịp hỗn hợp” do sự xuất hiện gần như đồng thời của một nhịp xoang và một nhịp thất.

Hình 16.23 Nhịp cơ bản thất nhanh (AIVR) và nhịp nhanh thất đa dạng không bền vững (VT) xuất hiện cùng nhau. Chú ý các nhịp “PVC-on-T” kích phát cả các đợt AIVR và VT.
AIVR đặc biệt phổ biến trong nhồi máu cơ tim cấp và có thể là dấu hiệu của tái tưới máu sau khi sử dụng thuốc tiêu sợi huyết hoặc sau thủ thuật can thiệp động mạch vành, hoặc nó có thể xuất hiện tự phát. Rối loạn nhịp này thường ngắn, kéo dài vài phút hoặc ít hơn, và thường không cần điều trị cụ thể. Trong hầu hết các trường hợp (xem Hình 16.22), AIVR có vẻ là một nhịp “thoát” lành tính cạnh tranh với cơ chế xoang cơ bản. Khi nhịp xoang chậm lại, AIVR xuất hiện; khi nhịp xoang tăng lên, rối loạn nhịp biến mất. Hiếm hơn (xem Hình 16.23), AIVR được khởi phát bởi các nhịp sớm thay vì nhịp thoát. Loại sau này có nhiều khả năng liên quan đến các rối loạn nhịp nhanh thất nhanh hơn.
RUNG THẤT
Rung thất (VF) (Hình 16.24 và 16.25) là một nhịp thất hoàn toàn mất tổ chức dẫn đến ngừng cung lượng tim ngay lập tức và ngừng tim trừ khi được khử rung điện kịp thời bằng sốc DC không đồng bộ. Dựa trên biên độ của sóng rung, VF đôi khi được phân loại một cách tùy ý là thô hoặc mịn. VF có thể xuất hiện đột ngột như một rối loạn nhịp nguyên phát (từ nhịp xoang bình thường hoặc nhịp trên thất khác) hoặc, thường gặp hơn, như một “thoái hóa” của VT đơn dạng hoặc đa dạng. Nếu không được điều trị, tiến triển điển hình là từ VF thô đến VF mịn và sau đó cuối cùng là vô tâm thu (xem Chương 21).
HỘP 16.1 Phân loại cơ bản của nhịp nhanh thất
|
Thời gian
Hình dạng
|
BẢNG 16.1 Nhịp nhanh thất đơn dạng bền vững: Các cơ chất lâm sàng chính
|
I. Không có bệnh tim thực thể a. Đường ra: đặc biệt bắt nguồn từ đường ra tâm thất phải và, hiếm hơn, đường ra tâm thất trái (RVOT hoặc LVOT) b. Tâm thất trái: ví dụ, nhịp nhanh thất bó trái/nhánh sau II. Bệnh tim thực thể a. Nhồi máu cơ tim trước đó (liên quan đến sẹo) b. Bệnh cơ tim:
|
BẢNG 16.2 Nhịp nhanh thất đa dạng bền vững: Các cơ chất lâm sàng chính
|
I. Có khoảng QT(U) kéo dài (xoắn đỉnh) a. Hội chứng QT kéo dài di truyền (bẩm sinh) b. Hội chứng QT kéo dài mắc phải
II. Không có khoảng QT(U) kéo dài a. Thiếu máu cục bộ cấp tính b. “Bệnh lý kênh ion”
III. Nhịp nhanh thất hai hướng a. Ngộ độc digitalis b. Nhịp nhanh thất đa dạng do catecholamin (CPVT) |

Hình 16.24 Rung thất (VF) có thể tạo ra cả sóng thô và sóng mịn. Nên thực hiện khử rung ngay lập tức.

Hình 16.25 Nhịp nhanh thất (VT) và rung thất (VF) được ghi lại trong lúc khởi phát ngừng tim. Kiểu VT “sóng hình sin” nhanh được thấy ở đây đôi khi được gọi là cuồng động thất. Sự nhanh chóng phân biệt nó với kiểu sóng hình sin của tăng kali máu nặng (xem Chương 11).
HẾT CHƯƠNG 16.
BÌNH LUẬN