Đại cương
Suy thận mạn là tình trạng chức năng thận suy giảm mạn tính kéo dài hàng tháng cho đến hàng năm và không hồi phục. Ngày nay, người ta sử dụng danh từ bệnh thận mạn (CKD) để có đánh giá tốt hơn để giúp điều trị sớm các loại bệnh thận.
Định nghĩa bệnh thận mạn (theo KDOQI 2002)
Tổn thương thận kéo dài trên 3 tháng, xác định bởi các bất thường cấu trúc và chức năng thận, có hay không có giảm GFR, biểu hiện bởi các bất thường về bệnh học hay các dấu hiệu của tổn thương thận, bao gồm các bất thường trong xét nghiệm máu (BUN, creatinine), nước tiểu (albumin, hồng cầu, trụ) hay các kết quả chẩn đoán hình ảnh (bất thường cấu trúc nhu mô thận).
GFR < 60 mL/phút,73 m2 đã kéo dài trên 3 tháng, kèm có hoặc không có tổn thương thận.
Các giai đoạn bệnh thận mạn
Sự chia giai đoạn bệnh thận mạn nhằm thống nhất cách gọi các giai đoạn của một bệnh thận, giúp các nhà lâm sàng và các nhà nghiên cứu bệnh học có thể trao đổi thông tin dễ dàng hơn dựa trên một quy chuẩn thống nhất có tính toàn cầu.
Bảng 1. Các giai đoạn của bệnh thận mạn (Phân chia dựa theo độ lọc cầu thận ước đoán từ công thức MDRD hoặc từ độ thanh lọc creatinine ước
| Giai đoạn | Mô tả GFR (mL/phút/1.73 m²) | |
| 1* | Tổn thương thận với GFR bình thường hay tăng | ≥90 |
| 2 | Tồn thương thận với GFR giảm nhẹ | 60-89 |
| 3 | GFR giảm đáng kể | 30-59 |
| 4 | GFR giảm nặng | 15 to 29 |
| 5 Suy Thận | <15 hav lọc máu | |
Giai đoạn 1: đa số các trường hợp được phát hiện nhờ vào hoặc có sự hiện diện của albumin niệu hay có bất thường cấu trúc thận (thí dụ như độ phản âm chủ mô thận tăng trên siêu âm).
Nguyên nhân
Ba nguyên nhân chính của suy thận mạn là bệnh tiểu đường, bệnh cầu thận và tăng huyết áp, chiếm hơn 70% các nguyên nhân gây suy thận.
Các nguyên nhân khác gây suy thận bao gồm:
Bệnh nang thận
Bất thường đường tiết niệu bẩm sinh
Các bệnh miễn dịch hệ thống: lupus đỏ
Sỏi hệ niệu
U xơ tiền liệt tuyến
Nhiễm trùng tiểu tái phát nhiều lần.
Chẩn đoán
Công việc chẩn đoán
Hỏi bệnh sử
Hỏi bệnh liên quan đến việc phát hiện và đánh giá mức độ các nguyên nhân của suy thận mạn. Mức creatinine cơ bản trước khi đến khám. Tiền căn đã chẩn đoán bệnh thận mạn, đái tháo đường, tăng huyết áp.
Khám lâm sàng
Đo mạch, huyết áp, cân nặng, chiều cao, nhiệt độ
Tri giác
Tình trạng dư nước hoặc thiếu nước
Tình trạng dinh dưỡng, thiếu máu
Các triệu chứng của các bệnh lí có thể đi kèm suy thận mạn: suy tim, tai biến mạch máu não,…
Xét nghiệm
Xét nghiệm nước tiểu:
Tổng phân tích nước tiểu
Cặn Addis Đạm niệu, creatinine niệu 24 giờ
Các xét nghiệm đánh giá chức năng thận:
BUN
Creatinine
Các xét nghiệm chẩn đoán hình ảnh:
Siêu âm
X-quang hệ niệu không cản quang KUB
X-quang hệ niệu có càn quang ưrv.
Chẩn đoán xác định
Tầm soát bệnh thận mạn
- Xác định nhóm bệnh nhân có yếu tố nguy cơ bệnh thận mạn:
+ Các yếu tố nguy cơ liên quan đến lâm sàng:
Tiểu đường
Bệnh lí miễn dịch
Nhiễm trùng hệ thống
Nhiễm trùng tiểu
Sỏi hệ niệu
Bệnh lí ác tính
Phục hồi sau suy thận cắp
Giảm khối lượng thận
Tiếp xúc với một số loại thuốc có nguy cơ
Nhẹ cân khi sinh.
+ Các yếu tố nguy cơ liên quan đến môi trường, xã hội:
Người lớn tuổi
Thu nhập thấp, văn hóa thấp
Một số chủng tộc đặc biệt có nguy cơ.
- Xét nghiệm chức năng thận: BUN, creatinine
- Xét nghiệm nước tiểu: tổng phân tích nước tiểu, định lượng albumin/creatinine.
Chẩn đoán hình ảnh: siêu âm thận.
Chẩn đoán giai đoạn bệnh thận mạn:
dựa theo bảng phân chia giai đoạn (phần 1.2).
Chẩn đoán nguyên nhân bệnh thận mạn
Bệnh thận do đái tháo đường: đường huyết, HbAlc
Bệnh thận không do đái tháo đường
Bệnh cầu thận: phân tích nước tiểu, đạm niệu 24 giờ, cặn Addis, sinh thiết thận
Bệnh mạch máu thận: siêu âm thận, mạch máu, CT scan, MRA mạch máu thận
Bệnh ống thận mô kẽ: ion đồ máu, ion đồ nước tiểu + Bệnh nang thận, sỏi thận: siêu âm thận, KUB, urv, CT scan
Chẩn đoán tốc độ tiến triển bệnh thận mạn
Dựa vào các đánh giá theo thời gian, xác định các yếu tố thúc đẩy bệnh thận mạn tiến triển.
Các yếu tố thúc đẩy bệnh thận mạn tiến triển:
Hoạt hóa hệ renin-angiotensin-aldosteron làm tăng áp lực cầu thận và xơ hóa
Thiếu oxy đến thận: tăng sản xuất các gốc tự do và tăng tỉ lệ chết theo quy trình của tế bào biểu mô ống thận
Rối loạn chuyển hóa các chất calcium, phospho làm tăng vôi hóa mạch máu
Tăng stress oxy hóa do các nguyên nhân kể trên, tăng nồng độ các sản phẩm chuyển hóa của glycation, thiếu acid nitric làm tăng thiếu oxy đến thận
Tăng huyết áp hệ thống làm tăng áp lực vi cầu thận
Tình trạng viêm do các bệnh lí miễn dịch làm tăng quá trình xơ hóa, tạo các gốc tự do và thiếu oxy mô.
Chẩn đoán biến chứng bệnh thận mạn
Thiếu máu, loạn dưỡng xương, rối loạn tiêu hóa, rối loạn chuyển hóa, rối loạn nội tiết, rối loạn chuyển hóa năng lượng ở cơ, rối loạn thần kinh, tâm thần, bệnh lí tim mạch, bệnh lí ác tính.
Chẩn đoán phân biệt
Cần phân biệt với suy thận cấp. Suy thận cấp là tình trạng chức năng thận có thể hồi phục sau một thời gian bị giảm.
Điều trị
Nguyên tắc
Điều trị nguyên nhân
Ngăn chặn tiến triển suy thận
Phòng ngừa và điều trị các biến chứng
Phòng ngừa các tổn thương thận tiếp theo
Điều trị các bệnh lí đi kèm
Chuẩn bị các phương pháp điều trị thay thế thận.
Điều trị
Điều trị nguyên nhân
Kiểm soát tốt nguyên nhân bệnh thận mạn giúp giảm các tác nhân làm giảm chức năng thận.
Ngăn chặn tiến triển đến suy thận
-Mục tiêu điều trị: ở bệnh nhân có creatinine máu trên l,5mg% hoặc đạm niệu trên 500 mg/ngày: cần kiểm soát huyết áp ở mức dưới 130/80 mmHg và đạm niệu dưới 0,3 g/24 giờ.
-Điều trị:
+Kiểm soát huyết áp:
Các loại thuốc thường dùng: thuốc ức chế men chuyển (ACEI), thuốc ức chế thụ thể angiotensin (ARB), thuốc lợi tiểu, thuốc ức chế calci, thuốc ức chế thụ thể adrenergic, thuốc kích thích thụ thể adrenergic, thuốc tác động hệ adrenergic trung ương, thuốc dãn mạch.
Ưu tiên nhóm ức chế men chuyển/nhóm ức chế thụ thể angiotensin, đặc biệt ở nhóm có tiểu đạm. Chú ý kiểm tra ion đô đề phòng kali máu cao. Tuy nhiên, có một số bệnh mà thuốc hạ áp nhóm này (ức chế hệ thống KAA) có thể không có ưu thế vượt trội so với các thuốc khác, thí dụ như trong bệnh thận đa nang.
Thuốc lợi tiểu không chỉ làm giảm huyết áp mà còn làm giảm tỉ lệ tử vong do các biến chứng tim mạch ở các bệnh nhân tăng huyết áp vô căn. Tác dụng bảo vệ thận không được khuyến cáo, có một số nghiên cứu chứng minh thuốc lợi tiểu làm giảm GFR nhanh hơn.
Tuy nhiên, trong một số nghiên cứu phối hợp với thuốc ức chế men chuyển cho thấy có khả năng bảo vệ thận. Nếu GFR dưới 30-40 mL/phút: có thể cần phải tăng liều lợi tiểu.
Thuốc ức chế calci không phải là thuốc ưu tiên sử dụng để kiểm soát huyết áp. Chỉ nên sử dụng thuốc ức chế calci khi đã sử dụng ACEI/ARB+ lợi tiểu. Nhóm thuốc ức chế calci chưa chứng minh được khả năng bảo vệ thận vượt trội hơn tác dụng của hạ áp.
Nhóm thuốc ức chế beta: hiệu quả bảo vệ thận ngoài tác dụng hạ áp chưa được chứng minh, hiệu quả bảo vệ thận không bằng nhóm ức chế men chuyển ở bệnh nhân không tiểu đường, nhưng ảnh hưởng tốt trên một số vấn đề tim mạch đi kèm.
+Kiểm soát lipid máu:
Bệnh nhân CKD được xếp vào phân loại nguy cơ rối loạn lipid máu cao nhất
Lipid máu nên được kiểm tra thường xuyên trong các đợt tái khám
Nếu triglyceride trên 500 mg%: thay đổi lối sống và xem xét sử dụng nhóm fibrate. Thuốc fibrate thường dùng fenofibrate. Nếu suy thận giai đoạn cuối, ưu tiên: gemfibrozil.
Nếu LDL trong khoảng 100-129 mg% sau hơn 3 tháng thay đổi lối sống: thuốc được khuyến cáo sử dụng đầu tiên: nhóm statin.
Nếu LDL trên 130 mg%: khởi đầu nhóm statin cùng lúc thay lối sống.
ĐIỀU TRỊ RỐI LOẠN LIPID MÁU Ở BỆNH NHÂN BỆNH THẬN MẠN
+Điều trị đái tháo đường:
+Chế độ ăn:
Protein 0,75 g/kg/ngày cho bệnh thận mạn giai đoạn 1-3
Protein 0,6g/kg/ngày cho bệnh thận mạn giai đoạn 4, 5, có thể kết hợp thêm keto-analog liều 120rag/kg/ngày.
ở bệnh nhân có mức tiêu đạm nhiều, lưu ý tính lượng đạm mất trong nước tiểu 24 giờ và bổ sung thêm lượng đạm mất này vào khẩu phần ăn hàng ngày.
Năng lượng: 30 kg/kg/ngày cho giai đoạn 4-5 và cao hơn cho các giai đoạn sớm hơn.
Vai trò keto acid theo như một số nghiên cứu có thể giúp giảm tốc độ giảm GFR tốt hơn so với các amino acid thiết yếu.
Ngưng hút thuốc lá
Kiểm soát tình trạng béo phì
Chế độ ăn ít năng lượng
Tập thể dục
Điều trị biến chứng thiếu máu: (xin xem thêm bài Thiếu máu ở bệnh nhân bệnh thận mạn).
Điều trị loạn dưỡng xương
Mục tiêu
Biện pháp
Điều trị biến chứng tim mạch
+ Biện pháp chung:
Thay đổi lối sống:
Hướng đến chỉ số BMI bình thường
Chế độ ăn hạn chế muối và acid béo bão hòa
Tăng vận động
Ngưng hút thuốc lá
Kiểm soát đường huyết tốt. Mục tiêu HbAlc < 7%.
Uống rượu chừng mực.
Điều trị tăng huyết áp
Mục tiêu: huyết áp dưới 130/80 mmHg
Ưu tiên sử dụng liều tối đa thuốc ức chế men chuyển và/hoặc thuốc ức chế thụ thể angiotensin ở bệnh nhân tiểu đạm hoặc đái tháo đường. Theo dõi chức năng thận và kali máu. Giảm liều hoặc ngưng thuốc nếu kali máu tăng trên 5,5 mEq/L hoặc GFR giảm hơn 30% so với mức cơ bản.
+ Điều trị thiếu máu
Mục tiêu duy trì Hb ở khoảng 12 g/dL
Thuốc
Sắt
Uống: sắt nguyên tố tối thiểu 200 mg/ngày. Hấp thu tốt khi uống bụng trống.
Truyền tĩnh mạch:
Sắt dextran: có thể sử dụng 1 lần duy nhất, rẻ tiền hơn các nhóm khác, nhưng nguy cơ sốc phản vệ cao.
Sắt sucrose và sắt gluconate: cần phải truyền nhiều lần, ít sốc phản vệ hơn nhưng chi phí cao hơn.
Erythropoietin (xem thêm phần điều trị biến chứng thiếu máu).
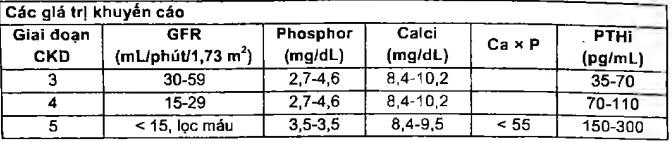
Điều trị vôi hóa mạch máu
Mục tiêu:
Phospho < 4,9 mg/dL
Calci < 9,5 mg/dL (2,37 mmol/L)
Tỉ số phospho X calci <55
Điều trị
Chế độ ăn:
Phospho: 800-1000 mg/ngày
Calci 1500-2000 mg/ngày
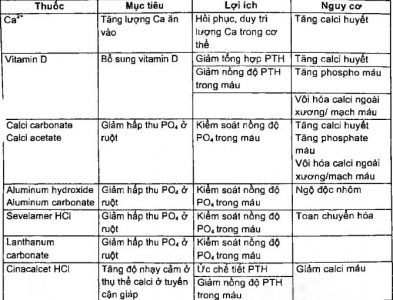
Thuốc: vitamin D, thuốc gắn kết phospho ở ruột
Điều trị và phòng ngừa toan chuyển hóa: sử dụng natri bicarbonate (truyền tĩnh mạch hoặc uống tùy theo chỉ định) để giữ bicarbonate huyết thanh ở khoảng 22 mmol/L. Kiểm soát tốt nhiễm trùng.
Phòng ngừa các biến chứng và các tổn thương thận tiếp theo
Phòng ngừa kali máu:
Chế độ ăn giảm trái cây và nước trái cây
Kiểm soát và phòng ngừa toan chuyển hóa
Sử dụng thuốc lợi tiểu quai
Tránh sử dụng NSAIDs và đặc biệt nhóm ức chế cox II
Xem xét ngừng nhóm thuốc ức chế men chuyển hoặc nhóm ức chế thụ thể angiotensin
Sử dụng các thuốc kết hợp kali đường ruột: kayexalate
Phòng ngừa nguy cơ nhiễm trùng:
Ăn uống vệ sinh và môi trường sống sạch sẽ
Cải thiện tình trạng dinh dưỡng
Chích ngừa tích cực: viêm gan siêu vi B, phế cầu, cúm. Nếu được, chích ngừa viêm gan siêu vi A, uốn ván, varicella, Haemophilus influenzae
Phòng ngừa bệnh thận do thuốc cản quang
Chỉnh liều thuốc theo mức độ suy thận
Điều trị thay thế thận
Mục tiêu: điều trị hội chứng urê huyết cao, kiểm soát cân bằng nước, điện giải
Chỉ định: khi độ lọc cầu thận dưới 15 mL/phút
Các phương pháp: ghép thận, thẩm phân phúc mạc định kì, chạy thận nhân tạo định kì.
Theo dõi và tái khám
Tái khám định kì hàng tháng.
Chuyển bác sĩ chuyên khoa thận khám khi độ thanh lọc creatinine <30 mL/phút.
Giải thích các phương pháp điều trị thay thế thận và có hướng mới tạo shunt động tĩnh mạch tay trước khi bệnh nhân chọn phương pháp chạy thận nhân tạo.
Tài liệu tham khảo
Brenner: Brenner and Rector’s The Kidney, 8th ed., volume 1, section rv, “Chronic kidney disease”.
K/DOQI clinical practice guidelines for chronic kidney disease: evaluation, classiilcation, and stratiication. Am J Kidney Dis, 2002. 39(2 Suppí l):p.s 1-266.